-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Zlomeniny zadní hrany tibie u zlomenin hlezna
Autoři: J. Bartoníček 1; K. Kostlivý 2; I. Trešl 3
Působiště autorů: Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN-FVN Praha Oddělení ortopedie a traumatologie ÚVN-FVN Praha 1; Chirurgická klinika 1. LF UK a TN, Praha 2; Oddělení chirurgie Masarykovy nemocnice, Rakovník 3
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 9, s. 506-512.
Kategorie: Postgraduální vzdělávání
Zlomeniny zadní hrany tibie, nebo též zlomeniny zadního maleolu, představují jednu z roblematických kapitol traumatologie hlezna. Přes řadu studií neexistuje dosud jednotný názor, jak tato poranění klasifikovat a ošetřovat.
Historie
Zlomeniny zadní hrany jsou též označovány jako zlomeniny zadního maleolu, což je termín, poprvé použitý Destotem [5] v . 1911. Z oho pak vzniklo označení trimaleolární zlomenina. Velmi často, zejména v ěmecké literatuře, se v řípadě odlomení zadní hrany hovoří o tzv. Volkmannově trojúhelníku [2, 12, 23, 27]. Paradoxem je, že toto poranění jako první popsal Henry Earle v . 1828 [6]. Richard v. Volkmann [26] v . 1875 popsal stručně odlomení přední hrany tibie, o zadní hraně se vůbec nezmínil. Zřejmě jako první popsali osteosyntézu zadní hrany tibie Lounsbury a Metz [18] v . 1922 z osteromediálního přístupu a fixovali ji kostěným kolíčkem. Osteosyntézu zadní hrany šroubem a současně osteosyntézu zlomené fibuly, obojí ze zadního transachilárního přístupu, publikoval Leveuf v . 1925 [16]. V . 1940 Nelson a Jensen [21] rozdělili zlomeniny zadní hrany na klasické, postihující více než třetinu kloubní plochy, a minimální, postihující méně než jednu třetinu. U klasického typu doporučili osteosyntézu šroubem z osteromediálního přístupu.
Anatomie
Distální část tibie zakončená horizontální kloubní plochou je označována jako pilon tibie a slouží k řenosu tlakových sil [5]. Mediální kotník není součástí pilonu a má pouze funkci stabilizační. Zadní kloubní okraj distální tibie zasahuje distálněji než její přední protějšek. Tím přispívá k otvoření konkavity kloubní plochy pilonu v agitální rovině, což je dobře patrné na rtg bočním snímku hlezna. Při pohledu z orzální strany je patrné, že zadní plocha distální tibie je ve střední části lehce vypouklá. Směrem k mediálnímu kotníku přechází plynule do konkavity sulcus malleolaris pro šlachu m. tibialis post. Směrem k fibule se projikuje do výraznějšího kostního výběžku – tuberculum post. tibiae. Tento hrbolek současně formuje zadní část tibiální incisury pro distální fibulu. Zadní malleolus tak výrazným způsobem dotváří nejen kloubní plochu distální tibie, ale i konkavitu incisura fibularis tibiae.
Na zadní ploše distální tibie začíná lig. tibiofibulare post. Tento mohutný, kompaktní vaz má lichoběžníkový tvar. Horní, šikmo orientovaná vlákna vazu začínají na tuberculum post. Dolní horizontálněji orientovaná vlákna odstupují od hrany kloubní plochy distální tibie. Vzhledem k orním vláknům však začínají mediálněji. Horní a dolní okraj vazu konvergují směrem k ibule, kde při obvodu fossa malleoli lat. se rozdělí do dvou ramének, kterými inzerují na jejím okraji [1], (Obr. 1).
Obr. 1. Anatomie zadní hrany tibie, pravé hlezno a – pohled zezadu, b – pohled posterolaterální, 1 – tuberculum post. tibiae, 2 – sulcus tendinis m. tibialis post., 3 – lig. tibiofibulare post., 4 – sulcus malleoli lat., 5 – lig. fibulocalcaneare, 6 – tibio-talární část deltového vazu, 7 – lig. tibiofibulare post., 8 – zadní malleolus 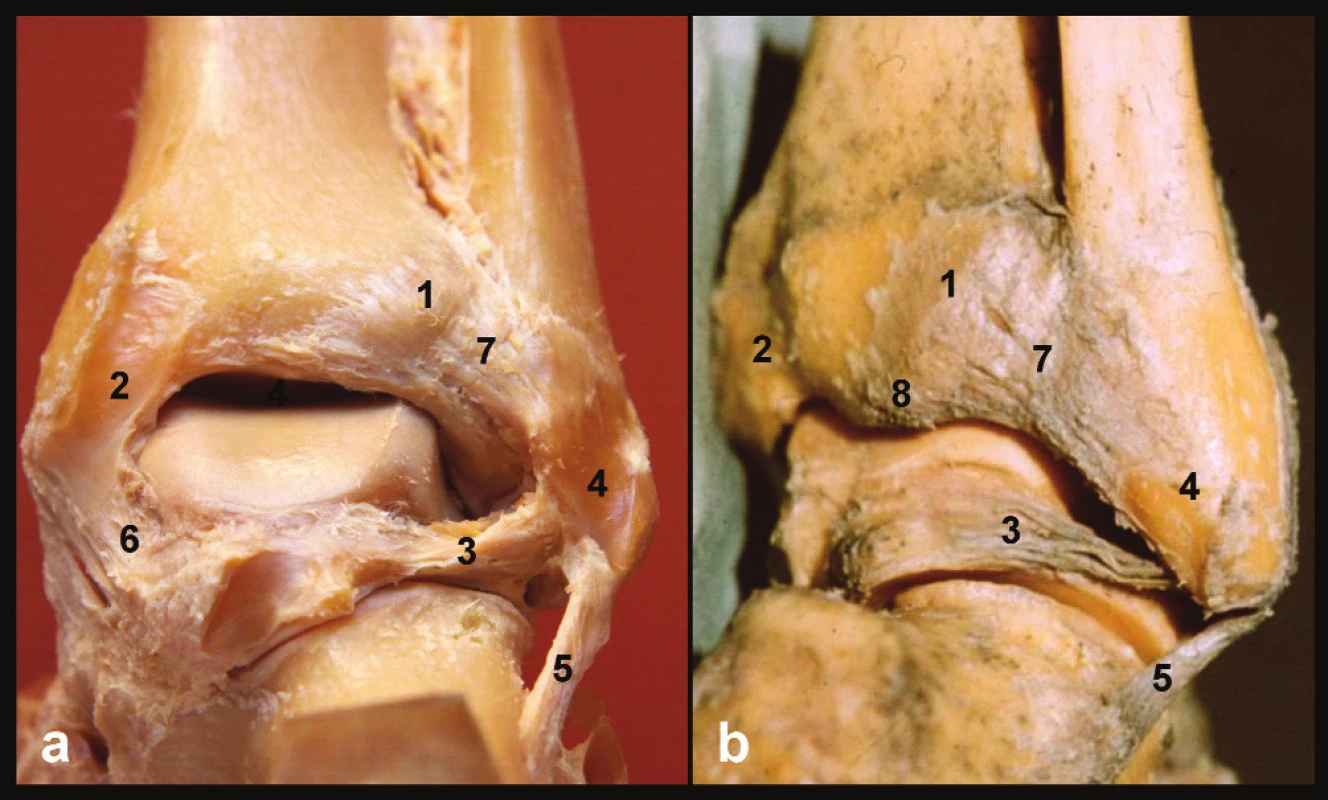
Biomechanika
Výše uvedená anatomická fakta naznačují, že zadní okraj tibie by se měl významně podílet na stabilitě hlezna a na přenosu tlakových sil. Většina dosavadních biomechanických studií však tento předpoklad zpochybňuje. Harper a spol. [11 ] zjistili v xperimentu, že resekce až 50 % zadní kloubní plochy neovlivnila stabilitu hlezna. K bdobným závěrům týkajícím se ovlivnění stability hlezna a velikosti kontaktní tibiotulární plochy došli i jiní autoři [22, 25]. Je otázkou, zda tyto studie byly schopny simulovat podmínky in vivo.
Odlomení zadní hrany může ovlivnit stabilitu tibiofibulární syndesmózy. Dislokací tuberculum post. tibiae je poškozena integrita konkavity incisury tibie i funkce lig. tibiofibulare post., které na tomto úlomku začíná.
Diagnostika
Zlomenina zadní hrany se vyskytuje zhruba ve 46 % případů zlomenin hlezna typu B a C [15]. Pro základní orientaci stačí rtg snímek hlezna, především boční projekce. Skutečnou velikost a tvar fragmentu určí až transverzální CT řezy, popř. 2D či 3D CT rekonstrukce [4, 7]. Z lediska terapie, a to jak indikace operačního výkonu, tak volby přístupu, je CT vyšetření u zlomenin zadní hrany výrazným přínosem. MR může doplnit informace o stavu lig. tibiofibulare post., používá se však výjimečně.
Klasifikace
Na základě rtg snímků byly zlomeniny zadní hrany orientačně klasifikovány podle velikosti kloubní plochy, kterou fragment nesl. Obvykle se hovořilo o jedné třetině a polovině kloubní plochy. Zlomeniny zadní hrany nesoucí více než jednu třetinu kloubní plochy jsou podle pravidel AO indikovány k epozici a osteosyntéze.
AO klasifikace z . 1987 [19] rozlišuje tři typy zlomenin zadní hrany, tj.:
- zlomeninu extraartikulární,
- malý fragment kloubní plochy,
- velký fragment kloubní plochy.
Tuto klasifikaci zpřesnil Urs Heim [13] v . 1991, který rozeznává celkem pět typů zlomeniny zadní hrany, dva extraartikulární, tři intraartikulární, a to na základě analýzy 154 operovaných případů:
- a – extraartikulární avulze tuberculum post. tibiae se začátkem lig. tibiofibulare post.,
- b – podélný úzký fragment zadní hrany odtržený s ponem kloubního pouzdra,
- c – velký intraartikulární fragment zadní hrany,
- d – malý intraartikulární fragment zadní hrany,
- e – malý intraartikulární fragment s mpresí přiléhající kloubní plochy tibie.
Dosud jedinou nám známou CT klasifikaci vzniklou na základě vyšetření 57 pacientů se zlomeninou hlezna publikovali Haraguchi a spol. [9], kteří rozlišují tři typy zlomenin zadní hrany:
Typ I – posterolaterální šikmý typ je nejčastější (67 %). Odlomený trojúhelníkovitý fragment je vylomen z osterolaterální části distální tibie.
Typ II – mediálně extendující typ (19 %) zasahuje do zadní části vnitřního kotníku. Může být tvořen jedním, ale i dvěma fragmenty.
Typ III – skořápkový typ (smal-shell type, 14 %) je tvořen drobnými fragmenty kortikalis zadní hrany.
Haraguchiho klasifikace je v ěkterých směrech problematická. Podle autorů se vždy jednalo o luxační zlomeninu supinačně-zevně rotačního a pronačně-zevně rotačního typu. To je diskutabilní. Těžko si lze představit, že by velké fragmenty zadní hrany zasahující až do vnitřního kotníku vznikly jen luxačním mechanismem. Fragmenty byly hodnoceny pouze na transverzálních řezech. Chybělo hodnocení v D CT či 3D CT rekonstrukcích, které by ukázaly skutečný tvar fragmentu. Označení Typu III není výstižné, neboť se v odstatě jedná o malý posterolaterální fragment představující typické avulzní poranění.
Z linického hlediska je nutné rozlišovat zlomeniny zadní hrany, kde lomná linie nezasahuje do incisura fibularis tibiae, a zlomeniny, které postihují i incisuru. Do první skupiny patří drobné extraartikulární zlomeniny v blasti zadního hrbolku tibie nebo okrajové zlomeniny mediální části zadní hrany. Co se týká intraartikulární zlomeniny zadní hrany tibie zasahující do incisura fibularis tibiae, jsme při revizi vlastních případů identifikovali tři základní typy (Obr. 2, 3).
Obr. 2. Autory navržená klasifikace zlomenin zadní hrany tibie v 3D CT rekonstrukci a – Typ 1 (posterolaterální), b – Typ 2 (posteriorní), c – Typ 3 (posteromediální) 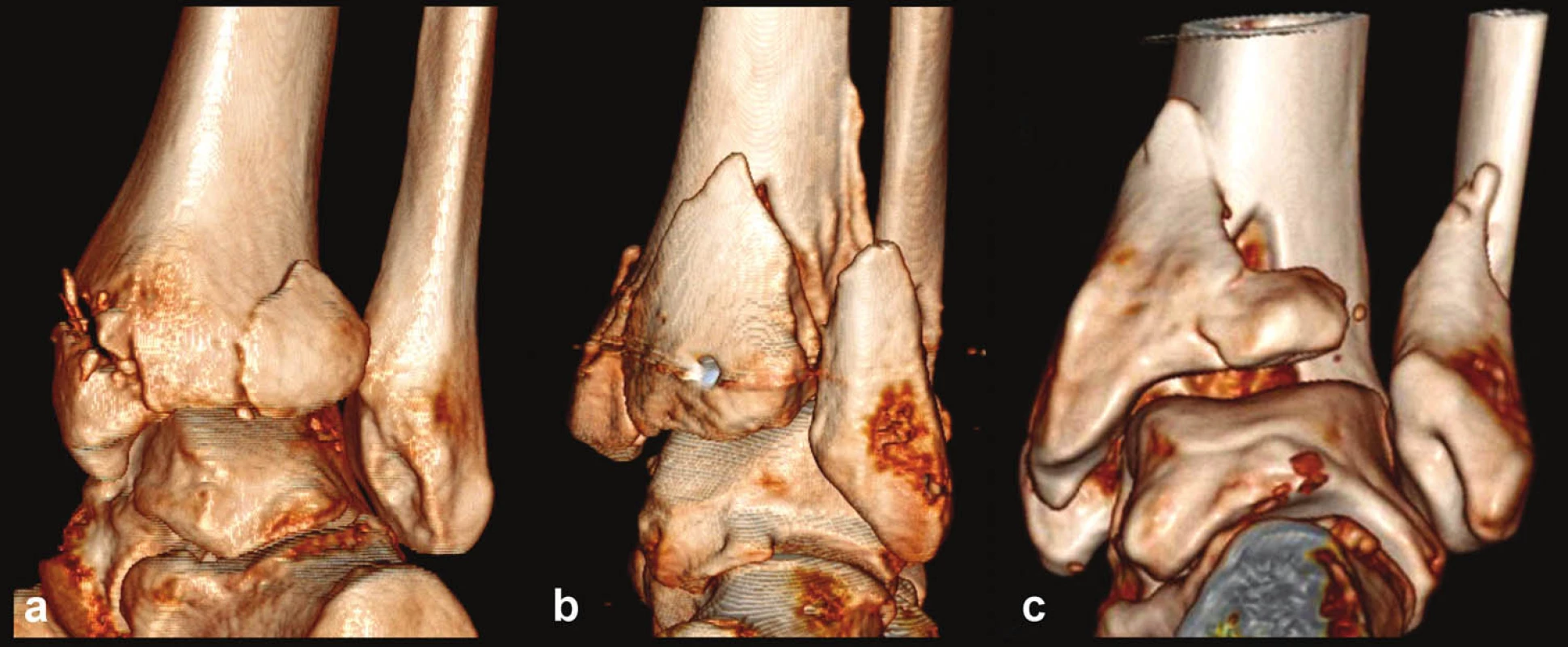
Obr. 3. Autory navržená klasifikace zlomenin zadní hrany tibie na sagitálních a transverzálních CT řezech a – Typ 1 (posterolaterální), b – Typ 2 (posteriorní), c – Typ 3 (posteromediální) 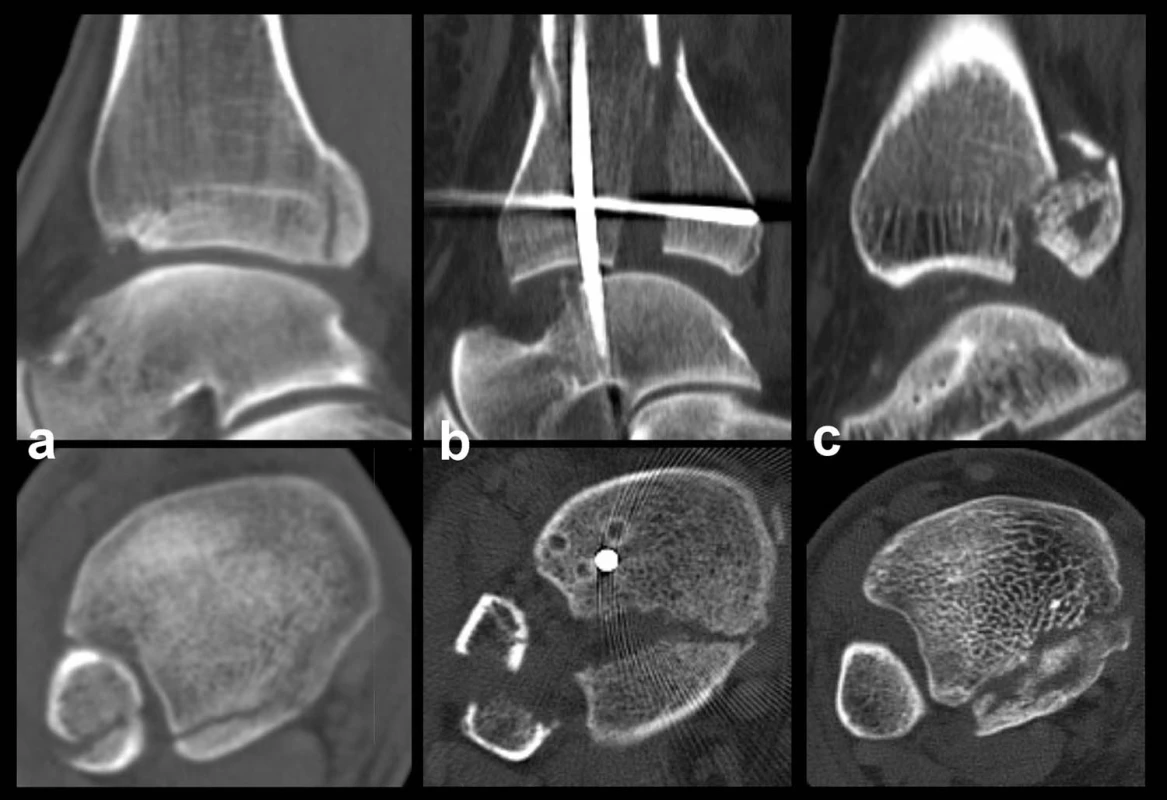
Typ 1 – posterolaterální (avulzní) fragment,
Typ 2 – posteriorní fragment,
Typ 3 – posteromediální fragment.
Každý z ěchto typů lze identifikovat podle následujících charakteristik:
Typ 1 – posterolaterální fragment: Tento malý trojúhelníkovitý, obvykle minimálně dislokovaný fragment postihuje pouze laterální část zadní hrany tibie a maximálně dorzální čtvrtinu fibulární incisury. Je to typické avulzní poranění lig. tibiofibulare post. a nedochází k orzální subluxaci talu. Pokud je přítomna zlomenina vnitřního kotníku, lomná linie probíhá zcela separátně (Obr. 4).
Obr. 4. Odlomená zadní hrana tibie Typ 1 (posterolaterální) a, b, c – rtg snímky ukazující typickou Maisonneuveho zlomeninu fibuly, horizontální zlomeninu vnitřního kotníku a odlomení malého fragmentu zadní hrany tibie d – transverzální CT řez, e – sagitální CT řez, f – 3D CT rekonstrukce, dorzální pohled, g – 3D CT rekonstrukce, mediální pohled. Z rekonstrukcí je patrné, že zlomenina zadní hrany a vnitřního kotníku spolu nesouvisejí, odlomený zadní fragment tvoří pouze tuberculum post. nesoucí pouze malou dorzální část incisury tibie, mediální část zadní hrany je intaktní 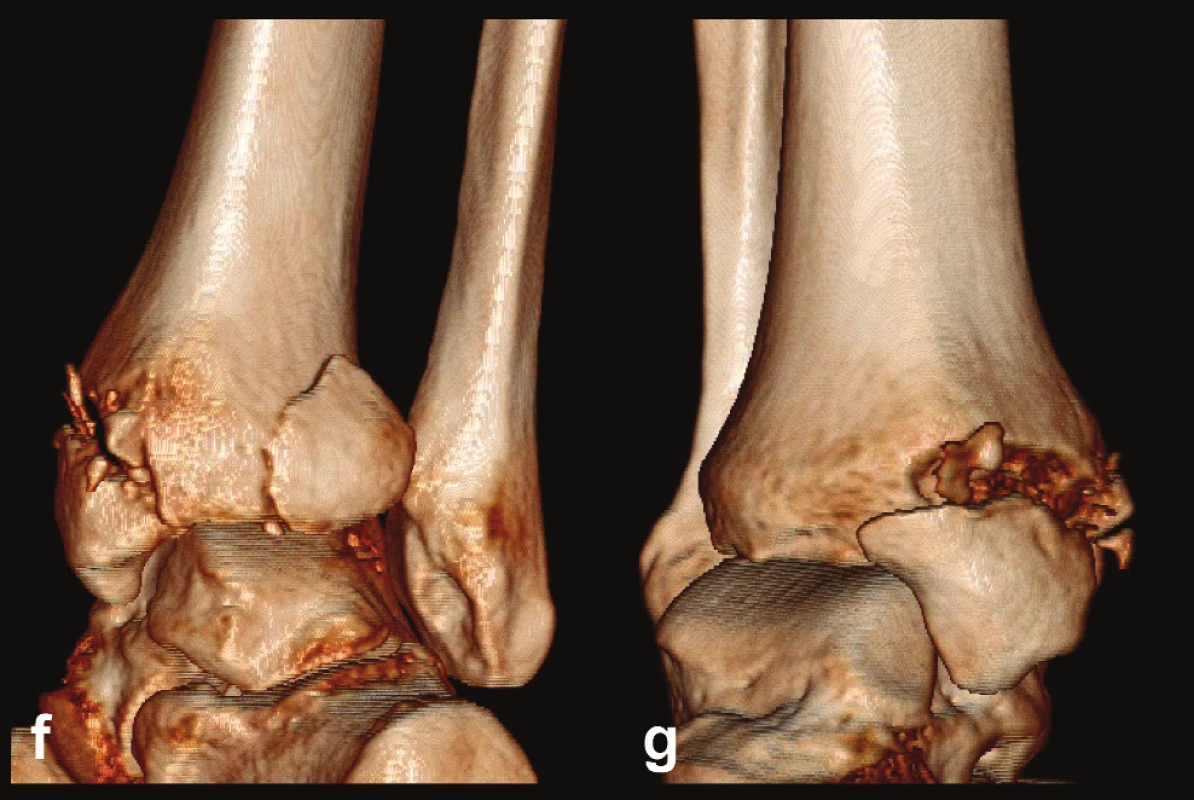
Typ 2 – posteriorní fragment: Tento velký trojúhelníkovitý fragment odlamuje z ibulární incisury tibie přibližně dorzální polovinu, mediálně dosahuje až k ulcus malleolaris a může být přetržen deltový vaz. Při vzniku tohoto fragmentu působí i kompresní násilí a obvykle je talus subluxován dorzálně (Obr. 5).
Obr. 5. Odlomená zadní hrana tibie – Typ 2 (posteriorní) a, b, – rtg snímky ukazující zlomeninu fibuly Weber B, rupturu deltového vazu se subluxací talu laterálně a dorzálně, odlomení velké zadní hrany nesoucí téměř 50 % kloubní plochy distální tibie, c – transverzální CT řez, d – sagitální CT řez, e – 3D CT rekonstrukce, dorzální pohled, f – 3D CT rekonstrukce, mediální pohled. Z rekonstrukcí je patrné, že je odlomena zadní hrana v celé šíři včetně dorzální poloviny incisury tibie, mediálně zasahuje lomná linie až k sulcus malleolaris, ten je však intaktní 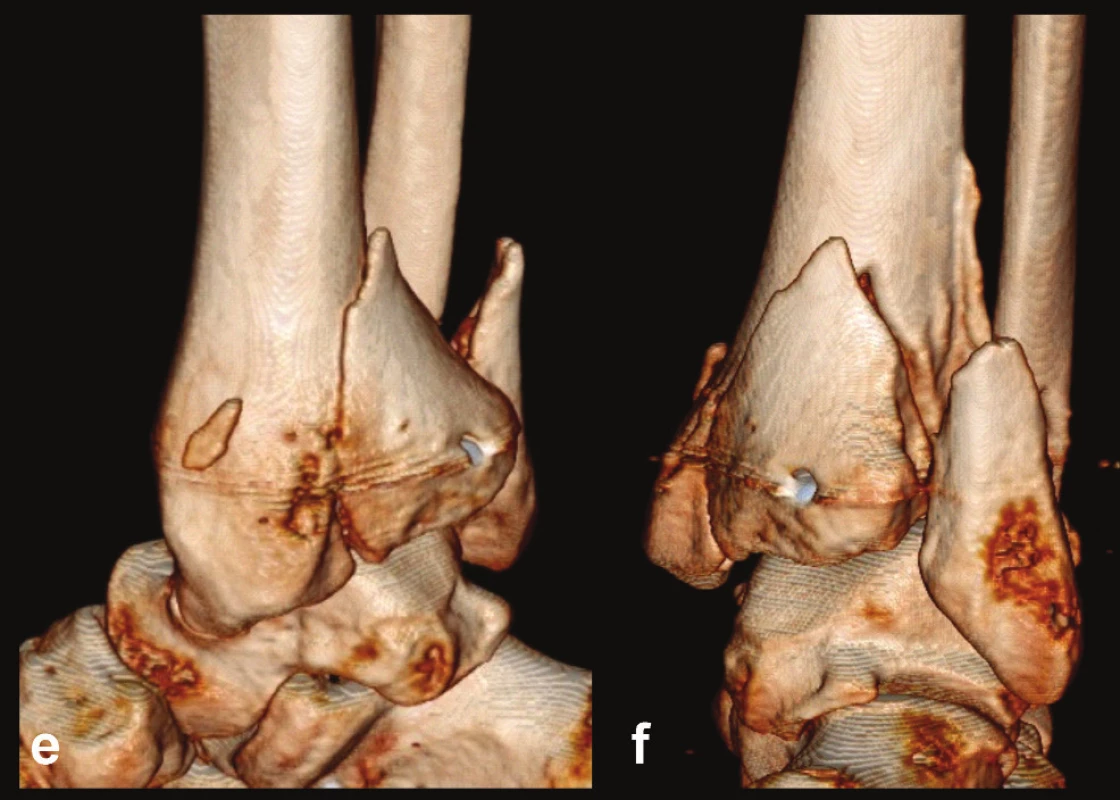
Typ 3 – posteromediální fragment: Tento spíše obvodový úlomek nese celou zadní hranu včetně sulcus malleolaris a colliculus post. Z ncisura fibularis vylamuje maximálně její zadní třetinu. Odlomení posteromediálního fragmentu může, ale nemusí být spojeno s orzální subluxací talu (obr. 6, 7).
Obr. 6. Odlomená zadní hrana tibie – Typ 3 (posteromediální) a, b, – rtg snímky ukazující zlomeninu fibuly Weber B, atypickou zlomeninu vnitřního kotníku se subluxací talu dorzálně, odlomení zadní hrany nesoucí přibližně třetinu kloubní plochy distální tibie, c – transverzální CT řez, d – sagitální CT řez, e – 3D CT rekonstrukce, dorzální pohled, f – 3D CT rekonstrukce, mediální pohled. Z rekonstrukcí je patrné, že je odlomena zadní hrana včetně zadního kolikulu mediálního kotníku nesoucího sulcus malleolaris. 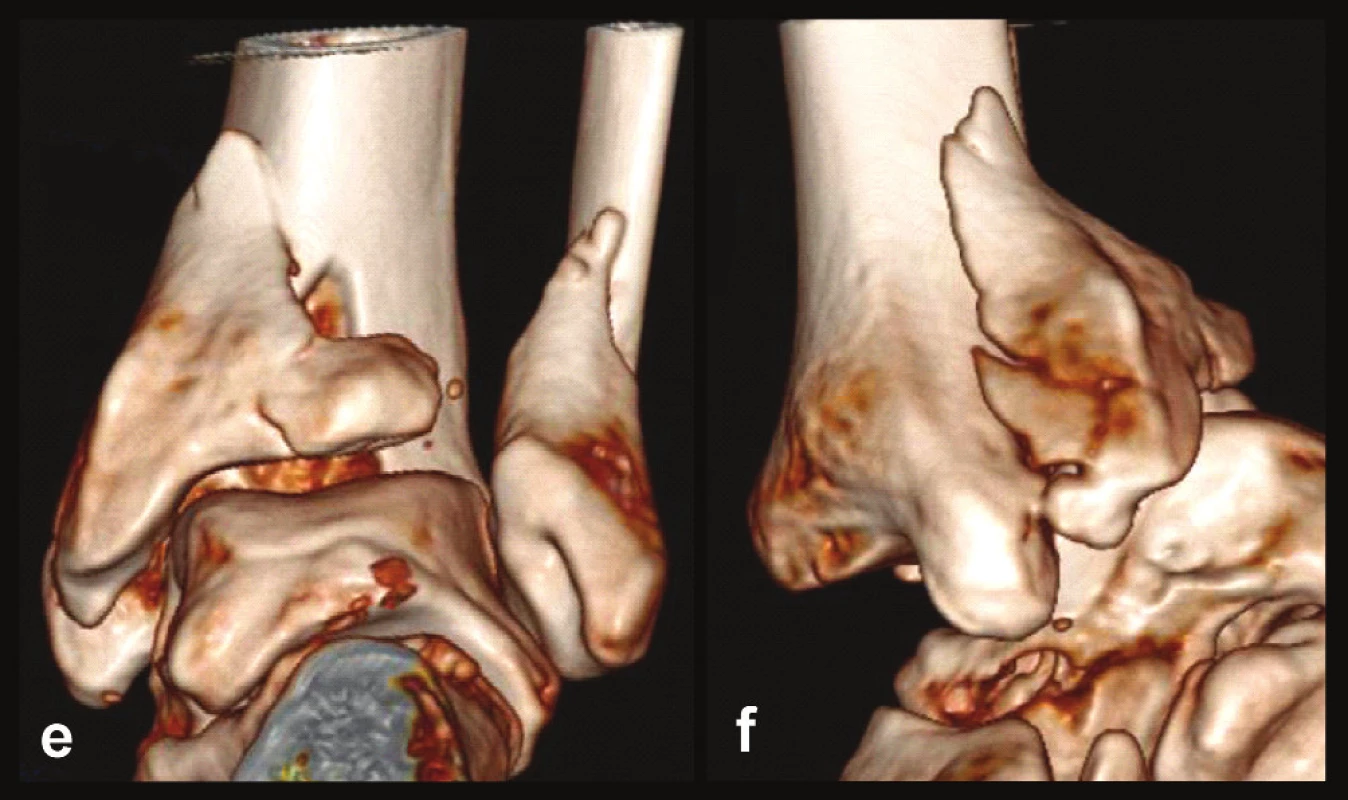
Obr. 7. Odlomená zadní hrana tibie – Typ 3 (posteromediální) a, b, c – rtg snímky ukazující zlomeninu fibuly Weber B, atypickou vertikální zlomeninu vnitřního kotníku, odlomení zadní hrany nesoucí přibližně čtvrtinu kloubní plochy distální tibie, d – transverzální CT řez, e – sagitální CT řez, f – 3D CT rekonstrukce, dorzální pohled, g – 3D CT rekonstrukce, anteromediální pohled. Z rekonstrukcí je patrné, že je odlomena zadní hrana včetně zadního kolikulu mediálního kotníku a laterálně dorzální čtvrtina incisury tibie. 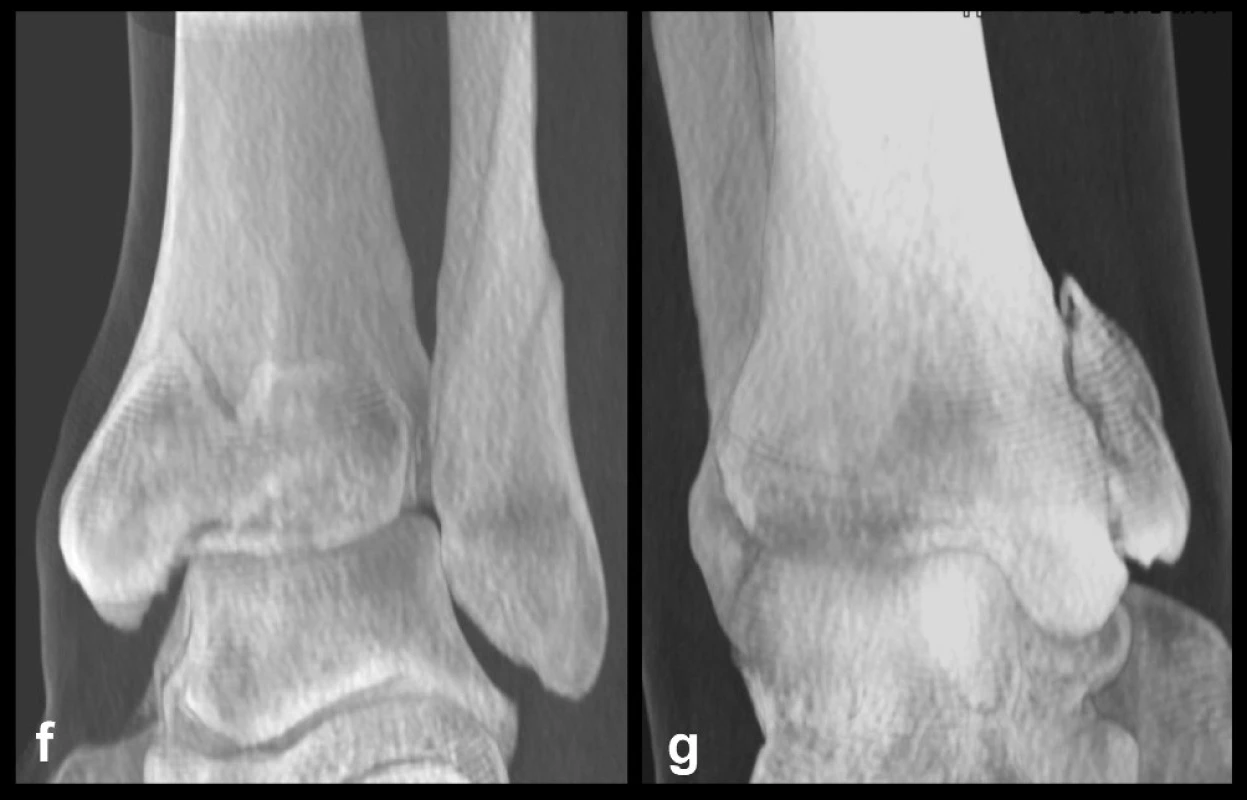
Z lediska terapie není obvykle nutné typ 1 fixovat, výjimkou je výrazná dislokace nebo nestabilita tibiofibulární syndesmózy. U typu 2 je indikována osteosyntéza z osterolaterálního přístupu umožňujícího současně i osteosyntézu fibuly. U typu 3 je indikována osteosyntéza z osteromediálního přístupu.
Rozlišit, kdy se jedná o zlomeninu zadní hrany u luxační zlomeniny a kdy o inkompletní zlomeninu pilonu tibie vzniklé kompresním násilím, je nedořešený problém. Řada zlomenin fibuly typu Weber B a C spojená se zlomeninou zadní hrany nesoucí velkou část kloubní plochy je doprovázena ertikální nebo atypickou zlomeninou vnitřního kotníku místo zlomeniny horizontální. U těchto zlomenin je přítomen velký fragment zadní hrany tibie a často jsou spojeny s orzální subluxací talu. Vysvětlit jejich vznik na základě Lauge-Hansenovy klasifikace je obtížné. Sem patří Typ 2 a 3 naší klasifikace. Domníváme se, že je nelze považovat za čistě luxační zlomeniny, ale za částečné zlomeniny pilonu neboli za přechod mezi luxačními a kompresními zlomeninami hlezna.
Indikace k perační léčbě
Na základě výsledků výše uvedených biomechanických studií by repozice a fixace zadní hrany neměla mít větší vliv ani na stabilitu poraněného hlezna, ani na přenos tlakových sil. Klinické studie však toto tvrzení nepodporují jednoznačně [24, 25]. Některé potvrzují výsledky biomechanických studií, jiné naznačují opak [24]. Harper et al. [10] nezjistili rozdíl ve výsledcích mezi případy ošetřenými osteosyntézou zadní hrany a bez osteosyntézy. Jiné studie ukázaly, že trimaleolární zlomeniny mají horší výsledky než zlomeniny bi - či unimaleolární [24]. Lindsjö [17 ] v rospektivní studii čítající 321 případů zjistil vyšší výskyt potraumatické artrózy u pacientů, kdy odlomený zadní kotník významně zasahoval do kloubní plochy pilonu, než u pacientů s alým fragmentem. Obdobný fakt zaznamenali Jaskulka et al. [14].
Je otázkou, zda bylo srovnáváno srovnatelné. Zda do souborů byly zařazeny pouze luxační zlomeniny nebo i částečné zlomeniny pilonu, jak byla hodnocena velikost a tvar fragmentů (rtg versus CT), jak byla hodnocena přesnost repozice a kvalita fixace, jak dalece byla poraněna kloubní chrupavka a okolní vazy a řada dalších faktorů. Například Dominik Heim et al. [12 ] zjistili v rospektivní studii po 7 letech tendenci ke zhoršování u pacientů se zadním fragmentem větším než 1/3 kloubní plochy, a to i navzdory perfektní repozici a fixaci. Za příčinu považovali primární poranění kloubní chrupavky.
Při úvahách, zda zvolit konzervativní či operační postup, je třeba si uvědomit, co můžeme získat anatomickou repozicí a fixací zadní hrany:
- obnovení původní velikosti a kongruence kloubní plochy pilonu tibie a tím i stability hlezna,
- obnovení tvaru incisura fibularis tibiae,
- obnovení stabilizační funkce lig. tibiofibulare post., které svým tahem napomáhá reponovat distální fibulu do incisury a tím stabilizovat tibiofibulární vidlici.
Některé uvedené výhody potvrdila např. recentní studie Gardnerova [8] a Náhlíkova [20]. Proto při rozhodování, zda reponovat a fixovat zadní fragment, je třeba zhodnotit stabilitu hlezna a zejména tibiofibulární vidlici jak před operací, tak během ní. Zadní stabilita talu by měla být zhodnocena až po osteosyntéze mediálního a laterálního kotníku. V řípadě nestability je indikována osteosyntéza zadní hrany bez ohledu na její velikost [25]. Přes existující nejasnosti v ndikacích k steosyntéze zadní hrany doporučují Rammelt et al. [23] repozici a fixaci fragmentů větších než 25 % kloubní plochy se schodovitou dislokací větší než 2 mm.
Operační přístupy a technika fixace
Repozici a fixaci zadní hrany lze provést různými způsoby, a to přímými či nepřímými technikami:
- indirektní repozice a fixace šroubem zpředu,
- indirektní transfibulární repozice a fixace šroubem zpředu,
- přímá repozice a fixace z osterolaterálního přístupu,
- přímá repozice a fixace z osteromediálního přístupu.
Velmi detailně popsali tyto techniky Heim a Pfeifer [13]. Situace musí být posuzována vždy individuálně s řihlédnutím k elikosti a lokalizaci fragmentu zjištěným pomocí CT a vzhledem k typu zlomeniny:
Indirektní repozice a fixace zpředu: Po provedení osteosyntézy vnitřního a zevního kotníku je možno zreponovat zadní fragment dorziflexí v leznu, perkutánně K-drátem či kostními kleštěmi a temporerně fixovat K-drátem. Definitivní fixace se obvykle provádí dvěma tahovými spongiózními 4,0mm šrouby. Lze použít i šrouby kanylované. Problém může nastat u malého fragmentu, kdy závit standardní délky překračuje kloubní linii. V om případě je nutno závit zkrátit. V aždém případě je nepřímá repozice a fixace šroubem zpředu problematická a v řadě případů spojená s omplikacemi.
Indirektní transfibulární repozice podle B. G. Webera: U některých zlomenin fibuly typu B lze rozevřít lomnou linii vytočením distálního fragmentu zevně a stažením distálně. Pak lze nahlédnout do incisury tibie až k její zadní hraně. Následně je možné za kontroly zraku provést repozici zadní hrany, temporerní fixaci K-drátem a efinitivní fixaci šrouby z nterolaterálního směru [27, 28].
Přímá repozice a fixace z osterolaterárního přístupu: Tento postup umožňuje z ednoho řezu současně ošetřit zlomeninu zadní hrany tibie (posterolaterální fragment) a distální fibuly. Výhodný je tento postup zejména tam, kde odlomení velké zadní hrany je spojeno s orzální subluxací talu. Pacient musí být uložen na kontralaterálním boku nebo na břiše. Řez je veden podél zadního okraje distální fibuly v ostatečné délce až po špičku zevního kotníku, kde zahýbá lehce ventrálně. Tím je obnažena distální fibula. Nyní je třeba protnout ve stejné délce fascii peroneálních svalů a jejich šlachy odtáhnout ventrálně. Následuje podélná incize fascie m. flexor hallucis longus. Podél zevního okraje svalu lze proniknout přímo k osterolaterálnímu fragmentu zadní hrany. Po očištění lomných ploch následuje repozice a temporerní fixace K-dráty za kontroly zraku a rtg zesilovače. K definitivní fixaci lze s ýhodou použít kombinaci tahových šroubů a protiskluzné dlažky. Po dokončení osteosyntézy zadní hrany je možno provést osteosyntézu zlomené distální fibuly (Obr. 8).
Obr. 8. Osteosyntéza odlomené zadní hrany tibie – Typ 2 (posteromediální) a, b, – rtg snímky ukazující zlomeninu fibuly Weber B, odlomení zadní hrany nesoucí téměř polovinu kloubní plochy distální tibie a subluxaci talu dorzálně, c – transverzální CT řez, d – sagitální CT řez, e – 3D CT rekonstrukce, dorzální pohled, f – 3D CT rekonstrukce, mediální pohled, z rekonstrukcí je patrné, že je odlomena zadní hrana až k sulcus malleolaris a laterálně dorzální polovina incisury tibie, g, h – peroperační rtg snímky ukazují postupnou rekonstrucki distální tibie, ch, i – rtg snímky po operaci 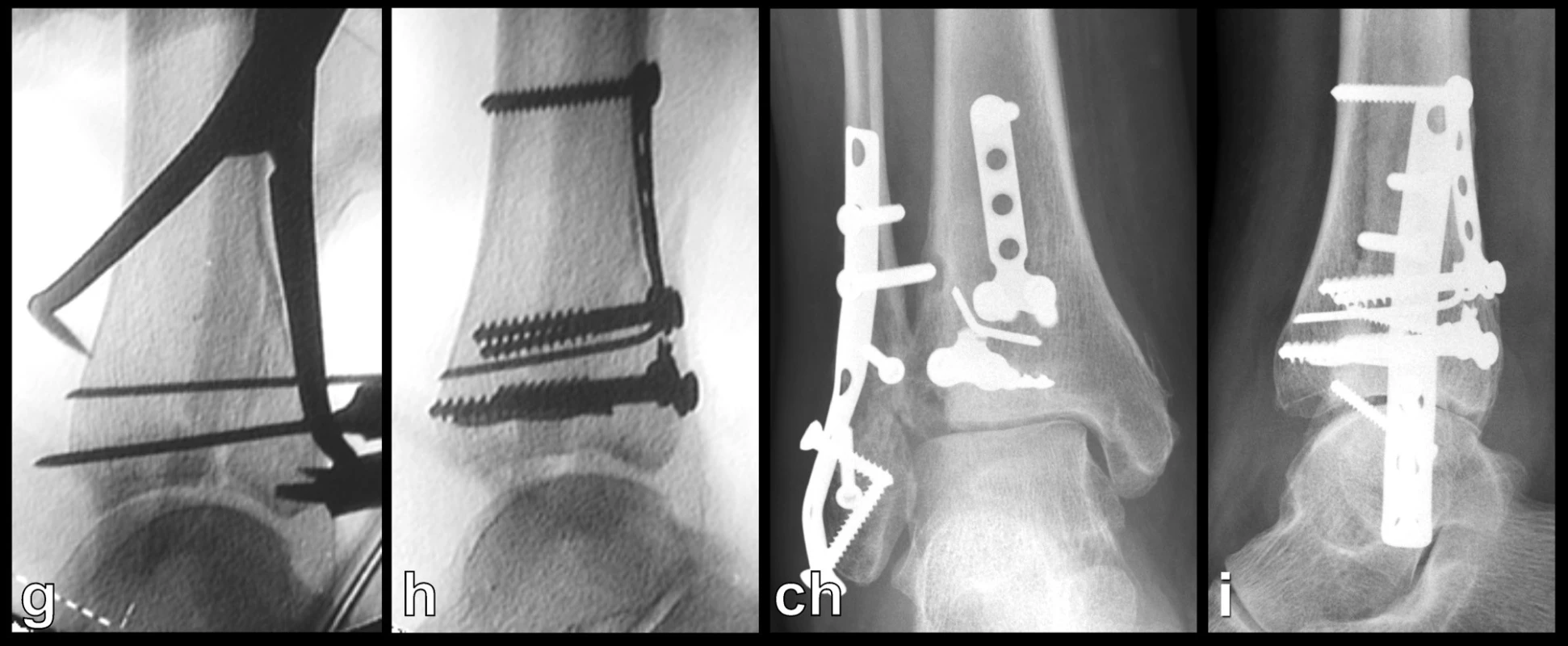
Přímá repozice a fixace z osteromediálního přístupu: Tato technika umožňuje z ednoho řezu současně ošetřit zlomeninu zadní hrany tibie (posteromediální fragment) a mediálního kotníku [3]. Výhodná je zejména tam, kde zlomenina velké zadní hrany zasahuje do mediálního kotníku. Pacient je v oloze na zádech. Řez je veden podél zadního okraje distální tibie v ostatečné délce až po špičku vnitřního kotníku, kde zahýbá lehce ventrálně. Obdobně je protnuta bércová fascie, mobilizovány šlachy m. tibialis post. a m. flexor digitorum longus a odtaženy ventrálně. Tímto způsobem lze proniknout až k uberculum post. tibiae. Následně lze provést osteosyntézu jak zadní hrany, tak mediálního kotníku.
Závěr
Odlomení zadní hrany tibie u luxačních zlomenin hlezna či neúplných zlomenin pilonu není dosud uspokojivě vyřešeno z lediska diagnostiky, klasifikace a léčby. Vždy je nutno detailně zhodnotit typ zlomeniny nejen na základě rtg snímků, ale především CT. Za indikaci k epozici a fixaci je považována velikost fragmentu více než 25 % kloubní plochy a schodovitou dislokací větší než 2 mm. Zvládnutí techniky otevřené repozice a fixace z posteromediálního a posterolaterálního přístupu je výrazným přínosem při operační léčbě těchto poranění.
Prof. MUDr. Jan Bartoníček, DrSc.
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: bartonicek.jan@seznam.cz
Zdroje
1. Bartoníček J. Anatomy of the tibiofibular syndesmosis and its clinical relevance. Surg Radiol Anat 2003;25 : 379–386.
2. Bartoníček J. Avulsed posterior edge of tibia – Earleęs or Volkmannęs triangle? J. Bone Joint Surg 2004;86-B:746–750.
3. Bois AJ, Dust W. Posterior fracture dislocation of the ankle: technique and clinical experience using a posteromedial surgical approach. J Orthop Trauma 2008;22 : 629–636.
4. Buchler L, Tannast M, Bonel HM et al. Reliability of radiologic assessment of the fracture anatomy at the posterior tibial plafond in malleolar fractures. J Orthop Trauma 2009;23 : 208–212.
5. Destot E. Traumatisme du pied et rayons X. Paris, Masson 1911.
6. Earle H. Simple, succeeded by compound dislocation forwards, of the inferior extremity of the tibia, with fracture of its posterior edge, comminuted fracture of the fibula, amputation of the leg, and death. Lancet 1828–29;II/6 : 346–348.
7. Ferries JS, DeCoster TA, Firoozbakhsh KK et al. Plain radiographic interpretation in trimalleolar ankle fractures poorly assesses posterior fragment size. J Orthop Trauma 1994;8 : 328–331.
8. Gardner MJ, Brodsky A, Briggs SM et al. Fixation of posterior malleolar fractures provides greater syndesmotic stability. Clin Orthop Relat Res 2006;447 : 165–171.
9. Haraguchi N, Haruyama H, Toga H et al. Pathoanatomy of posterior malleolar fractures of the ankle. J Bone Joint Surg 2006;88-A:1085–1092.
10. Harper MC, Hardin G. Posterior malleolar fractures of the ankle associated with external rotation-abduction injuries. Results with and without internal fixation. J Bone Joint Surg 1988;70-A:1348–1356.
11. Harper MC. Talar shift. The stabilizing role of the medial, lateral, and posterior ankle structures. Clin Orthop Relat Res 1990; 257 : 177–183.
12. Heim D, Niederhauser K, Simbray N. The Volkmann dogma: a retrospective, long-term, single-center study. Eur J Trauma Emerg Surg 2010;36 : 515–519.
13. Heim U, Pfeifer KM. Periphere Osteosynthesen. 4. Aufl. Berlin, Springer 1991.
14. Jaskulka RA, Ittner G, Schedl R. Fractures of the posterior tibial margin: their role in the prognosis of malleolar fractures. J Trauma 1989;29 : 1565–1570.
15. Jehlička D, Bartoníček J, Svatoš F et al. Luxační zlomeniny hlezna u dospělých. I. část: Epidemiologické zhodnocení ročního souboru. Acta Chir Orthop Tramatol Čech 2002;69 : 243–247.
16. Leveuf J. Traitment des fractures et luxations des membres. Paris, Masson 1925.
17. Lindsjo U. Operative treatment of ankle fracture-dislocations. A follow-up study of 306/321 consecutive cases. Clin Orthop Relat Res 1985;199 : 28–38.
18. Lounsbury BF, Metz AR. Lipping fracture of lower articular end of tibia. Arch Surg 1922;5 : 678–690.
19. Müller ME, Nazarian S, Koch P et al. The comprehensive classification of long bones. Berlin, Springer 1987.
20. Náhlík D, Hart R, Kozák T et al. Osteosyntéza zadní hrany tibie – ano či ne? Úraz Chir 2011;19 : 64–70.
21. Nelson MC, Jensen NK. The treatment of trimalleolar fractures of the ankle. Surg Gynec Obst 1940;71 : 509–514.
22. Raasch WG, Larkin JJ, Draganich LF. Assessment of the posterior malleolus as a restraint to posterior subluxation of the ankle. J Bone Joint Surg. 1992;74-A:1201–1206.
23. Rammelt S, Heim D, Hofbauer LC et al. Probleme und Kontroversen in der Behandlung von Sprunggelenkfrakturen. Unfallchirurg 2011;114 : 847–860.
24. van den Bekerom MPJ, Haverkamp D, Kloen P. Biomechanical and clinical evaluation of posterior malleolar fractures. A systematic review of the literature. J Trauma 2009;66 : 279–284.
25. Streubel PN, McCormick JJ, Gardner MJ. The posterior malleolus: should it be fixed and why? Curr Orthop Prax 2011;22 : 17–24.
26. Volkmann R. Beiträge zur Chirurgie anschliessend an einen Bericht über die Tätigkeit der chirurgischen Universitätsklinik zu Halle im Jahre. Cbl Chir 1875;2 : 353–358.
27. Weber BG. Die Verletzungen des oberen Sprunggelenkes. Bern, Huber 1966.
28. Weber BG. Minimax fracture fixation. Stuttgart, Thieme-AO Publishing 2004.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Významné anatomické dieloČlánek Luxační zlomeniny hlezna
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2012 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Ultrasonografická palpace i peroperační a endoluminální metody – chirurgické pojetí zobrazovací technologie
- Abdominální komplikace u pacientů po implantaci mechanické srdeční podpory
- Vývoj operativy onemocnění jater a žlučových cest
- SILS apendektómia pre akútnu apendicitídu – dvojročné skúsenosti
- Farmakologické ovlivnění modelového aneuryzmatu břišní aorty – experiment na zvířeti, prvotní výsledky
- Významné anatomické dielo
- Divertikul veľkej kurvatúry žalúdka ako príčina anemizácie
- Zemřel profesor Bohumil Potrusil
- Obrovský gastrointestinální stromální tumor – kazuistika
- Luxační zlomeniny hlezna
- Luxační zlomeniny hlezna – nové pohledy na staré problémy
- Klasifikace luxačních zlomenin hlezna
- Poranění mediálních struktur hlezna
- Zlomeniny zadní hrany tibie u zlomenin hlezna
- Suprasyndesmální šroub u luxačních zlomenin hlezna
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Suprasyndesmální šroub u luxačních zlomenin hlezna
- Klasifikace luxačních zlomenin hlezna
- Poranění mediálních struktur hlezna
- Zlomeniny zadní hrany tibie u zlomenin hlezna
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy













