-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Poranění mediálních struktur hlezna
Autoři: J. Bartoníček 1; M. Švagr 2; O. Naňka 3
Působiště autorů: Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN-FVN Prah oddělení ortopedie a traumatologie ÚVN-FVN Praha 1; Ortopedicko traumatologické oddělení Oblastní nemocnice Příbram 2; Anatomický ústav 1. LF UK Praha 3
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 9, s. 500-505.
Kategorie: Postgraduální vzdělávání
Danisova-Weberova klasifikace obrátila pozornost především na fibulu a poranění mediálních struktur zůstala dlouhá léta nedoceněna. Situace se začala pomalu měnit díky Pankovichovým studiím [9, 10] z konce 70. let minulého století. Nicméně určitá simplifikace pohledu na mediální struktury přetrvává dodnes.
Anatomie
Mediální kotník je tvořen dvěma nestejně velkými výběžky, nazývanými colliculi. Přední, větší z nich, colliculus ant. vybíhá distálněji než colliculus post. Oba kolikuly jsou od sebe odděleny tzv. interkolikulárním žlábkem. Colliculus ant. přechází svým předním okrajem do předního okraje tibiálního pilonu. Oblast přechodu, tedy místo, kde vertikální kloubní plocha mediálního kotníku prochází téměř v pravém úhlu do horizontální kloubní plochy pilonu tibie, je nazývána ramenem mediálního kotníku nebo též anteromediálním rohem (anteromedial corner). Do tohoto rohu zapadá mediální hrana kladky talu. Těsně za zadním okrajem colliculus post. probíhá vertikální žlábek, sulcus malleolaris pro šlachu m. tibialis post., který odděluje mediální kotník od zadního okraje tibiálního pilonu. Lehce vypouklá mediální plocha obou kolikulů je pokryta tenkou kortikalis. Plocha laterální je téměř rovná a potažená kloubní chrupavkou pro mediální plochu kladky talu [1].
Na vnitřním kotníku se upíná proximální část deltového vazu. Podle tradičního popisu se vaz skládá ze dvou částí, z povrchové mající tvar trojúhelníku, který dal vazu jméno, a z hluboké tvořené krátkými horizontálními vlákny [1, 6, 9]. Na základě vlastních preparačních nálezů jsme tento popis přehodnotili:
Deltový vaz je tvořen dvěma částmi, přední tibio-subtalární a zadní tibio-talární (Obr. 1).
Obr. 1. Anatomie deltového vazu, pravé hlezno a – pohled z mediální strany, b – stav po odstranění tibiofibulární vidlice, 1 – přední tibio-subtalární část deltového vazu, 1a – tibionavikulární vlákna, 1b – tibio-„spring“ vlákna, 1c – tibiokalkaneární vlákna, 2 – zadní tibio-talární část deltového vazu, 2a – talární úpon vertikálních povrchových vláken, 2b – talární úpon hlubších horizontálních vláken 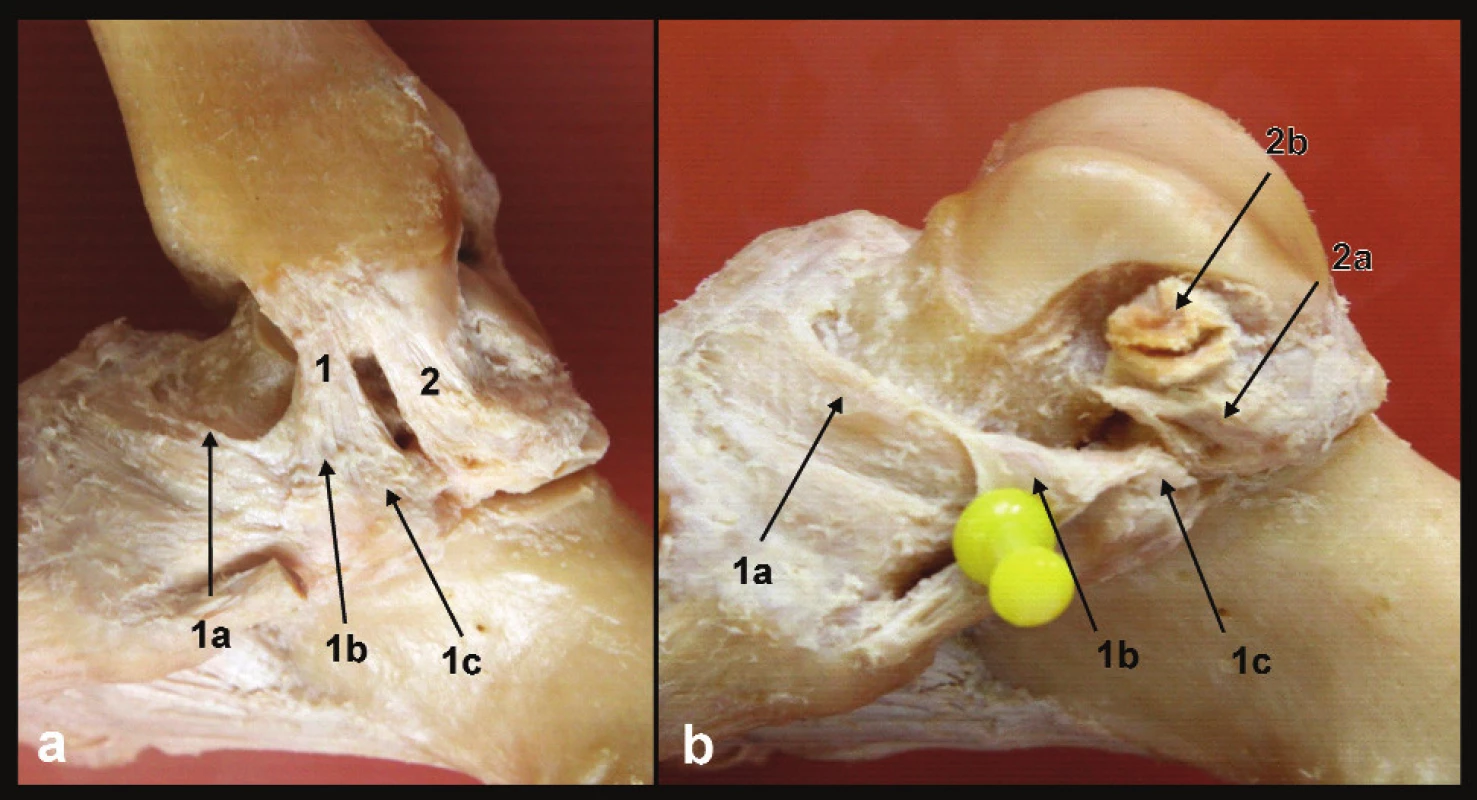
Vlákna přední části začínají na colliculus ant. a směrem distálním se vějířovitě rozbíhají, překračují štěrbinu hlezenního i subtalárního kloubu a přitom se dělí do tří pruhů. Přední, tibionavikulární snopce inzerují na mediální plochu os naviculare. Střední pruh vyzařuje do „spring“ ligamenta, resp. do jeho části tvořící mediální okraj jamky subtalárního kloubu pro hlavici talu. Zadní tibiokalkaneární snopce se upínají na sustentaculum tali. Zadní, tibio-talární část deltového vazu začíná v interkolikulárním žlábku a na colliculus post. Od části přední je oddělena oválným otvorem, kterým vstupuje do canalis tarsi stejnojmenná arterie zásobující kladku talu. Vlákna tibio-talární části překračují pouze štěrbinu hlezenního kloubu a lze je rozdělit do dvou pruhů. Vertikální, delší snopce probíhají povrchověji a ventrálně. Horizontální, krátké snopce jsou lokalizovány hlouběji a dorzálněji. Jsou dobře viditelné z dorzálního pohledu nebo při odklopení mediálního kotníku. Vertikální snopce inzerují distálněji, těsně nad kloubní štěrbinou talokalkaneárního kloubu. Horizontální snopce inzerují na mediální ploše kladky talu těsně pod okrajem kloubní plochy pro mediální kotník.
Přední tibio-subtalární část deltového vazu přemosťuje štěrbiny dvou kloubů, hlezenního a subtalárního, nemá však úpon na talus, a nemůže proto ovlivňovat jeho postavení. Zadní tibio-talární část překračuje pouze štěrbinu hlezenního kloubu a jeho snopce stabilizují talus vzhledem k vnitřnímu kotníku.
Základní typy poranění mediálních struktur
Podle Weberovy-AO klasifikace existují u luxačních zlomenin hlezna tři možnosti, tj. mediální struktury intaktní, zlomenina vnitřního kotníku nebo ruptura deltového vazu [8, 17]. Detailněji se poraněním mediálních struktur zabýval Pankovich [10], který rozlišil celkem osm různých typů poranění mediálních struktur (Obr. 2). Ve dvou případech se jednalo o kombinovanou, osteo-ligamentózní lézi, tj. odlomení předního kolikulu a přetržení zadní tibio-talární části deltového vazu, tedy typ poranění, který do té doby nebyl v literatuře diskutován. Tím se počet základních poranění mediálních struktur rozšířil na tři (Obr. 3).
Obr. 2. Různé typy poranění mediálních struktur, volně podle Pankoviche [10] N – normální stav, 1 – zlomenina předního kolikulu, 2 – odlomení apexu předního kolikulu, 3 – zlomenina předního kolikulu a ruptura zadní části deltového vazu, 4 – odlomení předního kolikulu s vlákny zadní části deltového vazu a ruptura zadní části deltového vazu, 5 – odlomení zadního kolikulu, 6 – odlomení předního a zadního kolikulu, 7 – zlomenina mediálního kotníku, 8 – přetržení deltového vazu ![Různé typy poranění mediálních struktur, volně podle Pankoviche [10] N – normální stav, 1 – zlomenina předního kolikulu, 2 – odlomení apexu předního kolikulu, 3 – zlomenina předního kolikulu a ruptura zadní části deltového vazu, 4 – odlomení předního kolikulu s vlákny zadní části deltového vazu a ruptura zadní části deltového vazu, 5 – odlomení zadního kolikulu, 6 – odlomení předního a zadního kolikulu, 7 – zlomenina mediálního kotníku, 8 – přetržení deltového vazu](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/100482e73e0f84c2fd3e8472eaa9e399.jpg)
Obr. 3. Tři základní typy poranění mediálních struktur a – ruptura deltového vazu, b – zlomenina vnitřního kotníku, c – kombinované osteo-ligamentózní poranění 
Zlomeniny vnitřního kotníku
Danis [3], Weber [17], ale i jejich předchůdci popsali u luxačních zlomenin hlezna dva základní typy zlomenin vnitřního kotníku (Obr. 4).
Obr. 4. Dva základní typy poranění vnitřního kotníku a – schéma podle Danise [3], b – vertikální zlomenina u typu Weber A, c – horizontální zlomenina u typu Weber B, d – horizontální zlomenina u typu Weber C ![Dva základní typy poranění vnitřního kotníku
a – schéma podle Danise [3], b – vertikální zlomenina u typu Weber A, c – horizontální zlomenina u typu Weber B, d – horizontální zlomenina u typu Weber C](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/02c4d7c052add01af14273b00df3db79.jpg)
Vertikální zlomenina vnitřního kotníku je typická pro zlomeniny typu Weber A neboli supinačně-addukční zlomeninu Lauge-Hansenovy klasifikace. Této zlomenině předchází zlomenina zevního kotníku pod úrovní syndesmózy nebo ruptura fibulárních vazů. Kromě obou kolikulů může fragment nést i malou mediální část horizontální kloubní plochy tibie. Velmi často bývá v lomné linii impaktován drobný mezifragment kloubní plochy (Obr. 4b).
Horizontální zlomenina vnitřního kotníku je typická pro zlomeniny typu Weber B a C (Obr 4c, 4d). U pronačně-abdukčních zlomenin či pronačně-zevně rotačních zlomenin Lauge-Hansenovy klasifikace vzniká tato zlomenina jako první (stadium I). U supinačně–zevně rotačních zlomenin se mediální kotník láme jako poslední (stadium IV). Pokud zjistíme vertikální zlomeninu vnitřního kotníku nebo atypickou zlomeninu vnitřního kotníku spojenou se zlomeninou typu Weber B či C, nejedná se o luxační zlomeninu, ale jak ukazují CT řezy, o částečnou zlomeninu pilonu.
Velikost fragmentu mediálního kotníku u horizontálních zlomenin se může měnit. U typické, čisté zlomeniny mediálního kotníku je fragment tvořen oběma kolikuly nesoucími společný tibiální úpon intaktního deltového vazu. U osteoporotických zlomenin může být fragment rozlomen na menší části.
Zlomenina zadní hrany tibie zasahující do mediálního kotníku je specifické poranění, které je nutné odlišit od obou předchozích a bude probráno v samostatném článku.
Kombinované osteo-ligamentózní poranění
Na význam tohoto poranění poprvé upozornili Pankovich a Shivaram [10] již v r. 1979, s dlouhým odstupem pak Tornetta [15]. Weberova-AO klasifikace tento typ poranění mediálních struktur nezná. Kombinovaná léze zlomeniny vnitřního kotníku a ruptury deltového vazu vzniká při stejných typech luxačních zlomenin hlezna jako čistá horizontální zlomenina mediálního kotníku. V tomto případě se však odlamuje pouze přední kolikulus nesoucí úpon přední tibio-subtalární části deltového vazu, zadní tibio-talární část vazu je přetržena (Obr. 5). Na rtg v ap projekci pak vidíme typický obraz malého fragmentu mediálního kotníku, v boční projekci je patrné, že se jedná pouze o přední kolikulus (Obr. 6).
Obr. 5. Rozdíl mezi zlomeninou vnitřního kotníku a kombinovaným osteo-ligamentózním poraněním a – anatomie mediálních struktur, jsou patrné obě části deltového vazu, b – zlomenina vnitřního kotníku, deltový vaz je intaktní, c – kombinované osteo-ligamentózní poranění, je odlomen přední kolikulus a přetržena tibio-talární část deltového vazu. Na volně adaptovaných Tornettových schématech [15] se pro zjednodušení upíná deltový vaz pouze na talus, což neodpovídá realitě. ![Rozdíl mezi zlomeninou vnitřního kotníku a kombinovaným osteo-ligamentózním poraněním
a – anatomie mediálních struktur, jsou patrné obě části deltového vazu, b – zlomenina vnitřního kotníku, deltový vaz je intaktní, c – kombinované osteo-ligamentózní poranění, je odlomen přední kolikulus a přetržena tibio-talární část deltového vazu. Na volně adaptovaných Tornettových schématech [15] se pro zjednodušení upíná deltový vaz pouze na talus, což neodpovídá realitě.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/4b413422d24ba0067f013919abf21345.jpg)
Obr. 6. Zlomenina předního kolikulu vnitřního kotníku a – ap projekce, b – ne zcela přesná boční projekce 
Poranění deltového vazu
Tato léze je u luxačních zlomenin ekvivalentem horizontální zlomeniny vnitřního kotníku nebo kombinované osteo-ligamentózní léze. Známkou přetržení deltového vazu je na rtg hlezna v ap projekci považováno rozšíření kloubní štěrbiny neboli „medial clear space“ (MCS) mezi vnitřním kotníkem a talem o více než 2 mm proti druhé straně nebo absolutní hodnota větší než 5 mm [4, 11, 13, 16]. Symetrická kloubní štěrbina, resp. symetrické hodnoty MCS ještě neznamenají, že deltový vaz je intaktní. O tom je třeba se přesvědčit buď MR, nebo drženými snímky (viz dále). To se týká především zlomenin fibuly typu Weber B.
Problematika ruptur deltového vazu není zatím detailně prostudovaná. Vzhledem ke složité anatomii deltového vazu se nemusí vždy jednat o kompletní lézi obou jeho částí. Pak může být stabilizační funkce vazu poškozena jen částečně a tomu by mohly odpovídat i hodnoty MCS.
Terapeutický význam jednotlivých typů poranění
Rozdělení poranění mediálních struktur na tři základní typy se promítá i do jejich operační léčby.
Zlomenina mediálního kotníku: U vertikálních zlomenin bývá velmi často v lomné linii impaktován drobný mezifragment, který je nutno uvolnit, reponovat a event. podepřít spongioplastikou.
Při ošetření horizontálních zlomenin je třeba pamatovat, že ostrá hrana distální tibie může při větších dislokacích zhmoždit podkoží či dokonce proříznout kůži. Osteosyntéze vnitřního kotníku by měla předcházet revize všech dostupných struktur. Šlacha m. tibialis post. může být interponována v lomné linii nebo poraněna ostrou hranou obdobně jako kůže [12, 13]. Po odklopení distálního fragmentu je dobře vidět tzv. hluboká porce deltového vazu (krátká horizontální tibiotalární vlákna) a přilehlá část kladky talu, kde může být osteochondrální léze (Obr. 7).
Obr. 7. Zlomenina vnitřního kotníku, pravé hlezno a – rtg snímek, b – schéma, c – peroperační foto, d – peroperační foto, stav po odklopení vnitřního kotníku distálně, 1 – distální tibie, 2 – mediální kotník, 3 – hluboká tibiotalární vlákna deltového vazu, 4 – šlacha m. tibialis post. 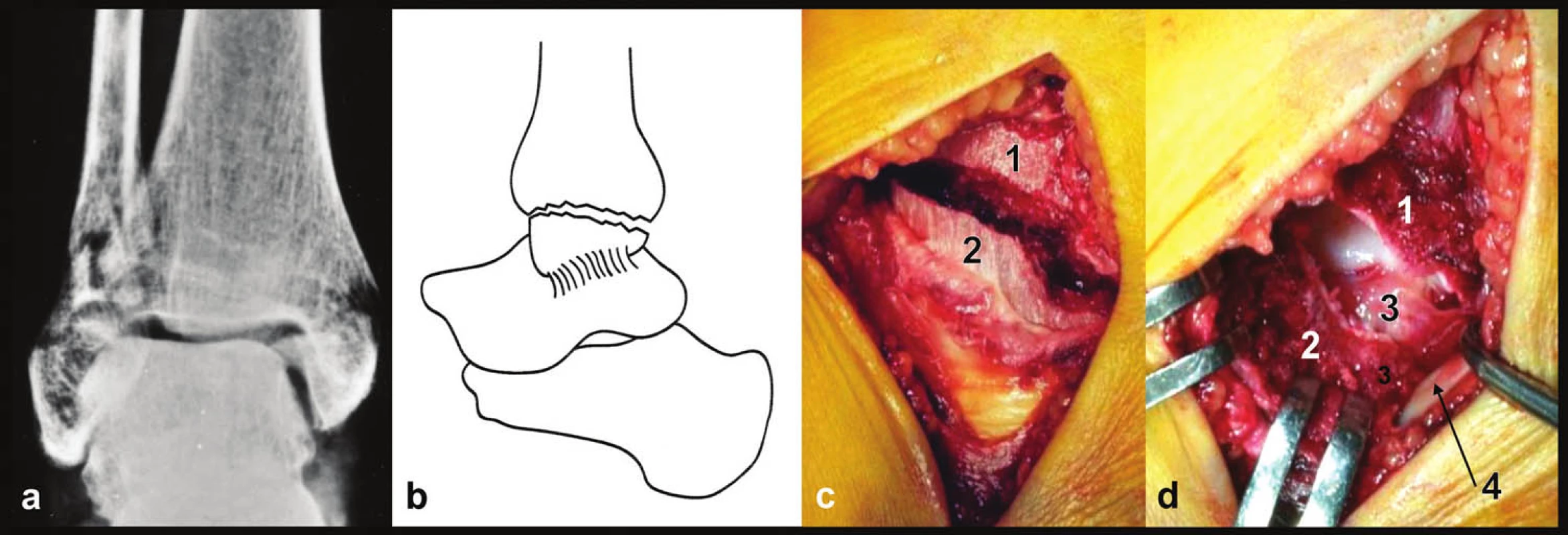
V kloubní dutině bývají koagula, drobné úlomky chrupavky či spongiózy. O kvalitě repozice fragmentu mediálního kotníku se lze nejlépe přesvědčit v oblasti anteromediálního rohu mediálního kotníku. Je však nutné dobře očistit spongiózní lomné plochy od koagul a jejich kortikální okraj od silného periostu. Teprve pak lze dobře posoudit zapadání odpovídajících zoubků lomné linie do sebe.
U horizontálních zlomenin je nejčastější chybou stabilizace pouze jedním šroubem. Podle velikosti úlomku se doporučuje kombinace tahového šroubu a K-drátu, a pokud lze, radši dvojicí tahových šroubů. Maleolární 4,5mm šrouby se dnes již téměř nepoužívají, přednost je dávána spongiózním 4,0mm šroubům. Jejich závit může být pro některé fragmenty příliš hrubý. V tom případě lze použít kortikální 3,5mm šrouby. Při zavádění šroubu do zadního kolikulu je třeba dát pozor, aby závit neprominoval do sulcus malleolaris, kde může poškodit šlachu m. tibialis post. [5]. V určitých případech lze použít i kombinace tahových šroubů s cerkláží (Obr. 8).
Obr. 8. Osteosyntéza vnitřního kotníku kombinací tahových šroubů a cerkláže a – stav před operací, b – stav po operaci 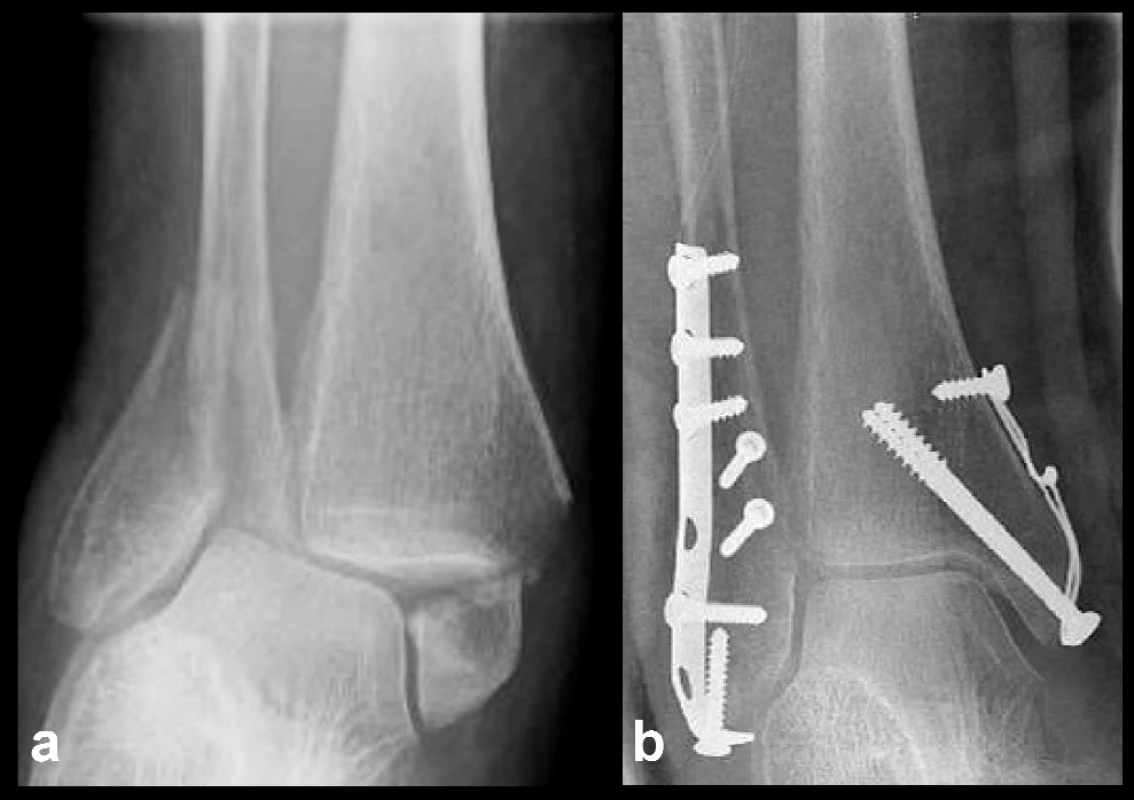
U zlomenin Weber B a C se vedou diskuze, zda s osteosyntézou začít na mediálním či fibulárním kotníku. Repozice a osteosyntéza vnitřního kotníku jako první má své výhody. Ve většině případů je repozice a fixace poměrně snadná. V tom případě intaktní deltový vaz přitáhne talus do anatomického postavení vzhledem k tibiálnímu pilonu. Při ošetření zevního kotníku, zejména tam, kde byla porušena stabilita tibiofibulární vidlice, napomáhá anatomicky zreponovaný talus tahem předního a zadního tibiofbulárního vazu centrovat distální fibulu do incisury.
Kombinované osteo-ligamentózní poranění: Záludnost tohoto poranění tkví v jeho podcenění. Samotná repozice odlomeného předního kolikulu nemůže reponovat a stabilizovat talus k mediálnímu kotníku (Obr. 9).
Obr. 9. Nesprávné ošetření osteo-ligamentózního poranění mediálních struktur a – na rtg patrné odlomení předního kolikulu, b – snímek po operaci, fibula fixována ve valgozitě, talus nezreponován a zůstává subluxován, přestože přední kolikulus byl reponován a přichycen K-dráty, c – výrazná progrese subluxace za 6 měsíců po operaci 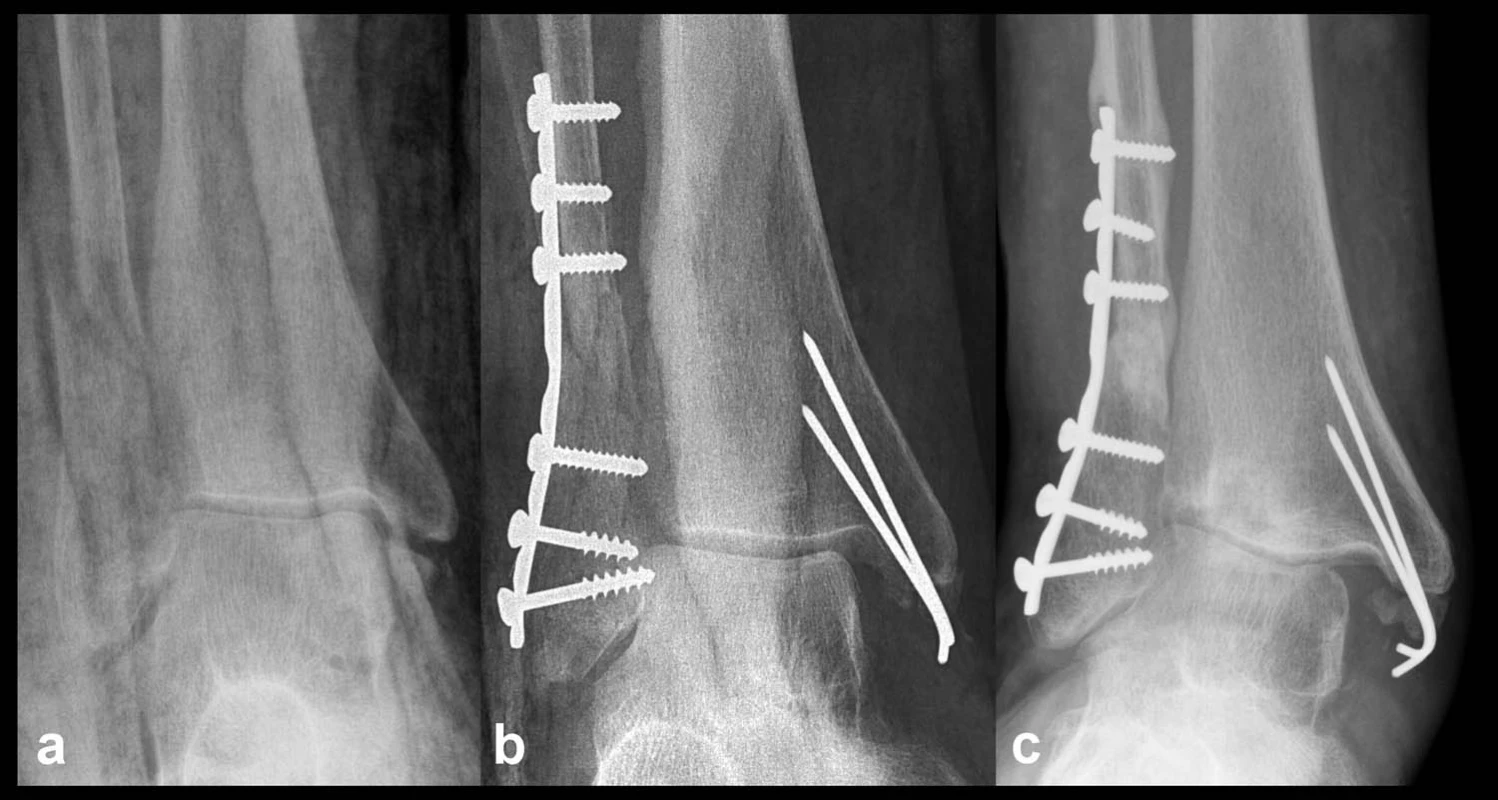
Vlákna deltového vazu začínající na tomto fragmentu nemají spojení s talem, na rozdíl od zadní tibotalární porce vazu, která je však přetržena.
Při ošetření této léze je lépe nejdříve provést osteosyntézu fibuly. Při obráceném postupu může při manipulaci s fragmenty fibuly dojít k vylomení předního kolikulu. Fragment předního kolikulu je někdy dost malý, proto je třeba volit odpovídající průměr šroubu a ani potom není pevnost osteosyntézy dostatečná. Přetrženou část deltového vazu je třeba sešít. V každém případě je nutná pooperační sádrová fixace 5 až 6 týdnů.
Ruptura deltového vazu: Dlouhá léta byl a někde ještě je při ošetření ruptury deltového vazu používán tradiční Weberův postup. Nejdříve byla provedena revize vnitřního kotníku, zda prasklý deltový vaz netvořil interpozitum, a založeny stehy do pahýlů vazu. Následovala osteosyntéza zevního kotníku a poté návrat ke kotníku vnitřnímu a dotažení stehů. Baird [2], Harper [7] a další na základě srovnávacích studií navrhli změnu, tj. nejdříve provést osteosyntézu zlomeniny fibuly, poté rtg zesilovačem zkontrolovat kongruenci vnitřního kotníku a talu. Pokud je šířka MCS normální, tj. cca 2 mm, není nutno deltový vaz revidovat (Obr. 10). Pokud vaz tvoří interpozitum, je třeba ho revidovat a sešít. V obou případech je nutná pooperační sádrová fixace po dobu hojení vazu. Studie ukázaly lepší výsledky u případů, kde vaz nebyl revidován a šit [14].
Obr. 10. Ošetření zlomeniny fibuly Weber C spojené s rupturou deltového vazu a – na úrazovém snímku viditelné mírné rozšíření MCS, b – ruptura deltového vazu potvrzena zevně rotačním testem na začátku operace, c – po osteosyntéze fibuly a zavedení suprasyndesmálního šroubu obnovena normální šířka MCS, revize deltového vazu tak nebyla nutná 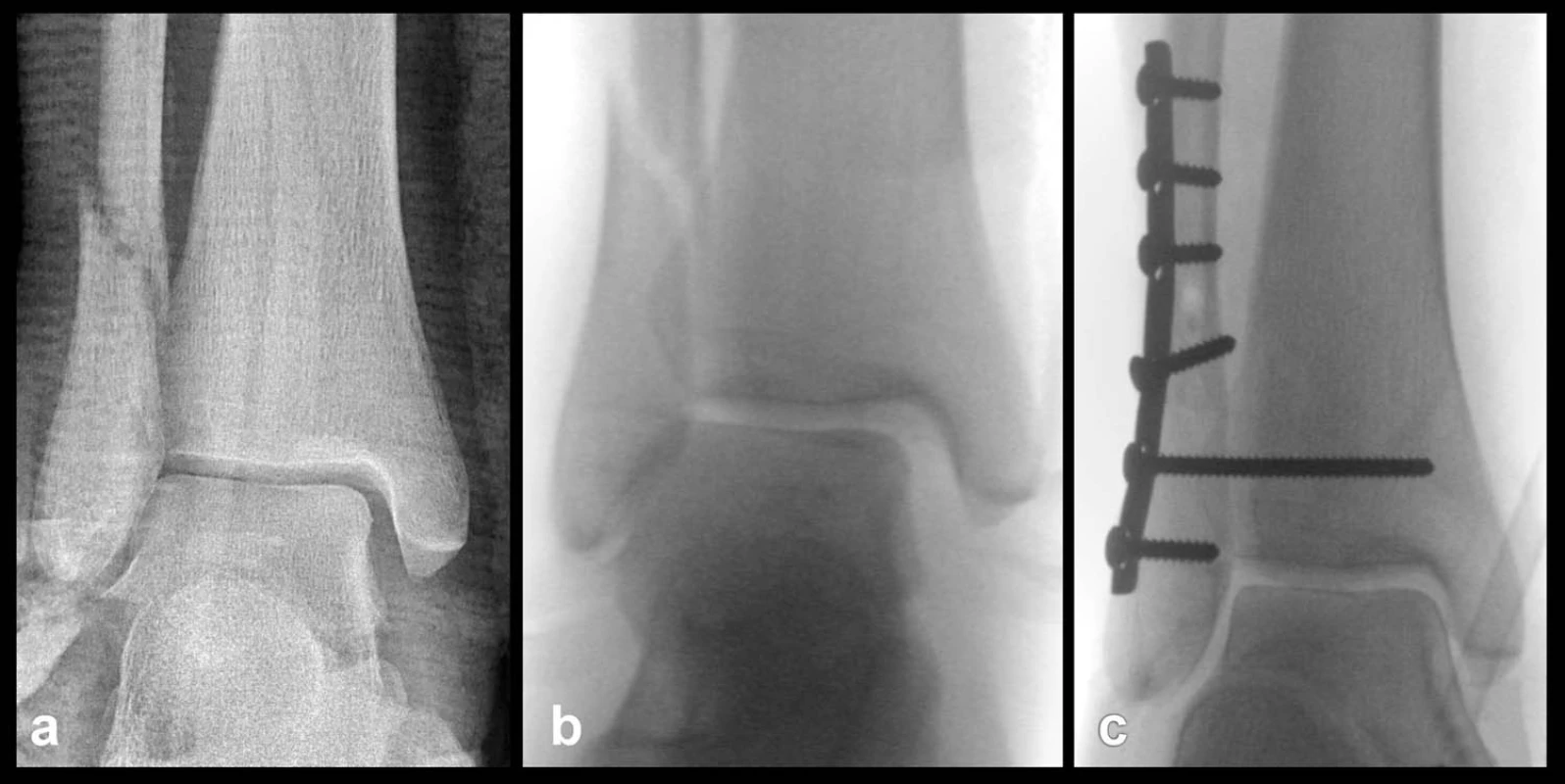
V případech poranění hlezna se zlomeninou fibuly, kdy před operací není zcela jasno, zda je poškozen deltový vaz, se osvědčil následující postup. Nejdříve je za kontroly rtg zesilovače vyzkoušena integrita deltového vazu. Jednou rukou operatér stabilizuje bérce k desce operačního stolu, druhou rukou zatlačí na palec vyšetřované dorziflektované nohy z mediální strany. Tím provádí zevní rotaci nohy, a tedy i talu vůči fixované tibiofibulární vidlici. V ap projekci je zhodnocen MCS. Pokud je vaz neporaněn, tzn. MCS je menší než 4–5 mm, není po skončení operace nutná pooperační sádrová fixace. Pokud je MCS patologicky rozšířen, je třeba po osteosyntéze fibuly znovu rtg zesilovačem zkontrolovat vztah talu k mediálnímu kotníku.
Závěr
Struktura mediálních struktur hlezna je mnohem složitější, než uvádějí tradiční popisy. Starší koncepci dělící deltový vaz na povrchovou a hlubokou část bude nutné nahradit koncepcí novou, dělící vaz na přední tibio-subtalární a zadní tibio-talární část. Pochopení jejich stabilizační funkce umožňuje pochopit rozmanitost poranění v oblasti mediálního kotníku. Kromě tradičních dvou lézí, tj. zlomeniny vnitřního kotníku nebo ruptury deltového vazu, pamatovat i na smíšenou osteo-ligamentozní lézi. Její podcenění při léčbě může mít závažné následky. Poraněný deltový vaz, pokud netvoří interpozitum, není nutno revidovat, dostačuje osteosyntéza fibuly.
Prof. MUDr. Jan Bartoníček, DrSc.
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: bartonicek.jan@seznam.cz
Zdroje
1. Bartoníček J, Heřt J. Základy klinické anatomie pohybového aparátu. Praha, Maxdorf 2004.
2. Baird RA, Jackson ST. Fractures of the distal part of the fibula with associated disruption of the deltoid ligament. Treatment without repair of the deltoid ligament. J Bone Joint Surg 1987;69-A:1346–1352.
3. Danis R. Theorie et Pratique de LęOsteosynthese. Paris, Masson 1949.
4. Egol KA, Amirtharajah M, Tejwani NC, Capla EL, Koval KJ. Ankle stress test for predicting the need for surgical fixation of isolated fibular fractures. J Bone Joint Surg 2004;86-A:2393–2398.
5. Femino JE, Gruber BF, Karunakar MA. Safe zone for the placement of medial malleolar screws. J Bone Joint Surg 2007;89-A:133–138.
6. Golano P, Vega J, de Leeuw PAL et al. Anatomy of the ankle ligaments: a pictorial essay. Knee Surg Sports Traumatol Arthrosc 2010;18 : 557–569.
7. Harper MC (1988) The deltoid ligament. An evaluation of need for surgical repair. Clin Orthop Relat Res 1988;226 : 156–168.
8. Müller ME, Nazarian S, Koch P et al. The comprehensive classification of long bones. Berlin, Springer 1987.
9. Pankovich AM, Shivaram MS. Anatomical basis of variability in injuries of the medial malleolus and the deltoid ligament. I. Anatomical studies. Acta Orthop Scand 1979;50 : 217–223.
10. Pankovich AM, Shivaram MS. Anatomical basis of variability in injuries of the medial malleolus and the deltoid ligament. II. Clinical studies. Acta Orthop Scand 1979;50 : 223–236.
11. Park SS, Kubiak EN, Egol KA et al. Stress radiographs after ankle fracture: the effect of ankle position and deltoid ligament status on medial clear space measurements. J Orthop Trauma 2006;20 : 11–18.
12. Rammelt S, Zwipp H, Grass R. Sprunggelenkfrakturen: operative Technik. Unfallchirurg 2008;111 : 439–447.
13. Rammelt S, Heim D, Hofbauer LC et al. Probleme und Kontroversen in der Behandlung von Sprunggelenkfrakturen. Unfallchirurg 2011;114 : 847–860.
14. Weber BG. Die Verletzungen des oberen Sprunggelenkes. Bern, Huber 1966.
15. Tornetta P. Competence of the deltoid ligament in bimalleolar ankle fractures after medial malleolar fixation. J Bone Joint Surg 2000;82 : 843–848.
16. van den Bekerom MPJ, Mutsaerts ELAR, van Dijk CN. Evaluation of the integrity of the deltoid ligament in supination external rotation ankle fractures: a systematic review of the literature. Arch Orthop Trauma Surg (2009) 129 : 227–235.
17. Stufkens SA, van den Bekerom MPJ, Kerkhoffs GM et al. Long-term outcome after 1822 operatively treated ankle fractures: A systematic review of the literature. Injury 2010;42 : 119–127.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Významné anatomické dieloČlánek Luxační zlomeniny hlezna
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2012 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Ultrasonografická palpace i peroperační a endoluminální metody – chirurgické pojetí zobrazovací technologie
- Abdominální komplikace u pacientů po implantaci mechanické srdeční podpory
- Vývoj operativy onemocnění jater a žlučových cest
- SILS apendektómia pre akútnu apendicitídu – dvojročné skúsenosti
- Farmakologické ovlivnění modelového aneuryzmatu břišní aorty – experiment na zvířeti, prvotní výsledky
- Významné anatomické dielo
- Divertikul veľkej kurvatúry žalúdka ako príčina anemizácie
- Zemřel profesor Bohumil Potrusil
- Obrovský gastrointestinální stromální tumor – kazuistika
- Luxační zlomeniny hlezna
- Luxační zlomeniny hlezna – nové pohledy na staré problémy
- Klasifikace luxačních zlomenin hlezna
- Poranění mediálních struktur hlezna
- Zlomeniny zadní hrany tibie u zlomenin hlezna
- Suprasyndesmální šroub u luxačních zlomenin hlezna
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Suprasyndesmální šroub u luxačních zlomenin hlezna
- Klasifikace luxačních zlomenin hlezna
- Poranění mediálních struktur hlezna
- Zlomeniny zadní hrany tibie u zlomenin hlezna
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



