-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Etapové léčení komplikovaných intraartikulárních zlomenin distálního bérce s použitím zevní fixace
Two-stage operative treatment of complicated distal tibia intraarticular fractures using external fixator
PURPOSE:
To evaluate one-stage and two-stage surgical concept in the treatment of intra-articular distal tibia fractures type C (AO classification) using modern methods of temporary and permanent stabilization with new types of implants.MATERIAL AND METHODS:
Both open fractures and comminuted closed fractures with extended edema and hematoma are indicated to the temporary stabilization by external fixator. Definitive internal fixation is performed after edema is diminished, conditions of soft tissue envelope are improved and wounds are healing with no inflammation signs and minimal infection risk. From 2008 to 2011 57 patients with C type fracture (AO classification) were operated at the Department of Trauma Surgery, University Hospital Brno. Thirty-three patients (58 % of the total number of patients) were acutely stabilized with external fixation with subsequent conversion to internal osteosynthesis. At the second stage locking compression plates, anatomically pre-formed plates to distal tibia, anterolateral and medial plates were used for fracture stabilization. Locking compression plates were used in 50 cases and 7 fractures were treated by miniosteosynthesis.RESULTS:
Patients were divided into 2 groups. The first group of patients was primarily treated by external fixator and subsequently conversion to internal fixation was performed (two - stage concept). Fractures in the second group were stabilized with definitive osteosynthesis without temporary stabilization by external fixation (one-stage concept). Incidence of post-operative wound complications were statistically assessed.CONCLUSION:
Open reduction and subsequent internal fixation with angular stable plates are fully indicated methods of operative treatment of intraarticular fractures of the distal tibia. Complicated high energy type C fractures should be acutely stabilized with external fixator (first stage). Subsequent conversion to internal fixation is performed after improvement of the soft tissues (second stage). Multifragmentary intra-articular fractures should be concentrated in specialized trauma centers due to the demands of specialized instruments and enough experience in treatment of these injuries (Ministry of Health Bulletin No. 6/2008).KEY WORDS:
fractures of the distal tibia, external fixator, soft tissue envelope.
Autori: Pavel Kvasnička; Michal Mašek; Radek Pikula
Pôsobisko autorov: Klinika Úrazové chirurgie LF MU a TC FN Brno
Vyšlo v časopise: Úraz chir. 20., 2012, č.4
Súhrn
CÍL PRÁCE:
Cílem práce bylo zhodnotit, kterou metodu operační léčby lze považovat za optimální v léčbě nitrokloubních zlomenin distální tibie typu C dle AO klasifikace s použitím moderních postupů dočasné a definitivní stabilizace novými typy implantátů.MATERIÁL A METODY:
Otevřené zlomeniny a též zavřené komplikovanější zlomeniny s rozsáhlým otokem a hematomem jsou indikovány k dočasné stabilizaci zevním fixatérem. Po zhojení rány, eliminaci hrozícího infektu, po odeznění otoku a zlepšení stavu měkkých tkání se většinou konvertují na vnitřní osteosyntézu. Na Klinice úrazové chirurgie bylo v letech 2008-2011 operováno 57 pacientů s C typem zlomeniny dle AO klasifikace. Z celkového počtu pacientů skórovaného souboru bylo 33 pacientů (58 %) akutně stabilizováno zevním fixatérem s pozdější konverzí na vnitřní osteosyntézu. K osteosyntéze byly používány úhlově stabilní implantáty, anatomicky definované dlahy na distální tibii, a to anterolaterální a mediální. Osteosyntéza LCP dlahami byla provedena u 50 pacientů a u 7 pacientů byla provedena miniosteosyntéza.VÝSLEDKY:
Soubor pacientů byl rozdělen na 2 skupiny. Do první byli zařazeni pacienti s primárně naloženým zevním fixatérem a pozdější konverzí na vnitřní fixaci a do druhé pacienti, u kterých byla provedena definitivní osteosyntéza bez použití zev-ní fixace. Statisticky bylo zhodnoceno množství pooperačních raných komplikací.ZÁVĚR:
Otevřená repozice fragmentů a následná vnitřní fixace pomocí úhlově stabilních dlahových implantátů je plně indikovaná metoda operační léčby nitrokloubních zlomenin distální tibie. Komplikované vysokenergetické zlomeniny C typu je lépe akutně stabilizovat zevním fixatérem a konverzi na vnitřní fixaci provést s odstupem, po zlepšení stavu měkkých tkání. Vícefragmentové intraartikulární zlomeniny je vhodné vzhledem k potřebě speciálního instrumentária a zkušeností soustředit do specializovaných traumatologických pracovišť (Věstník MZ ČR č. 6/2008).KLÍČOVÁ SLOVA:
zlomeniny distálního bérce, zevní fixatér, měkké tkáněÚVOD
Zlomeniny distální tibie zůstávají jedním z největších problémů v současné traumatologii a často patří k závažným poraněním. Obal skeletu měkkými tkáněmi je ve srovnání se střední třetinou bérce výrazně redukován a zlomeniny distální třetiny vznikají mnohem častěji při vysokoenergetickém poranění [1]. Vhodným načasováním a šetrně provedenou repozicí s vnitřní fixací ve správné indikaci lze eliminovat výskyt nežádoucích pooperačních komplikací a dosáhnout plného zhojení zlomeniny s dobrým funkčním výsledkem [6].
CÍL PRÁCE
Kterou metodu operační léčby lze považovat za optimální v léčbě nitrokloubních zlomenin typu C dle AO klasifikace s použitím moderních postupů dočasné a definitivní stabilizace novými typy implantátů. Statisticky jsme zhodnotili soubor pacientů operovaných na Klinice úrazové chirurgie FN Brno v letech 2008-2011.
BIOMECHANIKA PORANĚNÍ
Většina intraartikulárních zlomenin distální tibie v našem souboru je důsledkem vysokoenergetických mechanizmů, které nastanou během dopravních nehod, pádů z větších výšek, průmyslových úrazů, apod. Jsou výsledkem axiálního násilí, při kterém se talus proximalizuje do distální tibie a způsobí rozlomení kloubního povrchu. Kost je viskoelastická a většina energie je absorbována před vznikem zlomeniny. Poté je uvolněna a přenesena na měkké tkáně, a to i v případě, když nedojde k jejich přímému poranění. Absorbovaná energie je následně příčinou otoků, tenzních bul, apod.
Typ zlomeniny a následná dislokace fragmentů závisí na směru a velikosti působení síly a též na postavení nohy v době úrazu. Pokud je noha v dorsální flexi, výsledkem je poranění přední části tibie a kloubního povrchu, zatímco postavení nohy v neutrální poloze má za následek centrální kominuci. Tato poranění jsou mnohem častější než poranění zadní části tibie, které vznikají při plantární flexi nohy.
Postupné zvyšování rychlosti motorových vozidel, zdokonalení bezpečnostních prvků má za následek vyšší výskyt těchto vysokoenergetických poranění. Stejné síly, které dříve zapříčinily úmrtí pacienta, jsou nyní neutralizovány bezpečnostními systémy vozidla, avšak jsou více směřovány na dolní končetiny a způsobují jejich závažnější poranění.
Zlomeniny distální tibie mohou být poranění izolovaná, ale objevují se často i u polytraumatizovaných pacientů. Běžně můžeme vidět tříštivou zónu v metafýze, chondrální zaklínění, zlomeniny distální fibuly. Otevřené rány, hluboké odřeniny a event. buly doprovázející kostní poranění jsou časté a potvrzují vysokou míru absorbované energie.
Zlomeniny distální tibie vznikající působením rotačních sil jsou často spirální bez výraznější tříštivé zóny. Poranění kloubní plochy tvoří obvykle středně velké fragmenty s minimální chondrální impakcí. Měkké tkáně jsou poraněny v menším rozsahu, i když může být přítomen i výraznější otok. Otevřené rány s devitalizací nejsou běžné a prognóza těchto poranění je mnohem příznivější.
MATERIÁL
Za období 1.1.2008 – 1.1.2012 jsme na Klinice úrazové chirurgie LF MU a FN Brno provedli vnitřní osteosyntézu u 57 pacientů s intraartikulární zlomeninou distální tibie typu C dle AO klasifikace.
V tomto vyhodnoceném souboru bylo 38 mužů (66 %) a 19 žen (34 %). Průměrný věk mužů byl 46 let ( SD±14,3), průměrný věk žen 52 let ( SD±17,3).
Z celkového počtu vyhodnocených zlomenin (n 57) bylo 19 typu C1, 18 typu C2 a 20 typu C3.
Z celkového počtu pacientů skórovaného souboru bylo 33 pacientů (58 %) akutně stabilizováno zevním fixatérem s pozdější konverzí na vnitřní osteosyntézu.
K osteosyntéze jsme používali úhlově stabilní implantáty, anatomicky definované dlahy na distální tibii, a to anterolaterální a mediální. Tyto LCP dlahy jsme použili u 50 pacientů a u 7 pacientů byla provedena miniosteosyntéza.
METODIKA
Zlomeniny distální tibie dělíme na našem pracovišti podle AO klasifikace s přihlédnutím na mechanizmus úrazu a velikost absorbované energie. Podle stavu měkkých tkání, typu zlomeniny volíme její primární ošetření.
U jednodušších, nízkoenergetických zlomenin, způsobených většinou torzním mechanizmem, provádíme v akutní fázi většinou definitivní typ osteosyntézy. Z hlediska časového se snažíme provést operaci do 6-12 hodin od úrazu. Pokud nelze akutní operační výkon z různých důvodů uskutečnit, provádíme osteosyntézu primárně odloženě, tedy cca 3-7 dnů od úrazu. V případě primárně odložené chirurgické intervence může být zlomenina fixována v cirkulární střižené sádrové fixaci. Během následujícího časového období provádíme potřebná doplňková vyšetření za účelem předoperačního plánování.
Komplikované, většinou intraartikulární a otevřené zlomeniny, způsobené absorpcí vysoké energie, většinou stabilizujeme zevními fixatéry. Dočasnou fixaci sádrovou objímkou nebo skeletární trakcí považujeme za obsolentní. Ke krátké předoperační fixaci lze použít i trakční dlahu. Podle typu zlomeniny volíme nejčastěji přemosťující zevní fixatér přes hlezenný kloub (obr. 1).
Obr. 1. Stav po osteosyntéze přemosťujícím zevním fixatérem (KÚCH) 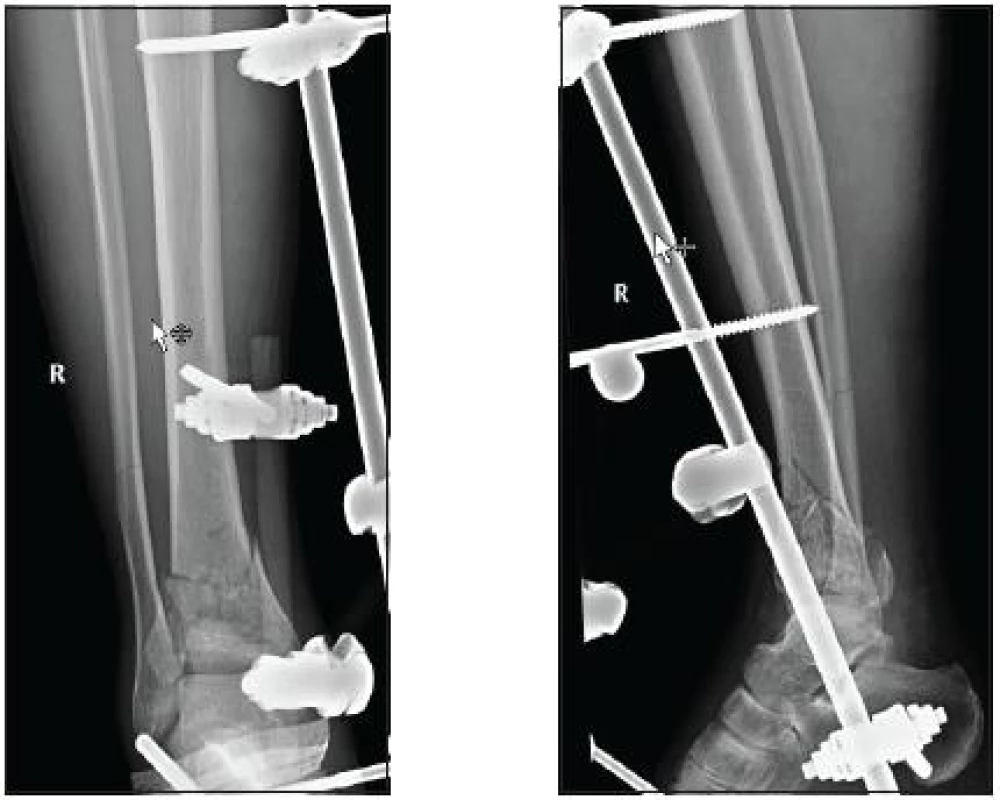
Obdobně postupujeme v rámci DCO (damage control orthopaedic) u polytraumatizovaných pacientů. Po odeznění otoku a zlepšení stavu měkkých tkání přistupujeme k provedení definitivní osteosyntézy. Při trvajícím riziku vzniku pooperačních raných komplikací lze zlomeninu ponechat ke zhojení na zevním fixatéru. Konverzi na vnitřní fixaci provádíme nejčastěji do 10 dnů. Pokud je ponechána zevní fixace delší dobu, je nezbytné před provedením vnitřní osteosyntézy ponechat volný interval, který tvoří přibližně 1/3 doby, po kterou byla zlomenina stabilizována zevním fixatérem. Při použítí dlah provádíme přímo konverzi na ORIF do 3 týdnů, při použití intramedulárních hřebů do 14 dnů – vzhledem k riziku pin infektu.
Metodou volby v léčbě nitrokloubních zlomenin distální tibie je otevřená repozice a vnitřní fixace (princip ORIF) pomocí úhlově stabilních implantátů. Na našem pracovišti používáme implantáty LCP 3,5. Jedná se o anatomicky preformované implantáty v anterolaterální a mediální modifikaci na distální tibii. Pokud je zlomena i distální fibula, vždy provádíme její osteosyntézu k vytvoření tzv. „rámové konstrukce“ distálního bérce. K osteosyntéze fibuly využíváme nejčastěji rekonstrukční 3,5 LCP dlahy, případně intramedulární stabilizaci Kirschnerovými dráty.
Volba operačního přístupu a použitého implantátu je závislá na typu zlomeniny, dislokaci fragmentů a průběhu lomných linií. U tohoto typu zlomenin je nezbytné provedení CT vyšetření, pouze RTG vyšetření je pro diagnostiku nedostačující. Při osteosyntéze tříštivých intraartikulárních zlomenin využíváme nejčastěji přední přístup k hlezennému kloubu a využíváme anterolaterální LCP dlahu (obr. 2). Tento přístup poskytuje lepší přehled o hlezenném kloubu a umožňuje přesnější repozici fragmentů. Vždy se snažíme pokud možno o miniinvazivní přístup, tzv. „metodou podvlečené dlahy“ z jednotlivých incizí.
Obr. 2. Osteosyntéza anterolaterální 3,5 mm LCP dlaha a rekonstrukční LCP dlaha na fibule (KÚCH) 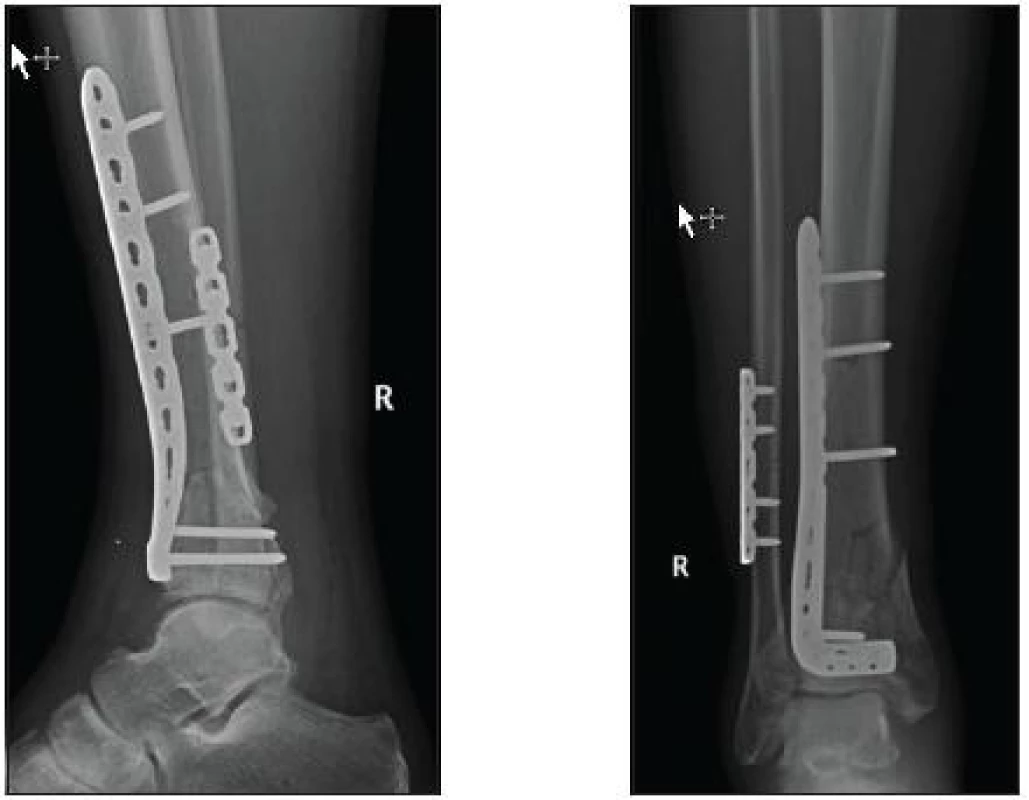
Obr. 3. Miniinvazivně zavedená anterolaterální LCP dlaha s využitím ponechané zevní fixace (KÚCH) 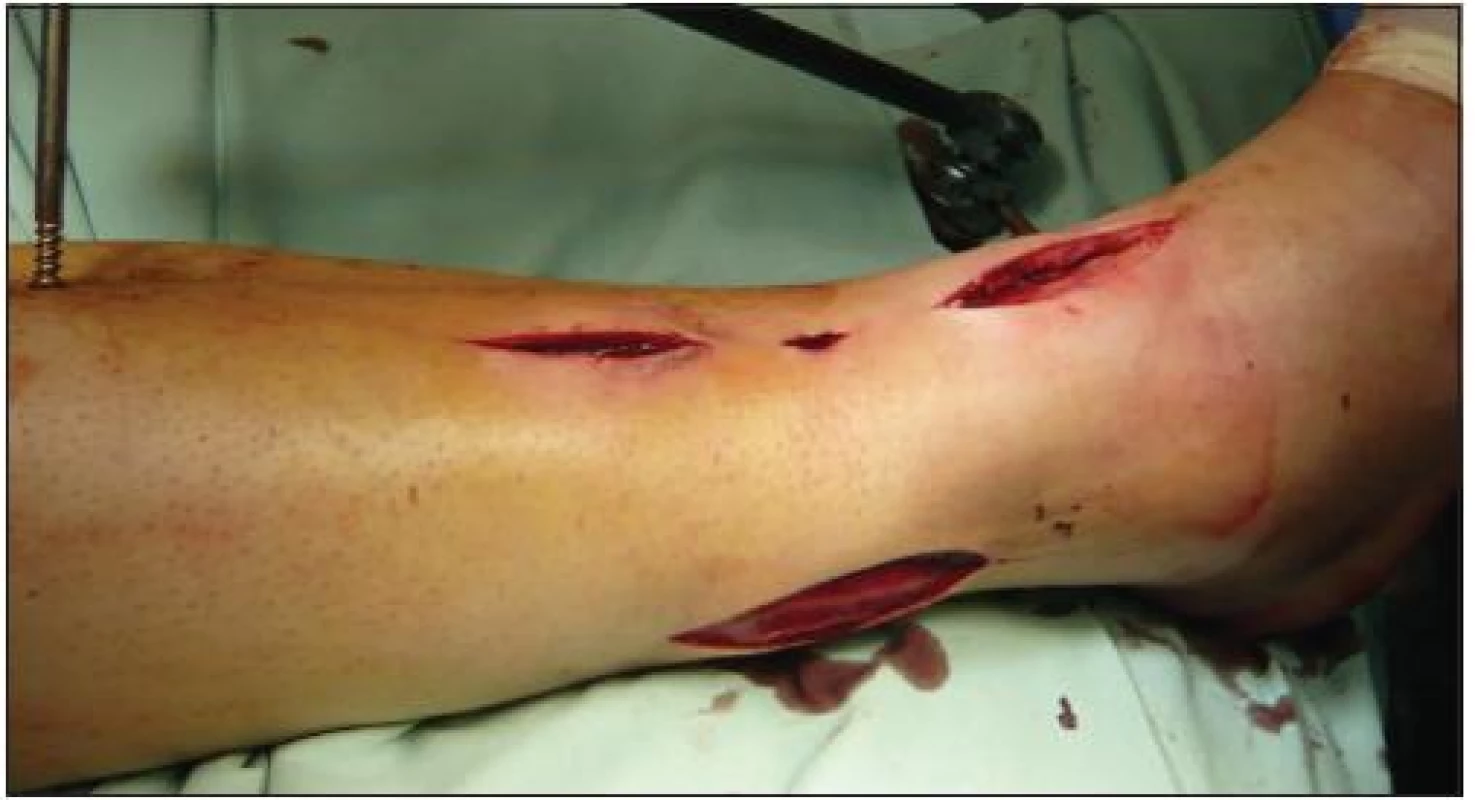
U pacientů s tříštivou zónou a následným defektem kosti po repozici fragmentů provádíme primární autospongioplastiku, popř. s přenosem kortikospongiózního štěpu za účelem posílení repozice či elevace kloubní plochy.
Minioosteosyntézu pomocí jednotlivých šroubů a Kirschnerových drátů nebo kombinaci metod indikujeme individuálně podle typu zlomeniny, stavu měkkých tkání, rizik délky operačního výkonu apod. (obr. 4).
Obr. 4. Miniosteosyntéza pomocí šroubů a Kirschnerova drátu (KÚCH) 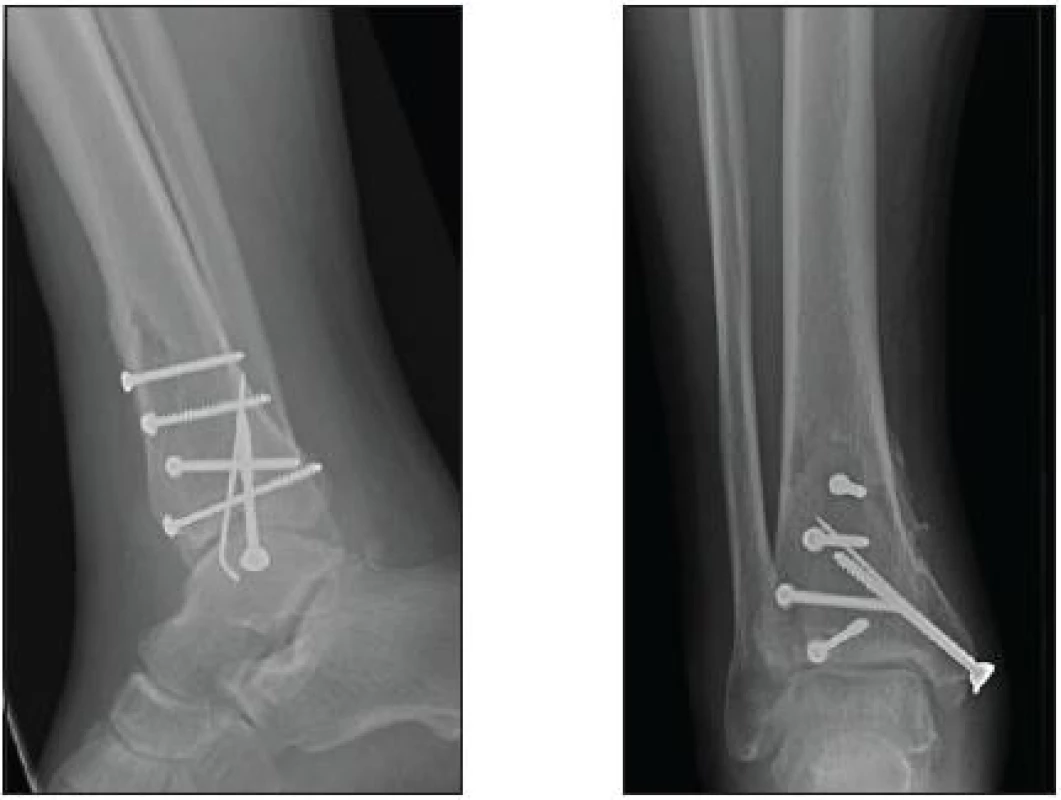
Pooperačně přikládáme přídatnou fixaci individuálně – dle výsledku a stability osteosyntézy, případně podle spolupráce pacienta. Před sádrovou fixací preferujeme snímatelnou ortézu nebo Vacoped. Ve většině případů u pacientů ošetřených pomocí úhlově stabilních implantátů typu LCP či intramedulární osteosyntézou přídatnou fixaci nepřikládáme. Naopak zahajujeme časnou rehabilitaci hlezna a prstů ihned po odeznění akutní pooperační bolesti. Zátěž končetiny volíme individuálně, podle charakteru zlomeniny a typu osteosyntézy.
Též extrakci osteosyntetického materiálu indikujeme individuálně. Mnohem častěji extrahujeme mediální LCP dlahy, které jsou kryty pouze kožním krytem a často působí bolest při dotyku, obtíže v obuvi. Anterolaterální dlaha některé pacienty může omezovat při plné dorsiflexi v hlezenném kloubu a způsobovat impingement syndrom. Extrakci intramedulárních hřebů provádíme pouze ve výjimečných případech, a to u mladších pacientů či při prominenci hřebu do kolenního kloubu.
K nejčastějším komplikacím při léčbě zlomenin distální tibie patří komplikace hojení měkkých tkání a operační rány. K nejzávažnějším komplikacím patří infikovaný pakloub, který jsme zaznamenali u 2 pacientů. Byly nutné opakované operační revize s debridement, zavedení proplachové laváže s využitím podtlakové terapie (NPWT) a byla nasazena dlouhodobá ATB terapie dle výsledků mikrobiologických nálezů po konzultaci s ATB centrem. U 1. pacienta byl vzniklý defekt po sanaci infektu kryt mikrochirurgicky volným lalokem na Klinice rekonstrukční a plastické chirurgie, u 2. pacienta byla provedena sekundární sutura rány. Po zhojení měkkých tkání byla v obou případech provedena sekundární autospongioplastika. V obou případech se nám podařilo vyléčit infekt a zhojit zlomeninu ve vyhovujícím rtg postavení. U jedné pacientky došlo po 4 měsících po osteosyntéze anterolaterální LCP dlahou k ruptuře dlouhého extensoru palce. Byla provedena operační revize – extrakce kovu a náhrada šlachy pomocí části šlachy m. tibialis anterior (obr. 5).
Obr. 5. Náhrada šlachy m. extensor hallucis longus pomocí šlachy m. tibialis anterior (KÚCH) 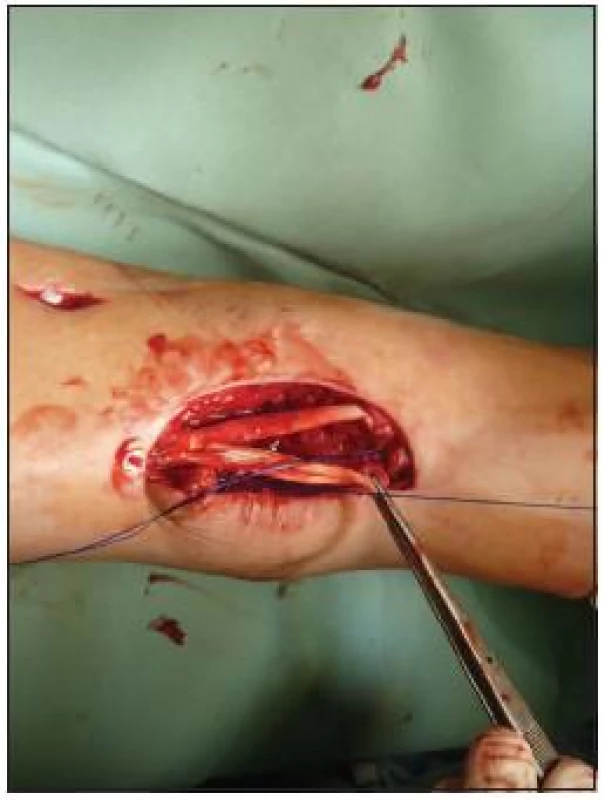
VÝSLEDKY
Soubor pacientů jsme rozdělili na 2 skupiny. Do první patří pacienti s primárně naloženým zevním fixatérem a pozdější konverzí na vnitřní fixaci, do druhé pacienti, u kterých byla provedena definitivní osteosyntéza bez použití zevní fixace. Ke statistickému zhodnocení jsme použili metodu nulové hypotézy.
Nulová hypotéza
Aplikace zevní fixace nemá vliv na výskyt raných komplikací u C typu zlomenin.
K ověření hypotézy byla použita metoda logistické regrese. Logistická regrese umožňuje identifikovat model závislosti jedné kategoriální veličiny na ostatních, které mohou být jak číselné, tak kategoriální. Na základě nalezeného modelu lze provádět predikce pro neznámé případy včetně odhadu pravděpodobnosti výskytu jednotlivých kategorií. Protože proměnná výskyt raných komplikací je kategoriální, stejně jako aplikace zevní fixace, je výhodné použití logistické regrese.
Logistická regrese ukázala, že u C typu zlomenin má aplikace zevní fixace signifikantní vliv na výskyt raných komplikací. Test poměru věrohodnosti proměnné zevní fixace: χ2(1) = 8,165, p = 0,004, Nagelkerke R2 = 0,185, McFadden R2 = 0,113. Odhad parametrů pro skupinu bez zevní fixace je následující: β = −1,671, Wald χ2(1) = 7,517, p = 0,006, exp (β) = 0,188 (bez výskytu raných komplikací oproti výskytu raných komplikací), (graf 4.1).
Graf 4.1. Vznik raných komplikací u C typu zlomenin (n 57) 
Stručná interpretace:
U C typu zlomenin aplikace zevní fixace má vliv na výskyt raných komplikací. Pokud pacient nemá v akutní fázi provedenou stabilizaci zevním fixatérem, jeho riziko, že nebude mít rané komplikace, je přibližně 0,2 násobkem rizika, že nebude mít rané komplikace zároveň při aplikaci zevní fixace. Riziko je definováno jako poměr pravděpodobnosti, kdy událost nastane k pravděpodobnosti, kdy nenastane; tj. v tomto případě: pravděpodobnost, že se nevyskytnou rané komplikace k tomu, že se vyskytnou. Ona hodnota Exp (β) je tedy poměrem těchto dvou rizik, že pacient nebude mít rané komplikaci mezi skupinami s aplikací zevní fixace a bez ní.
DISKUZE
Zlomeniny tibiálního pilonu jsou vážná poranění, která jsou spojena s relativně vysokou mírou komplikací bez ohledu na metodu léčby. Jsou často důsledkem působení vysokých energií na poraněnou končetinu, které vedou k poranění měkkých tkání. Cílem terapie je najít hranici mezi dvěma zásadními prioritami. Na jedné straně dosáhnout anatomické repozice a provést dostatečně pevnou stabilizaci fragmentů, což umožňuje zahájení brzké rehabilitace, na straně druhé minimalizovat další poranění měkkých tkání a předejít vzniku pooperačních komplikací. Příčin neuspokojivých výsledků osteosyntéz v této lokalizaci je několik: malá kloubní plocha, výrazná zátěž této plochy, malé množství okolních měkkých tkání se špatnou mikrocirkulací a častá kominuce s kostními defekty [9].
Významnou prací byla srovnávací studie Wyrshe a kol. [10]. Dvě skupiny pacientů byly léčeny buď ORIF nebo zevní fixací s miniosteosyntézou. Funkční výsledky obou skupin a rozvoj artrotických změn byly u obou skupin statisticky srovnatelné. Sedm z 18 pacientů ve skupině ORIF mělo závažné komplikace s hojením rány, infekcí a u 3 pacientů byla dokonce nutná amputace. Naopak ve druhé skupině 20 pacientů byly pouze 4 komplikace, z toho pouze 1 infekční u pacienta s otevřenou zlomeninou 3. stupně. Závěrem této práce bylo konstatování, že ošetření zevním fixatérem s tenkými K-dráty (small-wire external fixator) a doplnění miniosteosyntézou je nejvhodnějším řešením pro kominutivní zlomeniny distálního bérce.
Operační léčba zlomenin distální tibie je v dnešní době metodou volby u většiny případů, která závisí nejen na typu zlomeniny, ale především na rozsahu poranění měkkých tkání. Důležitý faktor, který má vliv na úspěšnost léčby, je nepochybně věk pacienta. Mladší pa-cient celkově skýtá lepší předpoklad spolupráce, lepší kvalitu kosti, lepší prokrvení měkkých tkání, tedy lepší a rychlejší hojení a následně i intenzivnější rehabilitaci, která je nedílnou součástí léčby těchto poranění.
Významné riziko vzniku komplikací hojení operační rány po bezprostřední vnitřní osteosyntéze (ORIF) vedlo ke studiu zkoumajícím optimální timing operace. Akutní osteosyntéza je proto indikována pouze v případech, kdy je kvalitní stav měkkých tkání, např. u nízkoenergetických osteoporotických zlomenin.
Důležitým pokrokem v léčbě vysokoenegetických zlomenin pilonu byla tudíž změna ve strategii akutního ošetření. U těchto poranění je s výhodou využití etapového postupu. Nejprve použít přemosťující zevní fixatér s kvalitní repozicí, případně společně s provedením vnitřní fixace zlomené fibuly. Po odeznění otoku, zlepšení trofiky měkkých tkání lze v druhé době provést otevřenou repozici a vnitřní osteosyntézu tibie, nejlépe technikou podvlečené dlahy. Odložení definitivní stabilizace přináší lepší operační výsledky a menší riziko vzniku pooperačních komplikací při hojení operační rány [4, 8].
Provedení zevní fixace závisí na charakteru zlomeniny. Nejčastěji jsou zaváděny 2 piny tibiální a 1 nebo 2 do přední nohy (většinou do 1. a 5. metatarsu ), což poskytuje v kombinaci s příčným pinem v patní kosti požadovanou stabilitu a správnou pozici nohy [7]. Jiné typy dočasných fixací považujeme za nedostatečně stabilní s následnými riziky. Po stabilizaci pacienta ZF je pečlivě plánován další postup a typ vnitřní osteosyntézy. Při velmi vysokém riziku možných raných komplikací lze zlomeninu ponechat ke zhojení na zevním fixatéru, eventuálně v kombinaci s miniosteosyntézou.
Nejčastějším implantátem používaným k vnitřní osteosyntéze intraartikulárních zlomenin distální tibie je anterolaterální LCP dlaha. Tato dlaha umožňuje rekonstrukci kloubního povrchu tibie a zároveň šetří měkké tkáně [2, 3]. S použitím LCP dlahy je montáž navíc stabilnější, dovoluje dřívější zátěž operované nohy. Peroperačně je nutno též zvážit, zda provést primární autospongioplastiku u zlomenin s tříštivou a defektní zónou [5].
Rozsáhlejší defekty měkkých tkání řešíme ve spolupráci s plastickými chirurgy včetně mikrochirurgických postupů. Provádíme angioCT a podle výsledku vyšetření volíme typ operačního zákroku.
ZÁVĚR
Pomocí skórovacího systému a zhodnocením množství raných komplikací bylo zjištěno, že u komplikovaných intraartikulárních zlomenin C typu dle AO klasifikace je lépe akutně zlomeniny stabilizovat zevním fixatérem a konverzi na vnitřní fixaci provést s odstupem. Porovnáním 2 skupin pacientů bylo zjištěno, že použití zevní fixace při akutní stabilizaci zlomeniny snižuje riziko vzniku pooperačních raných komplikací, a to u C typu zlomenin. Na této skutečnosti se podílí nejenom příznivější stav měkkých tkání během vnitřní osteosyntézy, ale také to, že operace je prováděna elektivně v operačním programu, kdy je dostatek času a prostoru k provedení vhodné osteosyntézy. Plánovaný výkon navíc umožní důkladnou předoperační přípravu a zvolení optimální operační taktiky. Vzhledem k obtížnosti je operace obvykle vedena traumatologem, který má dostatek zkušeností s tímto typem zlomenin.
MUDr. Pavel Kvasnička
pkvasnicka@fnbrno.cz
Zdroje
1. ANDERSON, D.D., MOSQUEDA, T., THOMAS, T., et al, Quantifying Tibial Plafond Fracture Severity: Absorbed Energy and Fragment Displacement Agrese with Clinical Rank Ordering. Orthopaedic Research Soc. 2008, 8, 1046-1052.
2. ASSAL, M., RAY, A., STERN, R. The Extensile Approach for the Operative Treatment of High-Energy Pilon Fractures: Surgical Technique and Soft-Tissue Healing. J Orthop Trauma. 2007, 21, 198-206.
3. BLAUTH, M., BASTIAN, C., KRETTEK, C., et al, Surgical Options for the Treatment of Severe Tibial Pilon Fractures: A Study of Three techniques. Orthopaedic Trauma. 2001, 15, 153-160.
4. CASTELLANI, CH., RIEDL, G., EBERL, R., GRECHENIG, S., WEINBERG, A.M. Transitional Fractures of the Distal Tibia: A Minimal Access Approach for Osteosynthesis. J Trauma. 2009, 67, 1371-1375
5. GARDNER, M.J., MEHTA, S., BAREI, D.P., NORK S.E. Treatment Protocol for Open AO/OTA Type C3 Pilon Fractures With Segmental Bone Loss. J Orthop Trauma. 2008, 22, 451-457
6. LIPORACE, F.A., YOON, R.S. Decisions and Staging Leading to Definitive Open Management of Pilon Fractures: Where Have We Come From and Where Are We Now? J Orthop Trauma. 2012, 0, 1-11
7. PAPADOKOSTAKIS, G., KONTAKIS, G., GIANNOUDIS, P., HADJIPAVLOU, A. External Fixation device in the Treatment of Fractures of the Tibial Plafond. J Bone Jt Surg. 2008, 90B, 1
8. POLLAK, A.N., McCARTHY M.L., BESS, R.S. Outcomes after Treatment of High-Energy Tibial Plafond Fractures. J Bone Jt Surg. 2003, 85, 1893-1900
9. WHITE, T.O., GUY, P., COOKE, C.J., et al. The Results of Early Primary Open Reduction and Internal Fixation for Treatment of OTA 43.C – Type Tibial Pilon Fractures: A Cohort Study. J Orthop Trauma. 2010, 24, 757-763
10. WYRSCH, B., MCFERRAN, M., A., MCANDREW, et al. Operative Treatment of Fractures of the Tibial Plafond. J.Bone Jt Surg. 1996, 78-A, 1646-1657
Štítky
Chirurgia všeobecná Traumatológia Urgentná medicína
Článok vyšiel v časopiseÚrazová chirurgie
Najčítanejšie tento týždeň
2012 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
- Metamizol v terapii akutních bolestí hlavy
-
Všetky články tohto čísla
- Artroskopické nálezy při poranění kolenního kloubu dětí a adolescentů v materiálu KDCHOT FN BRNO v letech 2007-2011
- Operační řešení zlomeniny proximální části pažní kosti pomocí Humerusbloku u starších pacientů
- Operační léčba zlomenin distálního bérce
- Etapové léčení komplikovaných intraartikulárních zlomenin distálního bérce s použitím zevní fixace
- Léčba nestabilních zlomenin V. metakarpu zevním fixátorem
- Úrazová chirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Léčba nestabilních zlomenin V. metakarpu zevním fixátorem
- Operační léčba zlomenin distálního bérce
- Operační řešení zlomeniny proximální části pažní kosti pomocí Humerusbloku u starších pacientů
- Etapové léčení komplikovaných intraartikulárních zlomenin distálního bérce s použitím zevní fixace
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



