-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Papiledém a ischemický edém terče optiku
Papilledema and ischemic edema of the optic nerve head
The authors report an unusual case of two etiologically different forms of the optic nerve head edema consequently occurring in short time interval: ischemic optic nerve edema and papilledema. A 58-year old woman was diagnosed with papilledema in the course of idiopathic intracranial hypertension. After successful treatment both papilledema and subjective symptoms subsided during 5 months. Three months later she was presented with worsening of visual functions in her left eye and anterior ischemic optic neuropathy was diagnosed. On this rare case we would like to emphasize the necessity of proper differential diagnosis of optic nerve head edema in relation with the treatment and prognosis.
Key words:
idiopathic intracranial hypertension, papilledema, ischemic optic neuropathy, visual functions.
Autoři: Naďa Jirásková; Jan Studnička; Pavel Rozsíval
Působiště autorů: Oční klinika, Lékařská fakulta UK a FN, Hradec Králové
Vyšlo v časopise: Čas. Lék. čes. 2012; 151: 527-530
Kategorie: Kazuistiky
Souhrn
Autoři referují o případu vzácného výskytu dvou etiologicky různých typů edému terče zrakového nervu (papiledém a ischemický edém) u jedné pacientky ve velmi krátkém časovém odstupu. U 58leté ženy byla nejprve diagnostikována městnavá papila při idiopatické intrakraniální hypertenzi. Po úspěšné léčbě došlo k ústupu papiledému i subjektivních potíží během 5 měsíců. Za 3 měsíce poté se znovu zhoršily zrakové funkce levého oka, tentokrát byla však příčinou přední ischemická neuropatie optiku. Na tomto unikátním případu chceme zdůraznit nezbytnost správné diferenciální diagnózy edému terče zrakového nervu ve vztahu k léčbě a prognóze onemocnění.
Klíčová slova:
idiopatická intrakraniální hypertenze, papiledém, ischemická neuropatie optiku, zrakové funkce.ÚVOD
Terč zrakového nervu (papila, hlava optiku) je jednou z hlavních struktur, jež vyšetřujeme při oftalmoskopii (1). Na terči zrakového nervu (ZN) se sbíhají svazky neuronů gangliových buněk a vstupuje (vystupuje) centrální sítnicová artérie a véna. Nálezy na terči ZN jsou často výchozím bodem pro diferenciálně diagnostickou rozvahu nejen u očních onemocnění, ale i u celkových chorob. Edém terče zrakového nervu může nastat z etiologicky rozdílných příčin a je symptomem, kterým se manifestuje více klinických jednotek. Patří mezi ně např. zánětlivý edém u intraokulární neuritidy, ischemický edém u přední ischemické neuropatie optiku (AION – z anglického anterior ischemic optic neuropathy) a pasivní edém při nitrolební hypertenzi (papiledém, městnavá papila). Správná diferenciální diagnostika mezi těmito stavy je velmi důležitá, neboť se liší jak průběhem a prognózou, tak zejména léčbou.
KLINICKÉ POZOROVÁNÍ
V květnu 2011 byla na naší kliniku doporučena 58letá žena, která asi 14 dní pociťovala mlhavé vidění obou očí a při vyšetření spádovým oftalmologem byl zjištěn oboustranný edém terčů zrakových nervů. Při vstupním vyšetření na našem pracovišti byla nejlépe korigovaná zraková ostrost oka pravého i levého (OPL) 1,0 s +1,0 sférických dioptrií (D). Vyšetření zorného pole (prahové testy centrálních 30 stupňů zorného pole statickým automatickým perimetrem Humphrey II) ukázalo jen lehké zvětšení slepých skvrn oboustranně a její vertikální protažení vlevo, kde byly i relativní skotomy v nazální části zorného pole (obr. 1). Motilita bulbů byla bez omezení, diplopii pacientka neudávala. Při vyšetření zornicových reakcí jsme neprokázali relativní aferentní pupilární defekt (RAPD). Přední segment oční byl oboustranně normální, na fundu byly terče zrakového nervu prosáklé, vény dilatované, obklopené jemnými exsudáty a plaménkovitými hemoragiemi (obr. 2). Celkově se pacientka léčila s hypertenzí. Před několika měsíci přestala kouřit a její hmotnost se zvýšila asi o 10 kg.
Obr. 1. Vstupní vyšetření zorného pole OPL 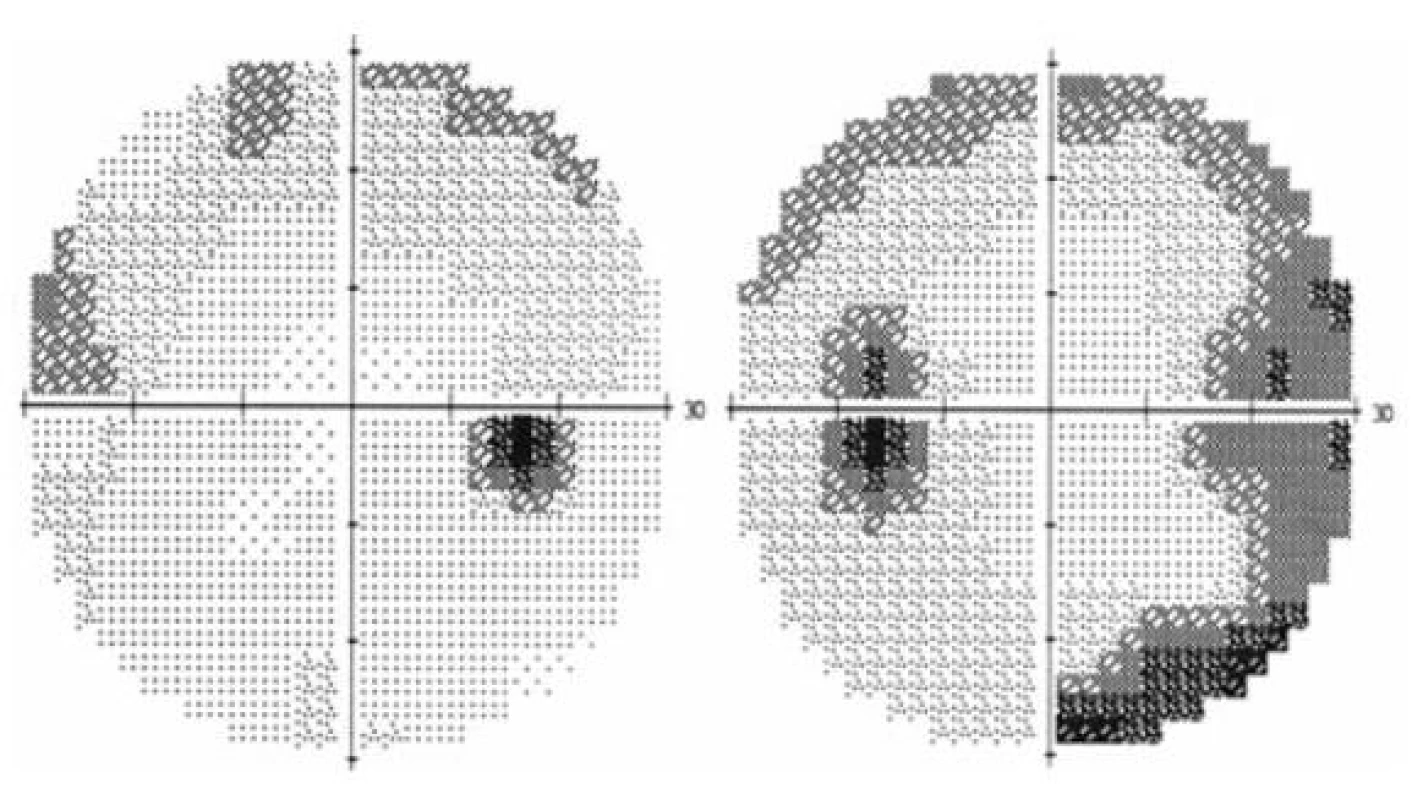
Obr. 2. Nález na fundu OPL při vstupním vyšetření 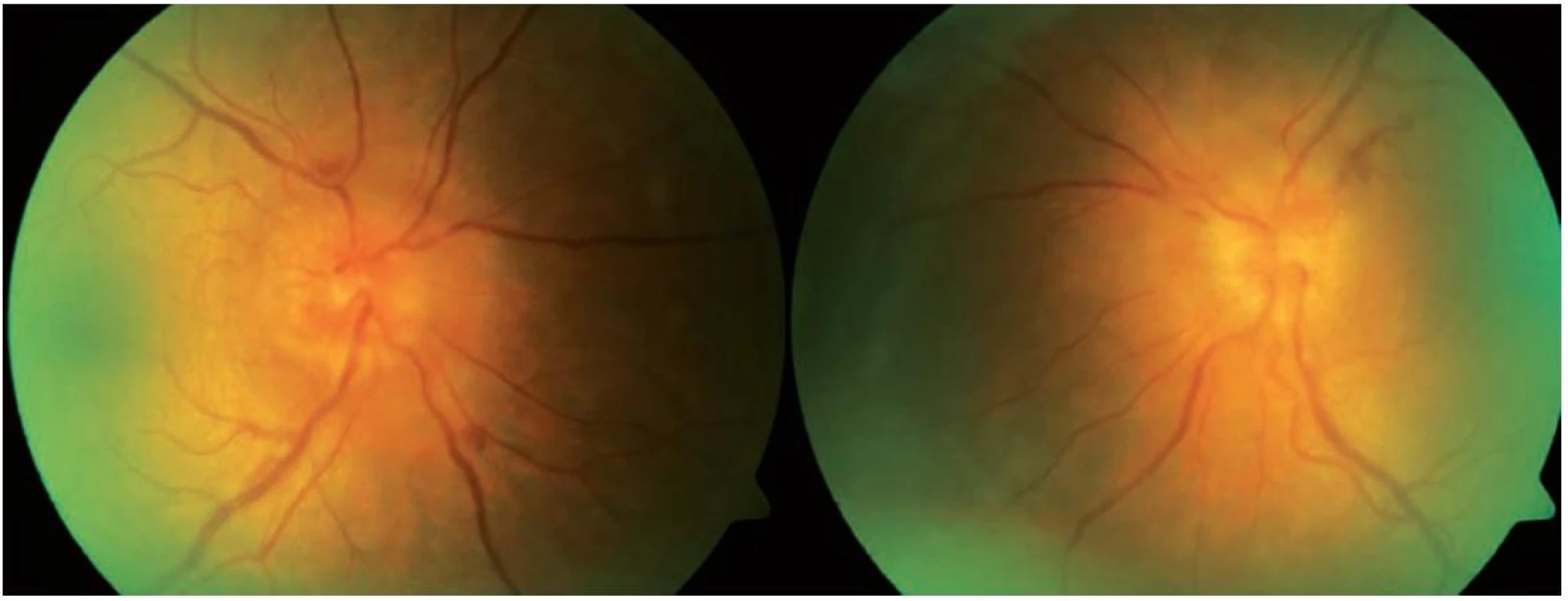
Fluorescenční angiografie (FAG) prokázala pasivní edém terčů. Nález byl oboustranný a svědčil pro městnavou papilu.
Neurologický nález byl ve fyziologických mezích, bez ložiskových změn. Magnetická rezonance mozku a orbit prokázala věku přiměřený nález intrakraniálně, bez patologických změn. Na základě všech výsledků bylo vysloveno podezření na idiopatickou intrakraniální hypertenzi a indikována lumbální punkce, kterou se však pro nepříznivé anatomické poměry nepodařilo provést (dle záznamu vpich 3krát atraumatickou a 2krát traumatickou jehlou, bez výsledku). Základní biochemická a hematologická laboratorní vyšetření přinesla normální výsledky, zánětlivé markery byly rovněž v normě. Sérologická vyšetření na možná infekční agens (borrelie, viry, toxoplazma) byly rovněž negativní. Na základě těchto výsledků a klinického neurologického vyšetření jsme po poradě s neurology s velkou pravděpodobností vyloučili neuroinfekci, od původně plánované subokcipitální punkce jsme ustoupili. Stanovili jsme diagnózu idiopatické intrakraniální hypertenze (pro kterou svědčil i hmotnostní přírůstek v posledních měsících) a zahájili léčbu acetazolamidem 750 mg perorálně za suplementace kalia. Pacientce bylo rovněž doporučeno upravit životosprávu a redukovat hmotnost. Při této léčbě došlo k postupné normalizaci nálezu na očním pozadí (obr. 3) a vymizely i oční potíže. V říjnu 2011 byly terče ZN oboustranně prakticky ohraničené, na perimetru OPL jen lehce zvětšené slepé skvrny (obr. 4). Pacientka zhubla 5 kg. Léčbu acetazolamidem jsme snížili na 500 mg denně a doporučili pokračovat v režimových opatřeních.
Obr. 3. Ústup edému TZN OPL po léčbě 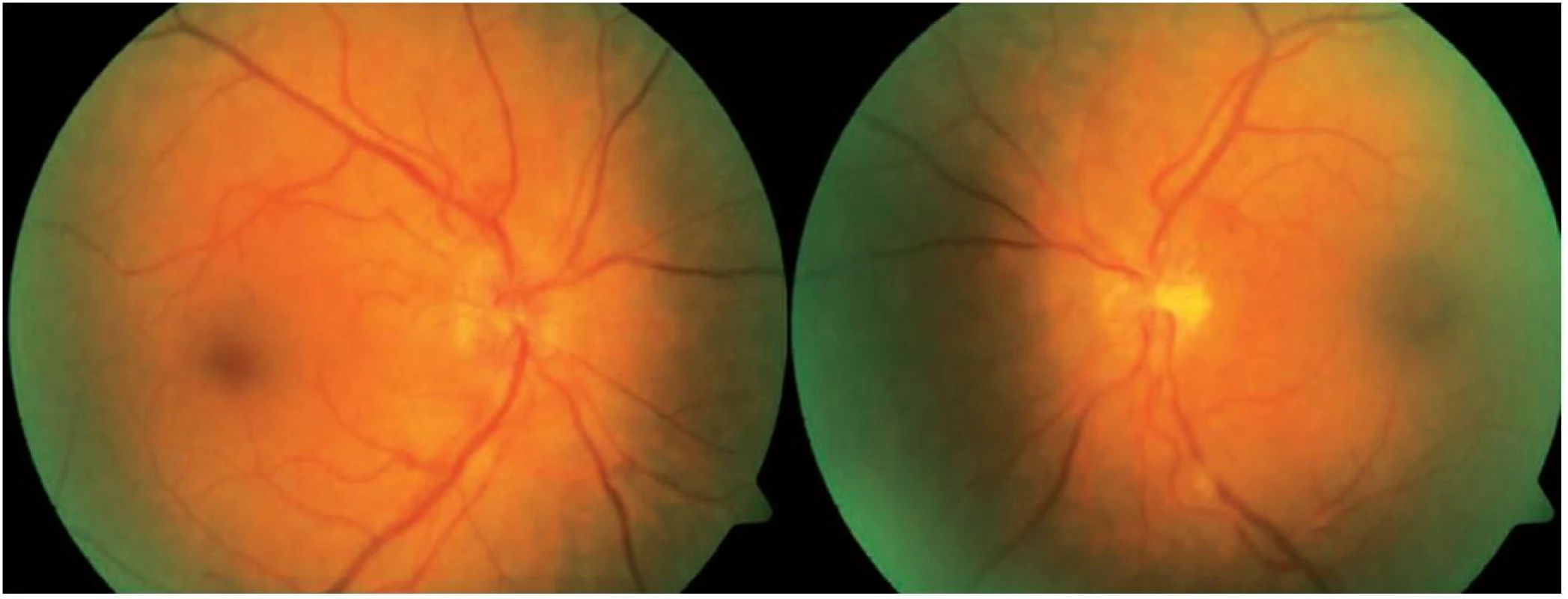
Obr. 4. Zorné pole OPL po úvodní léčbě 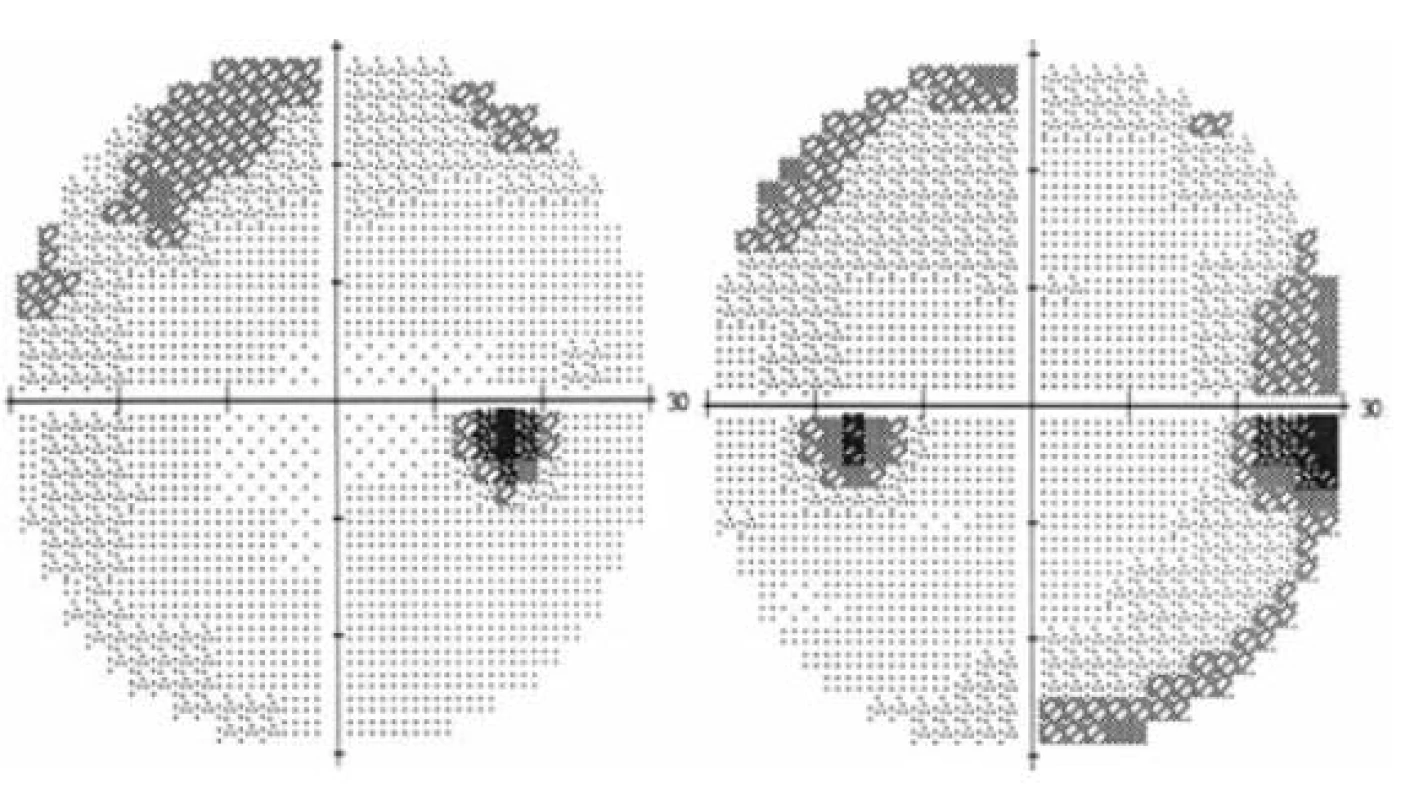
V lednu 2012 si pacientka při kontrole v neurooftalmologické poradně stěžovala, že po předchozím zlepšení zraku má nyní opět několik dnů „šedou skvrnu“ před levým okem. Korigovaná zraková ostrost vpravo byla 1,0 s + 1,0 D a vlevo 0,1 s +1,0 D. Perimetr pravého oka zůstal nezměněn, vlevo byl paracentrální dolní altitudinální defekt (obr. 5). Na fundu OP terč ZN ohraničený, bez známek městnání, vlevo typický bledý ischemický edém, již oftalmoskopicky odlišný od předchozí městnavé papily (obr. 6). Nález na FAG podpořil diagnózu akutní fáze přední ischemické neuropatie optiku vlevo (AION, z anglického anterior ischemic optic neuropathy) proběhlé v terénu předchozí městnavé papily. Vyšetření sedimentace a zánětlivých markerů prokázalo, že se jedná o nearteritickou formu AION. Léčba této formy je obecně velmi omezená, neexistuje jednotný algoritmus a prognóza stran zrakových funkcí není dobrá. Je žádoucí pečlivá korekce všech celkových patologických stavů (hypertenze, hypercholesterolémie, cévní onemocnění atd). I my jsme v tomto případě konzultovali internistu k optimalizaci léčby hypertenze. Ponechali jsme „udržovací“ dávku 375 mg acetazolamidu denně perorálně. Ischemický edém terče levého optiku odezněl během 5 týdnů a zanechal postischemickou parciální atrofii levého terče ZN (obr. 7), zrakové funkce vlevo se nezlepšily.
Obr. 5. Vyšetření zorného pole OPL v lednu 2012 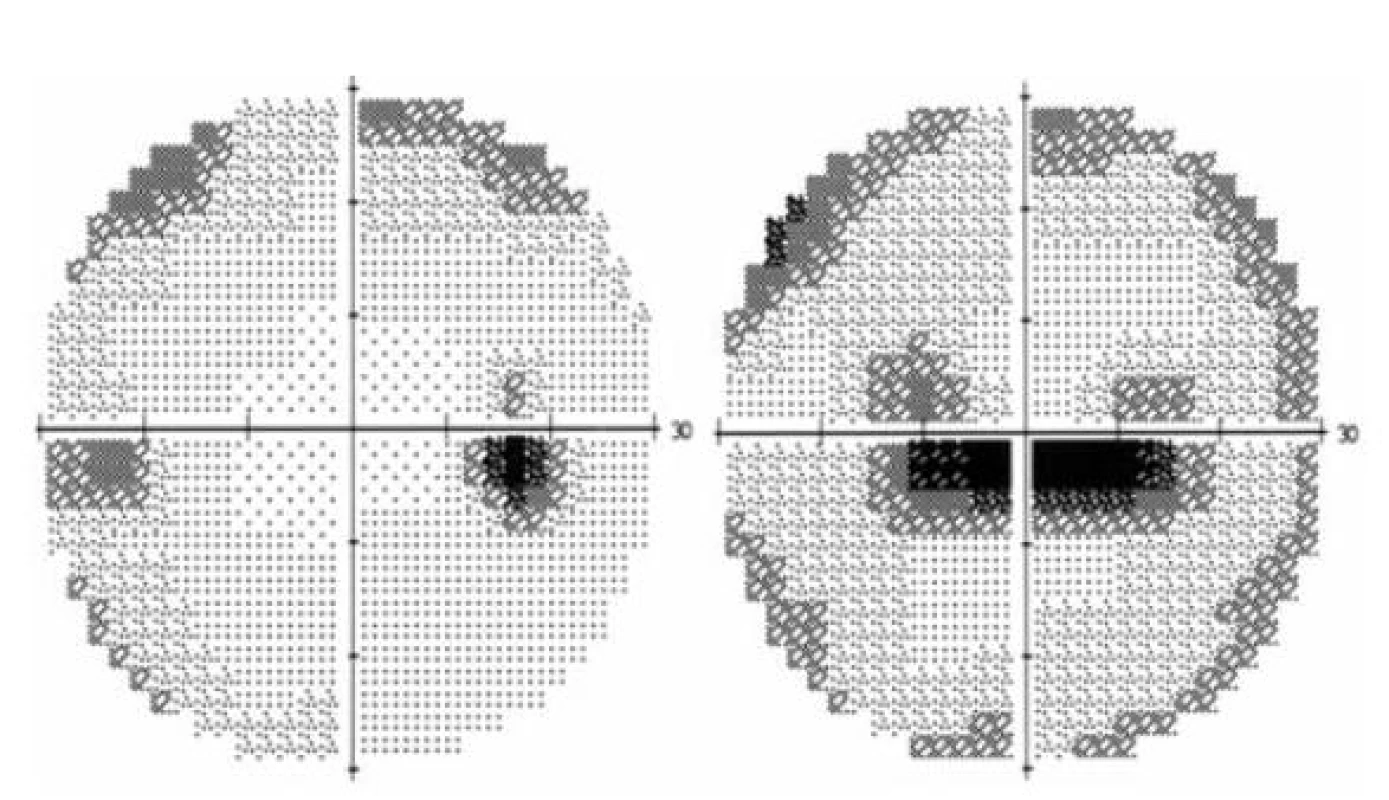
Obr. 6. Nález na fundu OPL v lednu 2012 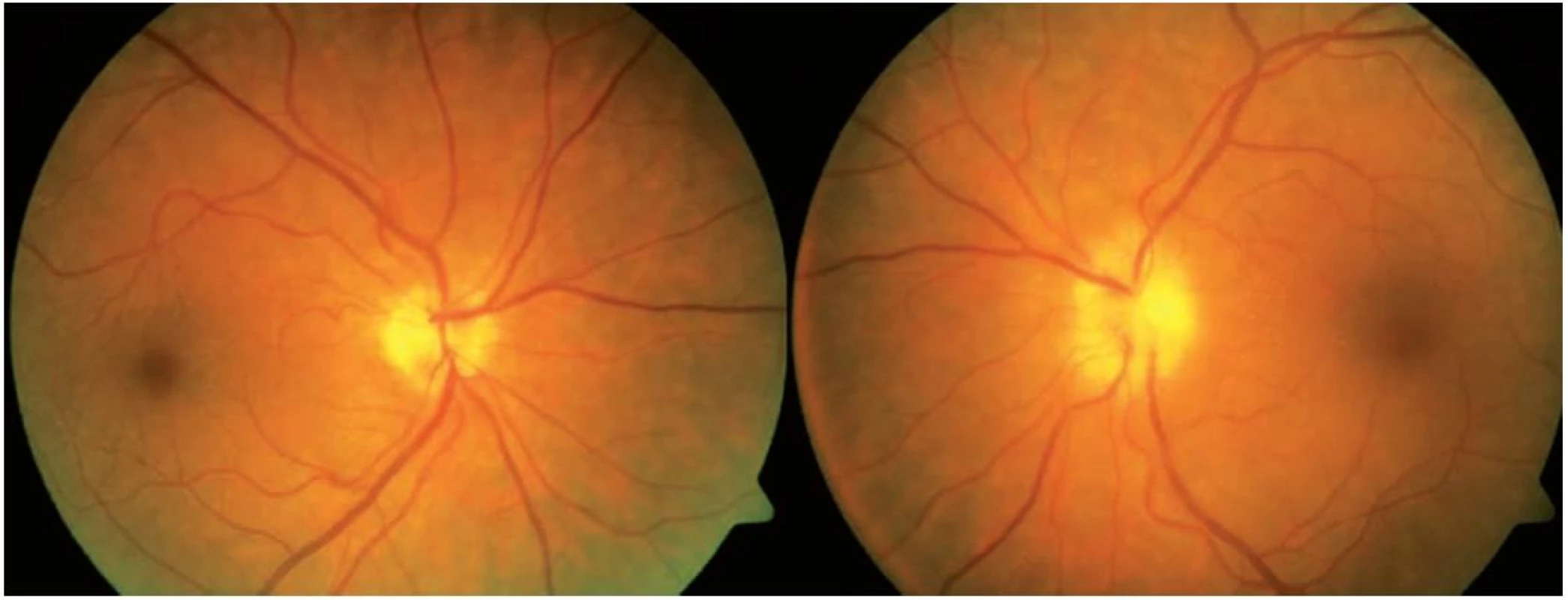
Obr. 7. Nález na fundu OPL v únoru 2012 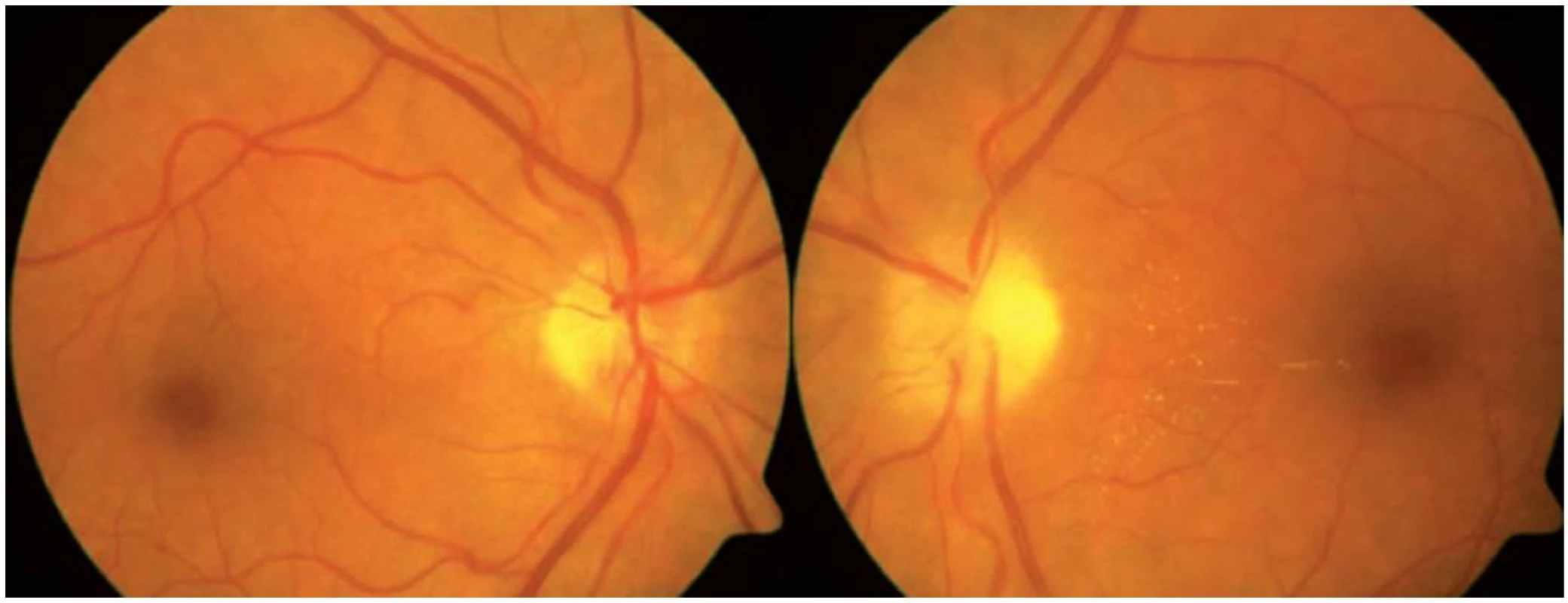
DISKUZE
Edém terče ZN byl již v minulosti v popředí zájmu oftalmologů. Mezi prvními, kdo popsal tento jev u svých pacientů s nitrolebním nádorem, byl Albrecht von Graefe (1860), který tento obraz nazval městnavou papilou. V anglosaské literatuře se později pro stejný nález ujalo označení papilloedema. Termín městnavá papila je v české nomenklatuře vyhrazen pouze prosáknutí terče ZN při nitrolební hypertenzi a jeho vyslovením děláme vždy již jednoznačný a etiologicky velmi závažný závěr (2). Vzhledem k tomu, že je městnavá papila významným objektivním příznakem nitrolební hypertenze, stojí v popředí zájmu nejen oftalmologů, ale i neurologů a neurochirurgů. Zda je tento symptom přítomen a v jakém rozsahu, je mnohdy hlavní otázkou, kterou má oční lékař zodpovědět při konziliárním vyšetření. Vznik a vývoj městnavé papily je dynamický proces, při kterém rozlišujeme několik stadií: časná fáze, fáze plně vyvinutého edému, chronické stadium a poslední vznik atrofie terče ZN (3). Tento popis zahrnuje všechna stadia papiledému u případů, kdy nebyl vyvolávající stav úspěšně léčen. Protože u většiny pacientů diagnostikujeme papiledém ve stadiu plně rozvinutého edému, je naším cílem zabránit další progresi procesu a přechodu do chronického stadia a atrofie. Charakteristickými známkami plně rozvinutého papiledému jsou hyperémie disku ZN, setření jeho hranic, „vyplnění“ fyziologické exkavace, vznik papilárních a peripapilárních retinálních hemoragií, tvrdých exsudátů, vatovitých ložisek, prosakování tekutiny do vrstvy nervových vláken a tvorba retinálních řas (4). Jeho ústup se pozná tak, že se terč začíná ohraničovat, původně smazané kontury (např. hranice disku) se stávají zřetelnějšími. Případné peripapilární exsudáty se postupně vstřebávají, stejně tak i přítomné hemoragie. Intenzivněji růžové zbarvení původní městnavé papily bledne, pokud je terapeuticky zasaženo včas, terč zůstává vitální, lehce růžové barvy, při přechodu do atrofie terče se barva mění na bledožlutou až bílou. Zcela typické jsou pro diferenciální diagnostiku městnané papily změny zrakových funkcí: Zraková ostrost je dlouho normální a na perimetru nacházíme zvětšení slepé skvrny.
Léčba papiledému závisí na jeho etiologii. U nitrolební hypertenze při mozkových expanzích, hydrocefalu či nitrolebních zánětech řídí léčbu neurochirurg, případně infekcionista. U pacientů s idiopatickou intrakranilání hypertenzí (IIH) se na diagnostice i léčbě podílejí většinou oftalmolog spolu s neurologem. Současná diagnostická kritéria IIH zahrnují subjektivní i objektivní známky zvýšeného nitrolebního tlaku, normální neurologický nález (výjimku tvoří jen možné postižení VI. hlavového nervu) a zvýšený výstupní tlak cerebrospinální tekutiny (více než 200 mm H2O měřeno vleže na boku) a její normální složení (5). Léčebný režim u pacientů s IIH je nutné zahájit ihned po stanovení diagnózy. Prvořadou nutností je úprava životosprávy a redukce hmotnosti u obézních pacientů. Další terapeutický postup se řídí závažností a průběhem onemocnění, u většiny pacientů začínáme s medikamentózní léčbou. Nejdůležitějším faktorem, podle kterého se rozhodujeme, je stav zrakových funkcí, zejména zorného pole. V současnosti je lékem první volby acetazolamid, který jako inhibitor karboanhydrázy snižuje produkci cerebrospinální tekutiny. Dlouhodobé podávání steroidů p.o. u chronických forem IIH je v současnosti kontraindikováno, vzhledem k možnému nežádoucímu zvyšování hmotnosti a elevaci nitroočního tlaku v průběhu této léčby, navíc se nitrolební hypertenze po jejich vysazení zhoršuje. U pacientů s akutním průběhem onemocnění se osvědčilo podání intravenózních pulzů methylprednisolonu a acetazolamidu p.o. (6). Pokud není výše uvedená léčba dostatečně účinná a ztráty zrakových funkcí dále progredují, nebo jsou zrakové funkce v době stanovení diagnózy již hrubě porušeny, je indikován chirurgický zákrok: dekomprese obalů zrakového nervu (ONSD, z anglického optic nerve sheath decompression) případně lumboperitoneální shunt (7–10).
Pro přední ischemickou neuropatii optiku je typické „bledé“ prosáknutí terče, často sektorovité, bez výraznější prominence, s ojedinělými hemoragiemi, nejčastěji plaménkovitého tvaru či vatovitými ischemickými ložisky přilehlé sítnice. Etiologickým podkladem jsou většinou infarkty v oblasti krátkých zadních ciliárních arterií a choroideální vaskulární síti terče ZN (11). Nejčastějším typem poruchy zorného pole je dolní altitudinální skotom a zraková ostrost je ve většině případů též zhoršená zejména u arteritické formy, u nearteritické formy bývá zraková ostrost téměř normální asi u poloviny pacientů při vstupním vyšetření (12). Arteritická forma AION je součástí temporální kraniální arteritidy morbus Horton, jejímž může být prvním klinickým příznakem. Včasná a správná diagnóza může rozhodnout nejen o zraku, ale někdy i o životě pacienta, neboť diagnostika a léčba této choroby je za všech okolností vždy urgentní a prioritní problematikou (1). Léčbu těchto pacientů v naší nemocnici řídí specialista – revmatolog. Mnohem častější je nearteritická forma AION, která ohrožuje zejména diabetiky a hypertoniky, nejvíce ty s anatomickou predispozicí v oblasti terče ZN (tzv. crowded disc). Léčba této jednotky nemá kromě úpravy životosprávy a pečlivé kompenzace celkových chorob mnoho možností. Podávání kortikosteroidů a vazodilatancií je problematické, nově se zkouší intravitreální injekce triamcinolonu nebo inhibitorů vaskulárního endoteliálního růstového faktoru (13).
Zánětlivé změny na terči ZN se nejčastěji projevují kyprým edémem terče ZN se zkalením, hyperémií, nepřesným ohraničením s ojedinělými hemoragiemi a vatovitými ložisky. V diferenciální diagnostice je velmi přínosné vyšetření zrakových funkcí. U neuritid je prakticky vždy porušena centrální zraková ostrost a na perimetru nacházíme nejčastěji centrální skotom, i když jsou možné i jiné typy skotomů (14). Léčba neuritid opět závisí na jejich etiologii. U demyelinizační stavů řídí léčbu neurolog, u infekčních neuritid spolupracujeme s infekcionisty.
Fluorescenční angiografie je vyšetřovací metoda, která nás informuje o stavu hematookulárních bariér v oku a používáme ji proto především k diagnostice poruch retinální cirkulace. U pacientů s edémem terče ZN prokážeme touto metodou prosakování v oblasti disku a přilehlé vrstvy nervových vláken. Pečlivým posouzením snímků terče i peripapilární oblasti ve všech fázích FAG může navíc zkušený oftalmolog provádějící toto vyšetření určit i etiologii edému.
ZÁVĚR
Na příkladu neobvyklého výskytu etiologicky rozdílných edémů terčů optiku u jedné pacientky v krátkém časovém úseku jsme se snažili zdůraznit nezbytnost správné diferenciální diagnózy u tohoto nálezu ve vztahu k léčbě a prognóze onemocnění.
Zkratky
- D – sférická dioptrie
- FAG – fluorescenční angiografie
- IIH – idiopatická intrakranilání hypertenze
- ONSD – dekomprese obalů zrakového nervu (optic nerve sheath decompression)
- OPL – ostrost pravého i levého oka
- RAPD – relativní aferentní pupilární defekt
- ZN – zrakový nerv
ADRESA PRO KORESPONDENCI:
prof. MUDr. Naďa Jirásková, Ph.D.
Oční klinika LF UK a FN
Sokolská 581, 500 05 Hradec Králové
fax: +420 495 512 346, e-mail: nada.jiraskova@fnhk.cz
Zdroje
1. Otradovec J. Klinická neurooftalmologie. 1. vydání. Praha: Grada Publishing 2003.
2. Jirásková N, Kadlecová J, Rencová E, et. al. Příspěvek k hodnocení edému terče zrakového nervu. Čes. a Slov. Nerol. a Neurochir. 2007; 5 : 547–551.
3. Kline LB (ed.) Optic Nerve Disorders. San Francisco: American Academy of Ophthalmology 1996; 37–55.
4. Sadun AA, Rubin RM. Neuroophthalmology. In: Yanoff M, Duker J (eds.) Ophthalmology. London: Mosby International Ltd. 1999.
5. Wall M. Idiopathic Intracranial Hypertentsion. Neurol Clin 2010; 28(3): 593–617. doi:10.1016/j.ncl.2010.03.003.
6. Liu GT, Glaser JS, Schatz NJ. High-dose Methylprednisolone and Acetazolamide for visual loss in pseudotumor cerebri. Am J Ophthal 1994; 118 : 88–96.
7. Sergott RC. Optic nerve sheath decompression: history, techniques, and indications. Int Ophthal Clin 1991; 31 : 71–81.
8. Jirásková N, Rozsíval P. Výsledky 62 dekompresí obalů zrakového nervu. Čs Oftal 1999; 55 : 136–144.
9. Jirásková N, Rozsíval P. Idiopatická intrakraniální hypertenze u dětí. Čes. a Slov. Nerol. a Neurochir. 2006; 1 : 64–70.
10. Banta JT, Farris BK. Pseudotumor Cerebri and Optic Nerve Sheath Decompression. Ophthalmology 2000; 107 : 1907–1912.
11. Arnold CA. Pathogenesis of nonarteritic ischemic optic neuropathy. J Neuro-Ophthalmol 2003; 23 : 157–163.
12. Hayreh SS, Zimmermann MB. Nonartaritic anterior ischemic optic neuropathy. Natural history of visual outcome. Ophthalmology 2008; 115 : 298–305.
13. Atkins JA, Beau BB, Newman NJ. Treatment of nonarteritic ischemic optic neuropaty. Surv Ophthalmol 2010; 55 : 47–63.
14. Jirásková N, Rozsíval P. Záněty zrakového nervu – výsledky retrospektivní studie. Čes. a Slov. Nerol. a Neurochir. 2006; 6, 452–456.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistka
Článek Lymphogranuloma venereumČlánek George Emil Palade
Článok vyšiel v časopiseČasopis lékařů českých
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
-
Všetky články tohto čísla
- Principy pro zacházení s lidským genetickým materiálem a genotypizační informací
- David B. Agus: KONEC NEMOCEM? (THE END OF ILLNESS)
- Enterohemoragické kmeny Escherichia coli – nebezpečné novější patogeny
- K štruktúre a funkcii lymfatických kapilár v synoviálnom kĺbe
- Lymphogranuloma venereum
- Papiledém a ischemický edém terče optiku
- Náhlé zhoršení renálních funkcí u staršího pacienta na léčbě vancomycinem pro endokarditidu
- Biomedicínský výzkum se třetími zeměmi v 7. rámcovém programu EU na roky 2007–2013
- Spolek českých lékařů v Praze
- Výročí Josefa Thomayera – 85 let od smrti, 160 let od narození
-
Krajský dermatovenerologický seminář
Rytířsko u Jihlavy, 11. září 2012 -
Etické, duchovní, právní a sociální aspekty paliativní medicíny
Rajhrad, 13. a 14. září 2012 -
Pediatrický den
Ostrava, 22. září 2012 -
35. den průmyslové neurologie
Praha, 10. října 2012 - Úpravy v Lékařském domě – sídla České lékařské společnosti J. E. Purkyně (ČLS JEP)
- Plánované akce odborných složek ČLS JEP
- Odešel zakladatel moderní laseroterapie prof. Isaac Kaplan (1919–2012)
- George Emil Palade
- Časopis lékařů českých
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Papiledém a ischemický edém terče optiku
- Enterohemoragické kmeny Escherichia coli – nebezpečné novější patogeny
- Lymphogranuloma venereum
- Principy pro zacházení s lidským genetickým materiálem a genotypizační informací
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



