-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
XXIX. dni mladých internistov Martin, Slovenská republika, 27.– 28. 5. 2010
Zborník abstraktov
Vyšlo v časopise: Vnitř Lék 2010; 56(5): 447-478
Kategorie: Abstrakta
Laboratórne markery aktivity nešpecifických črevných zápalov
P. Bánovčin ml., M. Schnierer, M. Demeter, J. Božíková, R. Michalová, R. Hyrdel
Interná klinika – gastroenterologická JLF UK a MFN Martin, Slovenská republika
Laboratórne metódy patria medzi oporné piliere diagnostiky nešpecifických črevných zápalov – ulceróznej kolitídy (UC) a Crohnovej choroby (CD). Laboratórne metódy majú tú veľkú výhodu, že nepredstavujú záťaž pre pacienta a dajú sa kedykoľvek opakovať. Dôvodom intenzívneho výskumu a porovnávania laboratórnych parametrov je snaha vytvoriť ideálne markery, ktoré by v spolupráci s klinickým obrazom jasne predikovali aktivitu ochorenia aj bez potreby invazívneho vyšetrovania. Dostupné sú viaceré neinvazívne testy, ktoré do istej miery slúžia k posúdeniu aktivity ochorenia, rizika vzniku komplikácií, predilekcií relapsu, či monitoringu odpovede na liečbu. Napriek možnosti vyšetrenia novších markerov, ako sú fekálne markery (kalprotektín) či ,,klasické“ nešpecifické zápalové parametre, nie je ani jeden považovaný za ideálny ,,zlatý štandard“. Medzi menej známe a často prehliadané parametre patria hematologické parametre, ako je stredný objem trombocytu (MPV) a šírka distribúcie erytrocytov (RDW). V predkladanej práci sme vyhodnocovali tieto hematologické parametre u pacientov s MC a UC vo vzťahu k endoskopickému nálezu a k vybraným zápalovým parametrom (C reaktívny proteín, mukoproteíny, sedimentácia erytrocytov, počet trombocytov a leukocytov).
Ortostatická hypotenzia, najťažšia forma autonómnej neuropatie, nezhoršuje prognózu diabetickej nohy
Z. Bartošová1, B. Krahulec1, L. Štrbová1, I. Waczulíková2
1II. interná klinika FNsP, Nemocnica Staré Mesto Bratislava, Slovenská republika
2Oddelenie biomedicínskej fyziky FMFI UK, Bratislava, Slovenská republikaPozadie problému: Autonómna neuropatia sa podieľa na vzniku ulcerácií na nohách diabetikov jednak poruchou potivosti (sudomotorická dysfunkcia), jednak poruchou krvného prietoku (vazomotorická dysfunkcia). Bežným vyšetrením na stanovenie stupňa autonómnej neuropatie je vyšetrenie reakcie krvného tlaku na ortostázu. Ortostatická hypotenzia predstavuje najťažšiu formu kardiovaskulárnej autonómnej neuropatie (KAN) u diabetikov.
Cieľ štúdie: Zistiť, či ortostatická hypotenzia je priťažujúcim prognostickým faktorom u diabetikov s ulceráciami a amputáciami končatín.
Pacienti a metódy: U 124 diabetikov s ulceráciami na nohách (11 diabetikov typu 1 a 113 typu 2; vo veku 38 – 89 rokov, medián 62,5 rokov; s dĺžkou trvania diabetu 1 – 49 rokov, medián 15,5 rokov) sme analyzovali výsledky vyšetrenia kardiovaskulárnych reflexov (hlboké dýchanie, aktívna ortostáza, Valsalvov manéver) a porovnali sme ich s klinickým vyšetrením periférnej neuropatie, biothesimetriou, vyšetrením potivosti, dopplerometrickým indexom, ako aj glykemickou kompenzáciou (HbA1c). Všetky uvedené vyšetrenia sme vykonali u 61 diabetikov s neuropatickou ulceráciou.
Výsledky: 30 pacientov malo ľahký a stredne ťažký stupeň KAN-1 alebo KAN-2, 30 pacientov malo ťažký stupeň KAN-3 (ortostatickú hypotenziu) a 1 diabetik nemal KAN. Nezistili sme rozdiel v lokalizácii ani stupni (Wagner, Armstrong) defektov na nohách diabetikov s rôznym stupňom KAN. Neboli zistené ani rozdiely medzi počtom infikovaných ulcerácií v oboch skupinách (77 % pri KAN 1/ 2 a 63 % pri KAN-3), ani počtom amputácií (47 % pri KAN 1/2 a 50 % pri KAN-3). Neboli zistené žiadne vzťahy medzi KAN a parametrami vyšetrenia periférnej neuropatie, ani medzi KAN a dopplerometrickým indexom. Zistili sme však signifikantný vzťah medzi KAN a glykemickou kompenzáciou (p = 0,04) a KAN a systolickým krvným tlakom (p = 0,01).
Záver: 1. Kardiovaskulárna autonómna neuropatia je závažný rizikový faktor ulcerácií na končatinách u diabetikov, prítomná je takmer u každého diabetika. 2. Nezistili sme vzťahy medzi KAN a periférnou neuropatiou ani ischemickým indexom, ale potvrdili sme úzky vzťah medzi KAN, glykemickou kompenzáciou a systolickým krvným tlakom. 3. Ortostatická hypotenzia nie je faktor zhoršujúci prognózu diabetickej nohy v prítomnosti KAN.
Podporené grantom VEGA 1/3037/06.
Alergická rinitída a nazálny oxid dusnatý
A. Benčová, E. Rozborilová, M. Antošová, J. Žucha
Klinika tuberkulózy a pľúcnych chorôb JLF UK a MFN Martin, Slovenská republika
Úvod: Exhalovaný oxid dusnatý (eNO) je významným markerom eozinofilného zápalu dolných dýchacích ciest. Prínos merania nazálneho oxidu dusnatého (nNO) je zatiaľ predmetom diskusií. Nazálny NO vykazuje veľmi nízke hodnoty u pacientov s primárnou ciliárnou dyskinézou a cystickou fibrózou v porovnaní so zdravými jedincami. Pacienti s alergickou rinitídou majú podľa niektorých štúdií vyššie, podľa iných rovnaké hladiny nNO ako zdraví jedinci.
Cieľom našej práce je zavedenie metodiky merania nNO v SR, stanovenie fyziologického rozmedzia hodnôt nNO u zdravých jedincov a stanovenie vplyvu alergického zápalu dýchacích ciest na hladinu nNO v závislosti od expozície alergénom a užívanej liečby.
Metodika a pacienti: Hladiny nNO sme merali pomocou prístroja NIOX chemiluminiscenčnou metódou u zdravých probandov a pacientov s alergickou rinitídou podľa vopred stanovených kritérií. Vyšetrili sme 26 pacientov so sezónnou alergickou rinitídou (AR) mimo peľovej sezóny, počas peľovej sezóny pri expozícii alergénom bez liečby a po minimálne 3 týždňoch liečby.
Výsledky: U pacientov s AR nebol zistený signifikantný rozdiel medzi pravou a ľavou nosnou dierkou bez ohľadu na expozíciu alergénom a liečbu. Rozdiel hladiny nNO bol signifikantný medzi hodnotami mimo peľovú sezónu a v peľovej sezóne bez terapie. Rozdiel medzi hladinami nNO mimo peľovú sezónu a počas sezóny u liečených pacientov signifikantný nebol.
Záver: Napriek nejednotnému stanovisku k vplyvu alergického zápalu nosovej sliznice na hladiny nNO nie je žiadúce uvažovať v absolútnych číslach, ale vždy je podstatná dynamika zmien nNO a odozva na terapeutickú intervenciu.
Podporené grantom VEGA 1/0055/08 a grantom MZ 2007/46.
Amiodaronom indukovaná hypotyreóza – kazuistika
M. Bendžala, S. Hlinšťáková, I. Očadlík
II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Amiodaron je účinné antiarytmikum patriace do III. triedy podľa Vaughan Wiliamsovej klasifikácie. Indikáciami liečby amiodaronom sú hlavne supraventrikulárne tachykardie (fibrilácia alebo flutter predsiení), prevencia recidív komorovej tachykardie alebo fibrilácie a poruchy rytmu spojené s WPW syndrómom. Chemická štruktúra amiodaronu je podobná štruktúre tyroxínu, ide o látku bohatú na jód. Vplyv amiodaronu na funkciu štítnej žľazy je komplexný, pôsobí periférne inhibíciou konverzie T4 na T3, amiodaron a jeho metabolit DEA (desethylamiodaron) sú priamo cytotoxické pre tyreoidálne bunky, k čomu prispieva aj nadbytok jódu uvoľneného z amiodaronu. Nadbytok jódu môže tiež indukovať autoimunitnú reakciu voči štítnej žľaze. K autoimunitnej reakcii voči štítnej žľaze môže tiež prispievať toxický účinok prostredníctvom uvoľnenia antigénov z poškodenej štítnej žľazy a následnej imunitnej reakcii. Napriek uvedeným účinkom amiodaronu ostáva väčšina pacientov dlhodobo liečených amiodarom eutyreotická, u časti dochádza k rozvoju hypotyreózy alebo tyreotoxikózy. Amiodaronom indukovaná tyreotoxikóza vzniká často náhle, po rôzne dlhej dobe liečby amiodaronom. V patogenéza má úlohu nadmerná produkcia a uvoľňovanie tyreoideálnych hormónov v štítnej žľaze, indukovaná zvýšeným príjmom jódu a deštrukcia štítnej žľazy s následným uvoľnením preformovaných hormónov z poškodených folikulov. Amiodaronom indukovaná hypotyreóza sa vyskytuje častejšie v regiónoch s dostatkom jódu v potrave a u žien. Najpravdepodobnejšou patogenézou je neschopnosť štítnej žľazy, väčšinou s preexistujúcim postihnutím Hashimotovou tyreoitídou, uniknúť z Wolff Chaikoffovho efektu a obnoviť autoreguláciu pri vysokých koncentráciách jódu v plazme. Pridávať sa môže aj jódom indukované nešpecifické poškodenie folikulov a urýchlenie prirodzeného vývoja Hashimotovej tyreoitídy do hypotyreózy.
Otrava organofosfátmi – kazuistika
J. Beniač
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Otrava orgánofosfátovými insekcitídami je život ohrozujúca intoxikácia. Orgánofosfáty spôsobujú ireverzilnú inhibíciu acetylcholínesterázy, čo spôsobuje rozmanité klinické príznaky, ktoré môžeme rozdeliť do troch skupín: (1) Muskarínové: myóza, neostré videnie do diaľky, potenie, slinenie, slzenie, bronchorea, laryngo - a bronchospazmus, zvracanie, hnačky, kolikovité bolesti brucha, bradykardia, hypotenzia. (2) Nikotínové: svalové fascikulácie s následnou svalovou paralýzou vrátane paralýzy dýchacieho svalstva. (3) Centrálne: stimulácia CNS s úzkosťou, nekľudom, s neskorším útlmom, kómou, kŕčami. Terapia otravy organofosfátmi spočíva: (1) v čo naskoršej dekontaminácii pacienta, (2) v podávaní vysokých dávok atropínu až do známok atropinizácie, (3) liečením reaktivátormi cholínesterázy (obidoxim, trimedoxim), (4) taktiež je možné podávať prípravok obsahujúci cholinesterázu (na Slovensku nie je dostupný). V tejto práci sa venujem kazuistike pacienta s náhodnou perorálnou intoxikáciou organofosfátom, jej diagnostikou, klinickým priebehom a liečbou. 64-ročný producent aj konzument podomácky vyrábaných bylinných likérov náhodne požil asi 1/2 dl neznámej chemikálie. Následne bol privezený cestou RLP na Oddelenie pohotovostného príjmu MFN. Pri príchode pacient nezrozumiteľne rozpráva, tlak krvi 100/60 mm Hg, pulz 60/ min, došlo k spontánnemu úniku stolice. Telefonicky boli zisťované informácie od susedov – záhradkárov, ktorí uviedli, že pacient náhodne vypil nejakú chemikáliu v domnení, že ide o jeho likér, po požití mal uviesť, že sa asi napil petroleja. Taktiež uviedli, že v chatke má množstvo fľašiek s roztokmi bez originálnych obalov. V privezenej 0,2 l fľaške od rumu bola prítomná chemikália žltkastej farby, výrazného zápachu. Sestre slúžiacej na OPP zápach pripomínal postrek proti mandolínkam. Následne bol u pacienta prítomný sklon k bradykardii. Na OPP bol realizovaný výplach žalúdka, podané Carbo adsorbens, Atropin 3 mg i. v., podaný 1 liter kryštaloidov i. v. Bolo konzultované toxikologické centrum – s potvrdením, že by sa mohlo jednať o intoxikáciu organofosfátmi. Následne bola vyšetrená aktivita cholinesterázy, ktorá bola výrazne znížená. Pacient bol prijatý na Metabolickú jednotku I. internej kliniky MFN, pri príjme pretrvávala nezrozumiteľná reč, pacientovi opakovane odišla stolica, opakovane zvracal, boli prítomné svalové fascikulácie, TK 110/ 70 mm Hg, pulz 60/min, pacient výrazne zapáchal po chemikálii. Za intenzívneho vetrania bol pacient ošetrovaný s použitím ochranných pomôcok na zamedzenie intoxikácie personálu. Pacient bol liečený vysokými dávkami Atropínu do dosiahnutia akcie srdca 100/ min, ostatné známky atropinizácie neboli až také markantné. Opakovane sme podávali aktívne uhlie, laxantíva, s ktorých najúčinnejší sa ukázal perorálne podaný manitol, taktiež podávame významné množstvo kryštaloidov. Konzultovaný nefrológ, po konzultácii s Národným toxikologickým centrom neindikuje hemoperfúziu. Po asi 4 hod hospitalizácie pacient začína komunikovať zrozumiteľne. Ihneď po príjme pacienta na Metabolickú jednotku bola odoslaná vzorka chemikálie na toxikologický rozbor do Nemocnice na Kramároch v Bratislave. Prostredníctvom magistry, ktorá mala príslužbu, bol z lekárne vydaný reaktivátor cholinesterázy obidoxim (Toxogonin). Po telefonickom potvrdení z toxikologického laboratória, že ide o otravu organofosfátom (účinná látka dimetolát) a nie karbamátom, bola neodkladne zahájená liečba reaktivátorom cholinesterázy, ktorého podanie bolo okamžite sprevádzané markantným vzostupom srdcovej frekvencie. V ďalšom priebehu hospitalizácie ďalej významne klesá aktivita cholínesterázy s dosiahnutím minima asi 24 hod po intoxikácii. Klinicky sú prítomné svalové fascikulácie, prítomný je sklon k bradykardii, pacient subjektívne udáva celkovú slabosť, desivé sny. Pokračujeme v kontinuálnej liečbe Toxogonínom, titrujeme dávku Atropínu podľa srdcovej frekvencie, symptomaticky prechodne podávame malú dávku benzodiazepínov. Stav pacienta sa postupne stabilizuje, stúpa aktivita cholinesterázy, po 4,5 dňa vysadzujeme z liečby Atropín, po 5 dňoch aj Toxogonin. Klinický stav pacienta je stabilizovaný, je však potrebná len redukovaná liečba arteriálnej hypertenzie (oproti medikácii, ktorú užíval pred intoxikáciou). Na 10. deň hospitalizácie bol pacient prepustený do ambulantnej starostlivosti.
Hereditárna pankreatitída
I. Bobčeková1, D. Kantárová1, T. Katuščáková2, D. Prídavková1, V. Maňka1, J. Polko1, M. Mokáň1
1I. interná klinika JLF UK a MFN Martin, Slovenská republika
2Martinské centrum gastroenterológie s. r. o., Martin, Slovenská republikaChronická pankreatitída (CP) je pretrvávajúci zápal pankreasu, ktorý je charakterizovaný opakovaním atakov abdominálnej bolesti, ireverzibilnými morfologickými zmenami s poškodením exokrinnej a endokrinnej funkcie pankreasu. Hoci najčastejšou príčinnou CP je chronický abúzus alkoholu netreba zabúdať aj na iné menej časté príčiny. Jednou z nich je aj hereditárna pankreatitída (HP). Je to relatívne zriedkavé ochorenie, ktoré možno od CP odlíšiť včasným vznikom ochorenia a vyšším rizikom vývoja adenokarcinómu. Patrí medzi autozomálne dominantné ochorenia s 80% penetráciou. Štúdie u pacientov s HP viedli k objaveniu mutácie 3 génov, a to PRSS1 (cationic trypsinogen gene), SPINK1 (serine protease inhibitor) a CFTR (cystic fibrosis transmemebrane conductans regulator), ktorých mutácie predisponujú k vzniku CP.
Kazuistika: 21-ročný pacient, abstinent dodržiavajúci diétny režim, ktorý bol opakovane hospitalizovaný na detskej a neskôr na našej klinike pre ataky akútnej pankreatitídy s laboratórne verifikovanou eleváciou pankreatických enzýmov, opakovane s leukocytózou pri jednom z atakov až s rozvojom DIC a MOF. CT pankreasu a MRCP verifikuje edematóznu formu pankreatitídy, s minimálnym útlakom na intrapankreatickú časť choledochu bez zmien na biliárnych cestách – biliárna etiológia vylúčená. V rámci ďalšej diferenciálnej diagnózy etiológie pacientovi realizované genetické vyšetrenie, kde verifikovaná mutácia c194 + 2T C v SPINK1 géne. Tč. pacient približne pol roka na liečbe pankreatickými enzýmami a vysokými dávkami zinku a kyseliny askorbovej bez relapsu pankreatitídy.
Hypovitaminóza D – možné spojenie medzi osteoporózou a metabolickým syndrómom
K. Brázdilová, A. Dlesk, P. Jackuliak, T. Koller, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Úvod: Osteoporóza a metabolický syndróm, dve multifaktoriálne podmienené ochorenia, predstavujú v súčasnosti medicínske problémy so závažným epidemiologickým rozsahom. V prípade oboch ochorení sa predpokladá prítomnosť niektorých identických patofyziologických faktorov. Patria sem okrem iného produkty oxidácie lipidov, zápalové faktory, estrogény, parathormón a mnohé iné. Deficit vitamínu D sa zdá byť z nich jeden z najdôležitejších.
Cieľom našej štúdie bolo zhodnotiť vzťah medzi kostnou denzitou (meranou pomocou denzitometra – DXA – dual energy x-ray absorptiometry), koncentráciami vitamínu D3 a jednotlivými známkami metabolického syndrómu.
Metodika a pacienti: Vyšetrili sme 55 pacientov (37 žien, 18 mužov, vekový priemer 67,8 rokov) bez anamnézy osteoporózy, avšak s prítomnosťou metabolického syndrómu (definovaného ako abdominálna obezita a viac ako 2 ďalšie zložky – artériová hypertenzia, dyslipidémia a diabetes mellitus alebo porušená tolerancia glukózy – podľa EASD a IDF, 2006).
Výsledky: Osteoporózu (T-skóre menej ako – 2,5) sme dokázali u 32,7 % (15 žien a 3 mužov) a osteopéniu (T-skóre medzi – 1,5 a – 2,5) u 29 % pacientov (13 žien a 3 mužov). Spozorovali sme negatívnu koreláciu medzi BMI a percentom telesného tuku (meraného použitím DXA) a koncentráciami vitamínu D3. Hypovitaminózu D3 sme dokázali u 90 % pacientov s priemernou hodnotou 19,36 μg/l (64 % odberov bolo v zime, 36 % v lete, bez vzťahu medzi hladinami vitamínu D3 a ročným obdobím). Taktiež sme pozorovali negatívnu koreláciu medzi nízkymi koncentráciami vitamínu D3 a prítomnosťou diabetes mellitus ako súčasti metabolického syndrómu.
Záver: Toto spojenie medzi osteoporózou a metabolickým syndrómom by bolo možné v budúcnosti uplatniť v terapeutickom prístupe k obom ochoreniam a suplementácia vitamínu D môže preto hrať dôležitú úlohu taktiež v prevencii týchto závažných patologických stavov.
Statínová rabdomyolýza – kazuistika
R. Brnka, E. Šteňová, P. Penz, M. Pernický
I. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Statíny sú v súčasnosti nepostrádateľnou súčasťou terapie kardiovaskulárnych chorôb v sekundárnej ale aj primárnej prevencii. Sú farmakologicky a chemicky rozdielnou skupinou liekov, ktoré majú spoločnú schopnosť inhibovať aktivitu hydroxymetyl-glutarylkoenzýmu A reduktázy (HMG CoA reduktázy), enzýmu intracelulárnej syntézy cholesterolu. Znižujú hladinu cholesterolu a lipoproteínov v plazme, inhibujú syntézu cholesterolu v pečeni, zvyšujú počet LDL receptorov na povrchu buniek. Okrem hypolipemického účinku majú statíny aj ďalšie dôležité účinky, stabilizujú aterogénnny plát, majú antitrombogénny účinok, endotelprotektívny účinok, v hladkých svalových bunkách a makrofágoch majú antioxidačné vlastnosti. Inhibícia HMG-CoA reduktázy nie je spojená len s inhibíciou syntézy cholesterolu, ale vedie ku zníženiu syntézy ďalších dôležitých biologických substancií, napr. geranylpyrofosfátu, s čím súvisí následný pokles tvorby dekapreny1 - 4 - benzoátu, ktorý je prekurzorom koenzýmu Q10. Koenzým Q10 je veľmi dôležitou substanciou predovšetkým z hľadiska myokardiálneho metabolizmu a stability bunkových membrán. Pri jeho deficite sú myocyty náchylnejšie na poškodenie. Medzi najčastejšie vedľajšie účinky terapie statínmi patrí asymptomatické zvýšenie aminotransferáz a kreatinkinázy, svalová slabosť, rigidita svalstva a myalgia. Myopatia navodená liečbou statínmi môže zahŕňať myalgiu, myozitídu až rabdomyolýzu. Ťažká myopatia sa popisuje v rozmedzí od 0,1 do 0,5 %, rabdomyolýza asi u 0,02 až 0,04 % u pacientov užívajúcich statín. Riziko svalového poškodenia sa zvyšuje pri pridružených ochoreniach (hepatálne a renálne poškodenie, diabetes mellitus, hypotyreóza), zvýšenej fyzickej námahe, konzumácii alkoholu, závisí od dávky statínu a od súbežného podávania iných liečiv, ktoré sa metabolizujú cestou spoločného cytochrómu P-450. Liečba statínmi je v súčasnosti považovaná za dlhodobú, až doživotnú terapiu, a riziko možných nežiaducich účinkov môže s dĺžkou liečby, ako aj rozšírením indikačných kritérií narastať. Na kazuistike 75 - ročnej pacientky s anamnézou 4 - ročného užívania statínu s následným vznikom progresívnej svalovej slabosti a únavy by sme chceli poukázať na protrahovaný priebeh svalového poškodenia a možnosť vzniku statínovej rabdomyolýzy ťažkého stupňa so závažnými následkami tejto liečby.
Přínos rutinního vyšetřování sérového kalcia
J. Bucková, D. Mokrá, J. Chlumský, M. Kvapil
Interní klinika 2. LF UK a FN Motol Praha
Cíl: Cílem této kazuistiky je poukázat na přínos rutinního vyšetření sérové hladiny kalcia vedoucího k zjištění správné diagnózy.
Úvod: V kazuistice je rozebrán případ pacienta, u kterého byla náhodně zjištěna hyperkalcemie, která vedla k diagnostice základního onemocnění. Korekce laboratorního nálezu měla vliv na klinický stav pacienta.
Kazuistika: 69letý pacient byl přijatý pro celkové zhoršení stavu s progresí poruchy mnesticko-kognitivních funkcí v průběhu posledního měsíce před hospitalizací. Vstupně bylo provedeno CT mozku bez patologického nálezu. Laboratorně zjištěny známky uroinfekce. Sonografie břicha, RTG plic s negativním nálezem. Při cílené léčbě antibiotiky a při parenterální rehydrataci se laboratorní parametry normalizovaly. Klinicky však nadále progredovala porucha mnesticko kognitivních funkcí. Pacient nebyl schopen souvislé řeči, byl dysartrický, na kladené otázky odpovídal nepřiléhavě. Jinak byl kardiopulmonálně kompenzovaný, bez zjevné příčiny zhoršení stavu. Po provedení kontrolní laboratoře byla prokázána překvapivě vysoká hodnota sérového kalcia. Byla zahájena konzervativní léčba a vyšetřovací proces hyperkalcemie. Hyperparatyreóza vyloučena. Zvažovali jsme paraneoplastickou etiologii. Následná scintigrafie skeletu s nálezem vícečetných metastatických osteolytických ložisek. Při doplnění CT plic a břicha průkaz Grawitzova tumoru s vícečetnými metastatickými ložisky v plicích. Onkologem, vzhledem ke generalizaci tumoru, byl doporučen konzervativní postup. Na terapii bisfosfonáty, kortikoidy, forsírované diuréze kalcium v mezích normy. Normalizací sérového kalcia se celkový stav pacienta výrazně zlepšil. Postupné zlepšení psychického stavu korelovalo s poklesem hodnoty sérového kalcia. Pacient byl předán do ambulantní péče onkologa. Dimise v celkově dobrém stavu.
Závěr: Hyperkalcemie byla jediným patologickým nálezem u tohoto pacienta a dala podnět k dalšímu vyšetřování, které nakonec vedlo ke stanovení správné diagnózy. V diskuzi bude rozebrán význam screeningu hyperkalcemie u interních nemocných.
Sérové hladiny lamininu a korespondující strukturální změny v extracelulární matrix u nemocných s lupusovou nefritidou – ukazatel tkáňového poškození
H. Ciferská1, P. Horák1, M. Tichý2, J. Zadražil1, Z. Heřmanová4, I. Virtanen3, M. Laine3, Y. T. Konttinen3
1III. interní klinika LF UP a FN Olomouc
2Ústav patologie LF UP a FN Olomouc
3Department of Medicine, Biomedicum, University of Helsinki, Finland
4Oddělení klinické imunologie FN OlomoucÚvod: Častým projevem systémového lupus erythematodes (SLE) je vznik renálního postižení s pestrým klinickým i histologickým obrazem. Jedním z možných mechanizmů poruchy bazální membrány je porucha signálních funkcí na úrovni integrinových a non integrinových receptorů. Poškození extracelulární matrix se u mnohých onemocnění (jaterní cirhóza, systémová sklerodermie a další) odráží ve zvýšených sérových hladinách lamininu.
Cíl a metody: Byly analyzovány bioptické vzorky 4 nemocných s LN III. typu a IV. typu a porovnány s kontrolními vzorky nemocných bez projevů SLE či ledvinného postižení. Pro potvrzení předpokladu bylo provedeno vyšetření struktury řetězců lamininu α, β a γ, stejně tak jako korespondujících podjednotek integrinu za pomoci imunofluorescenčních imunohistochemických metod. Sérové hladiny lamininu byly vyšetřeny pomocí komerčního ELISA kitu u 34 nemocných se SLE (3 muži a 31 žen, LN byla přítomná u 20 nemocných) a u 20 zdravých kontrol. Průměrné hladiny lamininu u nemocných se SLE byly 640,23 ± 199,54 ng/mg, ve skupině nemocných s LN 604,25 ± 228,97 ng/mg, ve skupině bez LN 691,64 ± 131,55 ng/mg a v kontrolní skupina 522,7 ± 144,61 ng/ml.
Závěr: Za fyziologických okolností je glomerulární bazální membrána tvořena lamininem typu Lam-11(α5, β2, γ1) a k němu korespondujícími integrinovými receptory (Int α6β1 a Int α3β1). Nebyla potvrzena zvýšená exprese řetězců lamininu α1 a b1 u nemocných s LN, jak tomu bylo u myších modelů LN. Nemocné s LN vykazovaly nižší expresi řetězce integrinu α3 proti zdravým kontrolám. Nemocní se SLE vykazovali vyšší hladiny lamininu v séru, proti zdravým kontrolám na hranici statistické významnosti. Je však třeba vyšetřit rozsáhlejší soubor nemocných se SLE vykazujících významné tkáňové poškození pro definitivní posouzení role sérového lamininu jako ukazatele tkáňového poškození.
Podpořeno Vnitřním grantem LF UP 91110031.
Hemolyticko-uremický syndróm – kazuistika
I. Dedinská1, A. Ježíková1, D. Kadlecová2, P. Makovický1, M. Mokáň1
1I. interná klinika JLF UK a MFN Martin, Slovenská republika
2Dialyzačné stredisko a nefrologická ambulancia Trstená, Slovenská republikaÚvod: Hemolyticko-uremický syndróm (HUS) charakterizuje mikroangiopatická hemolytická anémia, trombocytopénia a vývin akútnej renálnej insuficiencie. Etiologicky sa na vzniku podieľa infekcia s tvorbou bakteriálnych toxínov (pneumokoková neuraminidáza, Shiga like toxin Escherichia coli, veratoxin shigell), lieky (hormonálna antikoncepcia, cyklosporin A, mitomycin C), tumory a iné (preeklampsia, systémový lupus erythematodes, sklerodermia). Anémia je zvyčajne ťažká, trombocytopénia je rôzne vyznačená, často nekoreluje so závažnosťou ochorenia, prítomná je mierna proteinúria (2 g/24 hod), v močovom sedimente je mikroskopická erytrocytúria s hyalínovými valcami, v sére sú vysoké hodnoty kyseliny močovej pri hemolýze. Terapia spočíva v podávaní heparinu, čerstvej plazmy, kortikoidov, plazmaferéze a pravidelnej dialýze. Anúria pretrváva pri HUS s nálezom Shiga-like toxínu (Stx-HUS) 7 – 10 dní, pričom funkcia obličiek sa upraví do 2 – 4 týždňov, pri HUS bez nálezu Shiga-like toxínu (non Stx-HUS) trvá anúria cca mesiac s úpravou obličkových funkcií do 6 – 8 týždňov.
Kazuistika: 36-ročný pacient po prekonanej salmonelóze v septembri roku 2009 bol preložený zo spádovej nemocnice na naše pracovisko 19. 11. 2009 pre akútne zlyhanie obličiek s oligoanúriou, anémiou (Hb 73 g/l), trombocytopéniou, v anasarke s podozrením na HUS. V úvode hospitalizácie boli opakovane kontrolované stery z rekta negatívne na salmonelovú, event. shigellovú infekciu, avšak počas hospitalizácie pri hnačkovom syndróme je ster pozitívny na salmonelovú infekciu, infektológom hodnotené ako nosičstvo u imunokompromitovaného pacienta (kortikterapia). Po komplexnej liečbe (kortikoterapia, veľkoobjemové plazmaferézy, dialyzačná liečba, podávanie čerstvej plazmy) dochádza k úprave hemogramu (Hb 97 g/l), trombocytov, pretrváva významná retencia N-látok (kreatinín 764 μmol/l, urea 44,7 mmol/l), diuréza je pri prepustení asi 500 ml. Pacientovi bola navrhovaná biopsia obličky, ktorú odmietol. S odstupom 4 mesiacov po prepustení z nášho pracoviska je pacientova diuréza 1 500 ml, pretrváva retencia N-látok (kreatinín 539 μmol/l, urea 11,6 mmol/l), pokračuje v pravidelnej dialyzačnej liečbe.
Záver: Prognóza hemolyticko uremického syndrómu je dobrá obzvlášť pri Stx-HUS, pri ktorom dochádza k normalizácii obličkových funkcií u 75 – 80 % pacientov do 1 mesiaca. U non Stx-HUS je prognóza horšia s úpravou obličkových funkcií do 6 – 8 týždňov, pričom až tretina pacientov prechádza do chronického štádia ochorenia obličiek s nutnosťou dialyzačnej liečby.
Úspech 3 - ročnej kampane „MOST“ ako silného nástroja na implementáciu Európskej charty zdravia srdca
A. Dlesk1, G. Kamenský1, J. Murín2
1V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
2I. interná klinika LF UK a FNsP Bratislava, Slovenská republikaCieľ: Prostredníctvom celonárodnej edukačnej kampane MOST (mesiac o srdcových témach), ktorá prebiehala od septembra roku 2007 do septembra roku 2009, zvýšiť informovanosť verejnosti o najzávažnejších rizikových faktoroch kardiovaskulárnych ochorení a ich prevencii.
Metódy: Nezávislý prieskum informovanosti verejnosti o hlavných rizikových faktoroch kardiovaskulárnych ochorení a ich uvedomovaní si bol vykonaný nezávislou agentúrou pred a po kampani v roku 2007, 2008 a 2009. Všetkých 6 prieskumov pozostávalo z 9 rovnakých kľúčových otázok. Celkovo bolo oslovených 6 200 respondentov.
Výsledky: Pri porovnaní výsledkov v roku 2007 a 2009 z obidvoch prieskumov pred aj po kampani MOST stúpla informovanosť vo väčšine kategórií. Najdôležitejšími rizikovými faktormi bola podľa všetkých hypertenzia (45 %, 62 %, 78 % a 78 %), fajčenie (30 %, 46 %, 40 % a 43 %), vysoká hladina cholesterolu (22 %, 32 %, 41 % a 42 %), obezita (20 %, 32 %, 40 % a 37 %) a fyzická inaktivita (7 %, 14 %, 18 % a 15 %). Informovanosť o rizikových faktoroch u cieľových skupín (žien a občanov vo veku 45 – 54 rokov) bola signifikantne vyššia než u ostatnej populácie. Pokiaľ v roku 2007 informačnú kampaň MOST zaregistrovalo iba 23 % respondentov, v roku 2008 kampaň zaznamenalo 25 % respondentov a v roku 2009 až 30 %. Informovanosť verejnosti o najvýznamnejších rizikových faktoroch kardiovaskulárnych ochorení a ich prevencii sa zvýšila o 9 % v roku 2007 a dokonca o 16 % na konci roku 2008.
Diskuzia: Za 3 roky kampane MOST sme zaznamenali priaznivý vývoj v oblasti najzávažnejších rizikových faktorov kardiovaskulárnych ochorení. Intenzívna trojročná informačná kampaň MOST výrazným spôsobom zahájila implementáciu Európskej charty zdravia srdca na Slovensku. Stala sa integrálnou súčasťou Národného preventívneho kardiovaskulárneho programu.
Akútny uzáver hlavného kmeňa ľavej koronárnej tepny u pacienta so STEMI
M. Dragula, M. Kňazeje, F. Kovář, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Akútny uzáver hlavného kmeňa ľavej koronárnej tepny je u pacientov s akútnym koronárnym syndrómom veľmi zriedkavý, s výskytom 0,37 – 2,96 %. Napriek liečbe ostáva nemocničná mortalita vysoká (30 – 40 %). V práci popisujeme prípad 47 - ročného pacienta, po prekonaní infarktu prednej steny v minulosti, privezeného na naše pracovisko pre laterálny STEMI v trvaní 1,5 hod. Urgentná koronarografia odhalila kompletný uzáver hlavného kmeňa ľavej koronárnej tepny, s dominantnou pravou koronárnou tepnou a heterokolaterálami do ramus interventricularis anterior. Uzáver kmeňa bol ošetrený trombextrakciou a následnou implantáciou stentu s dobrým efektom. Pacient bol demitovaný na 6. deň hospitalizácie v dobrom zdravotnom stave, pri 2-mesačnom sledovaní ostáva bez ťažkostí.
Lokálne komplikácie invazívnych koronarografických vyšetrení a ich manažment
A. Farkaš, M. Dragula, F. Kovář, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Úvod: Počet invazívnych koronarografických vyšetrení a perkutánnych intervenčných výkonov (PCI) má každoročne rastúci trend, a to aj na úkor poklesu počtu chirurgických revaskularizačných výkonov. Manažment arteriálneho prístupu a odstránenie zavádzača stále predstavuje limitujúci výkon v zmysle ovplyvnenia lokálnych komplikácií. Vaskulárne komplikácie v mieste punkcie predstavujú stále závažný medicínsky problém priamo ovplyvňujúci zdravotný stav pacientov, no a to aj napriek intenzívnemu využívaniu cievnych uzáverom v klinickej praxi.
Cieľ: Cieľom tejto štúdie bolo objektivizovať incidenciu vaskulárnych komplikácií u pacientov po invazívnom koronarografickom vyšetrení alebo po intervenčnom výkone na epikardiálnych tepnách v kontexte 12-mesačnej retrospektívnej analýzy vyšetrených pacientov.
Metódy a výsledky: Do štúdie bolo zahrnutých 1 874 pacientov po realizácii selektívnej koronarografie v roku 2009 na Oddelení intervenčnej kardiológie MFN; pričom 1 022 z týchto pacientov podstúpili intervenčný výkon s implantáciou celkovo 1 377 stentov. Počas sledovaného obdobia sa vyskytlo 29 ultrasonograficky potvrdených pseudoaneuryziem (PSA), pričom 4 si vyžiadali lokálnu aplikáciu trombínu a 2 pacienti boli operovaní cievnym chirurgom. Signifikantne viac PSA bolo v skupine pacientov po PCI, pričom zároveň signifikantne viac pacientov bolo ošetrených lokálnou aplikáciou cievneho uzáveru. Zároveň sa vyskytlo 12 významných lokálnych krvácaní, pričom bolo prítomné aj jedno hemodynamicky významné retroperitoneálne krvácanie, ktoré si vyžiadalo urgentný chirurgický výkon.
Záver: Vaskulárne komplikácie predstavujú stále závažný problém invazívnych angiografických vyšetrení a intervenčných výkonov na cievach. Tieto komplikácie rezultujú v zhoršení priebehu postprocedurálneho obdobia, a to aj napriek stále rastúcemu trendu zlepšovania manažmentu lokálnych komplikácií a používaniu cievnych uzáverov.
Aneuryzma brušnej aorty – zabudnutá diagnóza?
A. Ftáčniková
I. interná klinika SZU a FNsP Bratislava, Slovenská republika
Za aneuryzmu považujeme permanentné lokalizované zväčšenie priečneho alebo predozadného priemeru artérie o viac ako 50 % (eventuálne 1,5 - krát). Až 80 % všetkých aneuryzmatických rozšírení je lokalizovaných v aorte, z toho až 60 % v abdominálnej aorte, pričom 90 – 95 % je situovaných infrarenálne. V infrarenálnej oblasti hovoríme o aneuryzmatickom rozšírení vtedy, ak priemer descendentnej aorty prekračuje 30 mm (s priemerným nárastom približne 40 mm za rok). Mnohokrát ide o náhodný nález, ktorý zisťujeme pri vyšetrení pacienta z iných príčin. Na druhej strane sa však samotná ruptúra aneuryzmatického vaku spája s vysokou mortalitou, až 60 % umiera pred príchodom do nemocnice. Riziko ruptúry rastie s narastajúcim priemerom, nad 50 mm je to 5 – 15 % za rok. Na základe klinického správania môžeme aneuryzmy rozdeliť na asymptomatické, zistené akcidentálne a symptomatické. V 40 % môže byť prvým prejavom náhla brušná príhoda s dramatickým priebehom, častejšie sa však prejavuje nešpecifickými abdominálnymi bolesťami alebo imituje príznaky ochorenia iných orgánov. Práve pre spomenuté komplikácie, pre vyšší výskyt aneuryziem vo vekovej skupine pacientov nad 50 rokov (najčastejšie diagnostikovaná v 7. dekáde) a vysoké perioperačné riziko (nad 5 %), sa do popredia dostáva endovaskulárny spôsob liečby. Ide o úplné vyradenie aneuryzmatického vaku z obehu pomocou stentgraftu, kovovej výstuže potiahnutej syntetickým materiálom. Tento zákrok sa spája s nižšou mortalitou počas prvých 30 dní (< 2 % EVAR, DREAM, OVERT), s nižšou invazivitou, nižšou morbiditou a strednodobou mortalitou (mortalitný benefit EVAR pretrváva 4 roky), kratšou hospitalizáciou a rekonvalescenciou.
Trombofilné stavy a iné rizikové faktory vzniku tromboembolickej choroby
M. Fuchsbergerová, E. Milatová, Š. Hrušovský
I. interná klinika SZU a FNsP akad. L. Dérera Bratislava, Slovenská republika
Tromboembolická choroba (TECH) patrí medzi významné príčiny mortality a morbidity v európskych krajinách. Patogenéza trombózy zahŕňa mnoho vrodených a získaných faktorov, ktoré sa navzájom ovplyvňujú. V posledných rokoch sa podarilo zistiť etiológiu TECH u viac ako 75 % jedincov, predovšetkým s hĺbkovou venóznou trombózou, z toho v 30 – 50 % prípadov sa zistil vrodený trombofilný stav. Za predispozíciu vrodenej trombofílie sa v súčasnosti, okrem vzácne sa vyskytujúcej dysfibrinogenémie, považuje 5 genetických rizikových faktorov – mutácia faktora V Leiden, defekt antitrombínu III, proteínu C, proteínu S a mutácia protrombínu (PT G20210A), pričom je prítomná značná heterogenita klinických prejavov. V európskej populácii je najčastejším trombofilným defektom Leidenská mutácia faktora za V, ktorá sa takmer v 90 % spája s rezistenciou na aktivovaný proteín C (APC). Klinicky sa väčšinou prejavuje vznikom distálnej žilovej trombózy, pričom riziko vzniku závisí od toho, či ide o heterozygotnú alebo homozygotnú mutáciu. Spomedzi získaných rizikových faktorov sú najčastejšie antifosfolipidové protilátky, ktoré ovplyvňujú koagulačný systém viacerými mechanizmami. Antifosfolipidový syndróm (APS) predstavuje nezápalovú autoimunitnú chorobu, charakterizovanú trombózami alebo poruchami gravidity. Rozlišuje sa primárny APS a sekundárny APS, ktorý sa môže vyskytnúť pri rôznych iných primárnych chorobách. Autori prezentujú algoritmus vyšetrení na diagnostiku rizikových faktorov vzniku tromboembolickej choroby.
Antifosfolipidový syndróm – opis prípadu
M. Fuchsbergerová, E. Milatová, Z. Podobová, A. Remková
I. interná klinika SZU a FNsP akad. L. Dérera Bratislava, Slovenská republika
Antifosfolipidový syndróm (APS) je nezápalová autoimunitná choroba, charakterizovaná trombózami alebo poruchami tehotenstva. Rozlišuje sa primárny a sekundárny APS, ktorý sa môže vyskytnúť pri rôznych iných primárnych chorobách. Referujeme prípad 22-ročnej pacientky s pozitívnou rodinnou anamnézou tromboembolickej choroby, u ktorej sa v priebehu 3 mesiacov 2krát vyskytla hĺbková trombóza žíl dolných končatín s embóliou do pľúc a s rozvojom pravostrannej exudatívnej pleuropneumónie. Recidíva hĺbkovej trombózy nastala počas liečby nízkomolekulovým heparínom. Laboratórne sa zistila vysoká koncentrácia lupusového inhibítora, pozitivita antikardiolipínových a neskôr aj anti-β2 - glykoproteínových protilátok. Genetické a ďalšie vyšetrenia nepotvrdili vrodený trombofilný stav. Pacientka počas antikoagulačnej liečby otehotnela, preto nebol možný prechod na perorálnu antikoagulanú liečbu warfarínom. Gravidita sa skončila spontánnym abortom v 12. týždni gravidity. Vzhľadom na pozitivitu protilátok ANA a anti-DNP sme pátrali po prejavoch typických pre systémový lupus erythematosus (SLE). Stav nateraz nespĺňa diagnostické kritériá SLE, avšak vývoj tejto choroby nie je vylúčený. Stav sme zhodnotili ako primárny APS. Na záver konštatujeme, že v prípade 22-ročnej ženy sa antifosfolipidový syndróm v priebehu 5 mesiacov prejavil obidvomi svojimi najzávažnejšími manifestáciami: ako tromboembolická choroba a ako spontánny abortus v 12. týždni gravidity.
Vlastní zkušenosti s diagnostikou a léčbou Barrettova jícnu
J. Gregar1, P. Lužná2, I. Überall2, J. Ehrmann jr.2, V. Procházka1
1II. interní klinika LF UP a FN Olomouc
2Ústav histologie LF UP OlomoucÚvod: Diagnóza Barrettova jícnu (BJ) je známa více než 50 let. Jde o onemocnění, které je charakterizováno náhradou dlaždicobuněčného epitelu jícnu epitelem cylindrickým, který má alespoň v některých úsecích charakter intestinální metaplazie. Vzhledem k možnosti přechodu v dysplazii a následně v adenokarcinom je BJ prekancerózou. Dispenzarizace pacientů s BJ je šance k odhalení vyšších stupňů dysplazie a časných forem adenokarcinomu.
Metodika: V naší práci představuje soubor 85 nemocných, kteří jsou v dispenzarizaci II. interní kliniky FN Olomouc. V našem souboru převažují muži (75 %) a průměrný věk je 55 let. Sledovaný soubor je vyšetřen endoskopicky a histologicky. U části pacientů máme provedeno NBI (narrow band imaging) endoskopické vyšetření a imonuhistochemické vyšetření histologických vzorků (CDX-2, MUC-2, MMP9, H2AX a pRB proteiny). Imunohistochemické vyšetření bylo hodnoceno na základě histoscóre. K terapii BJ jsme použili metodou radiofrekvenční ablace (RFA) systémem Halo 360 nebo Halo 90 firmy Barrx Medical.
Vlastní výsledky: V našem souboru bylo 7 pacientů s vysokým stupněm dysplazie nebo adenokarcinomem. Imunohistochemické vyšetření bylo provedeno u 27 pacientů – zjistili jsme narůstající tendenci exprese MMP9 při vyšším stupni dysplazie, naopak exprese MUC-2 a CDX-2 byla klesající u pacientů s adenokarcinom nebo vysokým stupněm dysplazie. Závislost jsme pozorovali i v rámci H2AX a pRB proteinu. V terapii BJ jsme zaznamenali úspěch při použití RFA systémem Halo 90 nebo 360. Ošetřili jsme bez komplikací zatím 9 pacientů, všichni s prokázanou low-grade nebo high-grade dysplazií. Zaznamenali jsme kompletní eradikaci BJ u 6 pacientů a nález reziduální sliznice BJ u 3 pacientů.
Závěr: Přesnost endoskopického vyšetření, diagnostiku i odběr biopsie u pacientů s BJ zvyšuje NBI zobrazení. Jako přínosné v diagnostice a sledování pacientů s BJ se nám jeví využití imunohistochemického vyšetření. Ošetření BJ pomocí RFA je bezpečná metoda, která vede většinou k úplné eradikaci sliznice BJ, nicméně u části pacientů nalézáme reziduální sliznici BJ.
Podpořeno Grantem IGA č. NS 10279-3 a Grantem MSM 6198959205, MSM 6198959216.
Hepatocelulárny karcinóm – diagnostický algoritmus
A. Gregušová
I. interná klinika FNsP akad. L. Dérera Bratislava, Slovenská republika
Hepatocelulárny karcinóm (HCC) je celosvetovo najčastejším nádorom u mužov. Etiológia HCC je multifaktoriálna. Najčastejšie vzniká HCC v teréne cirhózy pečene rozličnej etiológie. HCC však môže vzniknúť aj v necirhotickej pečeni, a to pri chronickej hepatitíde C, ktorá je hlavným rizikovým faktorom alebo pri chronickej hepatitíde B, prípadne v zdravej pečeni. Na našom pracovisku sa overuje algoritmus, ktorý bude slúžiť na prípravu odborného usmernenia diagnostiky a liečby HCC. U pacientov s cirhózou pečene sa vykonáva vyšetrenie α-fétoproteínu a brušná ultrasonografia každých 4 – 6 mesiacov. Na stanovenie diagnózy HCC v cirhóze pečene je potrebné zachytenie vysokej koncentrácie α-fétoproteínu v krvi (najmenej 400 ng/l) a dôkaz artériovej hypervaskularizácie najmenej 2 zobrazovacími metódami spomedzi 3: kontrastnou ultrasonografiou (USG), počítačovou tomografiou (CT) alebo magnetickou rezonanciou (MRI). Ak tieto podmienky nie sú splnené vyžaduje sa cielená biopsia ložiska. Pri podozrení na HCC v necirhotickej pečeni je vždy potrebný bioptický dôkaz. Podľa štádia choroby liečba je buď chirurgická, ktorá spočíva v resekcii tumoru, rádiofrekvenčnej ablácii a transplantácii pečene, alebo lokálna – transarteriálna chemoembolizácia (TACE), či systémová chemoterapia.
Minerálová dysbalance
K. Halčiaková
Oblastní nemocnice Kladno, a. s.
Důvodů k vzniku minerálové dysbalance je mnoho. V rámci širší diferenciální diagnostiky nelze opomenout etiologii endokrinologickou, renální či jaterní insuficienci, podíl medikace, ale i úrazy s rizikem rhabdomyolýzy. Představujeme kazuistiku 56letého pacienta, doposud s ničím neléčeného. Pacient přijat na interní oddělení překladem z neurologie, kde hospitalizován pro svalovou slabost. Laboratorně vyjádřeny známky významné iontové dysbalance – hyperkalemie (8 mmol/l), hyponatremie (118 mmol/ l). Vzhledem k těmto hodnotám iontů při téměř normálních renalních funkcích (vyšší urea s podílem prerenálním) a mírně zvýšenému bilirubinu doplněn endokrinologický profil, kde jen mírná hyperprolaktinemie, normální hodnoty kortizolu a hypokortizolurie, laboratorně známky hypoaldosteronizmu. Doplňujeme protilátky proti nadledvinám. Ze zobrazovacích metod dle MRI mozku suspektní mikroadenom hypofýzy v její dorsální části vlevo, ostatní ze zobrazovacích metod (RTG srdce a plic, CT břicha, ultrasonografie břicha) patologii neprokazují. Na symptomatické terapii (parenterální substituce iontů, korekce hyperkalemie, fludrokortizon pro známky hypoaldosteronizmu) se stav pacienta klinicky i laboratorně upravuje.
Poruchy periférnej mikrocirkulácie u pacientov so syndrómom karpálneho kanála
G. Hubená, M. Šimková, J. Bušíková, O. Osina
Klinika pracovného lekárstva a toxikológie JLF UK a MFN Martin, Slovenská republika
Syndróm karpálneho kanála (SKK) je jeden z najrozšírenejších úžinových syndrómov. Vyskytuje sa u ľudí s kongenitálnou predispozíciou, reumatoidnou artritídou, tyreoidálnou hypofunkciou, môže sa prejaviť v priebehu tehotenstva alebo v menopauze v dôsledku retencie tekutín, významný spolupodiel majú aj úrazy zápästí, prípadne iné mechanické príčiny (intrakarpálny lipóm a pod). Vo vzťahu k vykonávanej profesii sa rozvíja v dôsledku práce s vibrujúcim nástrojmi, pri opakovanej flexii v zápästí alebo pri zvieraní pracovných nástrojov. Patologicko-fyziologickým mechanizmom poškodenia je zaťaženie muskuloskeletálnych štruktúr bez dostatočného času na reštitúciu preťažovaného tkaniva, pričom dochádza k traumatizácii n. medianus, ako aj k poškodeniu periférnej mikrocirkulácie vrátane vasa nervorum n. mediani. Do klinického obrazu týchto ochorení patria parestézie až rôzne intenzívne bolesti, pocity stuhnutosti rúk, pocit chladu, farebné zmeny pri ochladení (Raynaudov fenomén). V príspevku sa zaoberáme hodnotením vzťahu medzi závažnosťou poškodenia stredového nervu, ktoré bolo verifikované EMG vyšetrením a poruchami periférnej mikrocirkulácie rúk objektivizovanej fotopletyzmografickým vyšetrením. Nálezy v súbore pacientov, ktorí boli hospitalizovaní na našej klinike v roku 2009, sme skúmali v závislosti od profesie, pohlavia, veku, končatinovej dominancie a vo vzťahu k dĺžke pracovnej expozície.
Abnormality v spriemernenom elektrokardiografickom signále u pacientov s hypertrofickou kardiomyopatiou
K. Hudecová1, I. Šimková2, M. Bernadič1
1Ústav patologickej fyziológie LF UK Bratislava, Slovenská republika
2Kardiologická klinika SZU a NÚSCH Bratislava, Slovenská republikaÚvod: Hypertrofická kardiomyopatia (HKMP) je autozomálne dominantne dedičné ochorenie srdcového svalu, ktoré je spôsobené mutáciami v génoch kódujúcich proteíny sarkoméry. Je najčastejšou príčinou náhlej kardiálnej smrti u mladých ľudí a mladých vrcholových športovcov. V súčasnosti sa pozornosť upriamuje na profil „vysoko rizikových“ pacientov. Hypertrofovaný myokard je charakterizovaný geneticky podmienenou zmenenou celulárnou mikroštruktúrou. Dôsledkom týchto patologických zmien je jeho abnormálna elektrická aktivácia, ktorá môže byť spúšťačom potenciálne závažných arytmií. Vysokorozlišovacia elektrokardiografia je metóda schopná zachytiť mikropotenciály, ktoré vznikajú v dôsledku porušenej elektrickej aktivácie a ktoré nie je možné zachytiť rutinnými metódami.
Cieľom práce bolo zistiť, či abnormality spriemerneného elektrokardiografického (EKG) signálu môžu byť užitočné v rizikovej stratifikácii pacientov s HKMP.
Materiál a metódy: Zhodnotili sme parametre časovej analýzy spriemerneného EKG signálu u 40 pacientov s HKMP a u 50 zdravých probandov. Rovnako sme porovnávali uvedené parametre medzi skupinou pacientov s anamnézou synkopálnej epizódy a skupinou pacientov bez synkopy.
Výsledky: Pacienti s HKMP mali štatisticky signifikantne dlhšie trvanie filtrovaného QRS komplexu, kratšie trvanie nízkoamplitúdových vysokofrekvenčných signálov (LAS 40) pri frekvencii 25 Hz a vyššiu amplitúdu potenciálov hodnotených posledných 40 ms QRS komplexu (RMS 40) ako zdraví probandi. Pacienti s výskytom synkopy mali štatisticky významne nižšiu hodnotu LAS 40 pri frekvencii 40 Hz ako pacienti bez synkopy.
Záver: Zistili sme, že pacienti s HKMP mali štatisticky signifikantne odlišné hodnoty parametrov časovej analýzy spriemerneného EKG signálu ako zdraví probandi, pričom pacienti so synkopou mali významne nižšiu hodnotu LAS pri 40 Hz v porovnaní s pacientmi bez synkopy.
Hypertenzia u nespolupracujúcej pacientky – kazuistika
J. Chovanec
Interné oddelenie NsP sv. Jakuba Bardejov, Slovenská republika
Úvod: Vysoký krvný tlak je jedným z najčastejších ochorení, s ktorými sa v internej medicíne stretávame. Je závažným rizikovým faktorom koronárnej choroby srdca, chronického srdcového zlyhávania a obličkových chorôb. Napriek tomu jej často pacienti nepripisujú potrebnú pozornosť. To je aj jeden z dôvodov, prečo nekontrolovaná hypertenzia ostáva veľkým problémom. Vysoké percento pacientov nedosahuje napriek liečbe z rôznych dôvodov požadované hodnoty krvného tlaku. Len približne 30 % hypertonikov je liečených správne. Príčinou zlej kontroly sú chyby vo farmakoterapii, nedostatočná spolupráca chorých, nesprávne metódy merania krvného tlaku. Hypertenzia sa takto stáva spúšťačom najrôznejších chronických ochorení, ktoré sa manifestujú život ohrozujúcimi akútnymi komplikáciami.
Kazuistika: Naša pacientka je príkladom nespolupracujúceho pacienta. Ide o ženu stredného veku (rok narodenia 1960) približne 10 rokov internistom sledovanú pre hypertenziu. Na riešení jej stavu sa opakovane podieľal praktický lekár, internista, rýchla zdravotná pomoc, interné oddelenie a OAIM. Opakovane bola nastavovaná počas hospitalizácie na antihypertenznú liečbu s uspokojivým výsledkom a dosiahnutím cieľových hodnôt krvného tlaku. Napriek tomu pacientka v domácom prostredí nikdy liečbu neužívala. Mohlo sa na tom podieľať aj prostredie rómskej osady s nízkym sociálnym štandardom. Od roku 2000 až do roku 2007 sa stav postupne zhoršuje. V úvode je pacientka bez výraznejšieho orgánového postihnutia. Postupne však pacientka prekonala všetky najčastejšie popisované komplikácie hypertenzie. Náhlu cievnu mozgovú príhodu hemoragickú, prítomné bolo chronické kardiálne zlyhávanie s akútnymi zhoršeniami, postupne sa vyvinulo z fyziologických hodnôt chronické zlyhanie obličiek na podklade hypertonickej nefrosklerózy. V dôsledku neužívania liečby boli častejšie prítomné akútne ataky hypertonickej krízy, ktoré opakovanie riešila RZP a oddelenia nemocnice. Stav postupne progredoval až napokon v letálnu komplikáciu. Príčinou smrti bolo kardiálne zlyhanie s pľúcnym edémom. V dôsledku neužívania antihypertenznej liečby viedla neliečená hypertenzia postupne k orgánovým komplikáciam s následkom smrti.
Hepatopatia u obéznych pacientov s metabolickým syndrómom
P. Jackuliak, T. Koller, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Úvod: Choroby pečene predstavujú v Európskej únii 6. najčastejšiu príčinu úmrtí (údaje Eurostatu). V súčasnosti je nealkoholová choroba pečene asociovaná s metabolickým syndrómom najčastejšou príčinou elevácie aminotransferáz vo vyspelých krajinách. Rozsiahla populačná štúdia NHANES zrealizovaná v rokoch 1999 – 2002 v USA preukázala, že je signifikantná závislosť koncentrácie ALT a nárastu obezity v uvedenom období. Hladiny sérového ALT korelovali s BMI ako aj s obvodom pása.
Cieľ: Zistiť prevalenciu elevácie ALT, GMT a steatózy pečene u obéznych pacientov s metabolickými rizikovými faktormi.
Súbor a metodika: Súbor tvorilo 482 pacientov, u ktorých sme vylúčili poškodenie pečene alkoholom, vírusmi a ostatné časté príčiny elevácie hepatálnych enzýmov. Pacientov sme rozdelili do 3 skupín na základe BMI (kg/m2) vypočítaného z údajov výšky (m) a váhy (kg). Prvú skupinu tvorili pacienti s BMI ≤ 25, druhú pacienti s BMI 25 – 30 a tretiu s BMI ≥ 30. Hepatopatiu sme hodnotili na základe elevovaných hodnôt ALT (alanínaminotransferázy), GMT (gamaglutamyltransferázy) a na základe ultrasonografického obrazu.
Výsledky: V skupine pacientov s BMI ≥ 30 bola prevalencia elevovaných hodnôt ALT až 18,59 %, čo bolo štatisticky signifikantné (p < 0,05) oproti skupinám s BMI 25 – 30 (8,75 %) a BMI ≤ 25 (7,23 %). GMT bolo taktiež zvýšené najviac v skupine s BMI ≥ 30 (34,75 %, p = 0,058) oproti skupinám s BMI 25 – 30 (28,57 %) a BMI ≥ 30 (57,50 %, p < 0,001). Keď sme porovnali skupiny pacientov na základe rozdelenia do 2 skupín (normálna hmotnosť s BMI ≤ 25 a nadváha i obezita s BMI > 25), vyšiel takisto rozdiel 14,29 % vs 45,69 % (p < 0,05).
Záver: Pri starostlivosti o obéznych pacientov je elevácia aminotransferáz častým javom. Pacienta ohrozuje jednak hepatálnymi komplikáciami v zmysle progresie do fibrózy pečene ako aj vyšším metabolickým rizikom. Izolovaná elevácia ALT a GMT by po vylúčení ostatných príčin hepatopatie nemala byť prekážkou racionálneho manažmentu metabolického syndrómu (antidiabetiká, antihypertenzíva a hypolipidemiká).
Zánětlivé markery u familiární kombinované hyperlipidemie
D. Jackuliaková1, H. Vaverková1, D. Karásek1, D. Novotný2
1III. interní klinika LF UP a FN Olomouc
2Biochemická laboratoř FN OlomoucÚvod: Familiární kombinovaná hyperlipidemie (FKH) je dědičné onemocnění spjaté s předčasnou manifestací aterosklerózy. Ateroskleróza představuje složitý komplexní proces s chronickou zánětlivou aktivitou. Studovali jsme plazmatické koncentrace zánětlivých markerů v rodinách s FKH.
Metodika: Vycházeli jsme z definice FKH: proband má celkový cholesterol (CH) a triglyceridy (TG) ≥ 90. percentil (*dle věku a pohlaví) a v rodině se vyskytuje minimálně jeden prvostupňový příbuzný s CH a/ nebo TG ≥ 90. percentil* a/ nebo apoB ≥ 1,25 g/l; nebo jsou v dané rodině minimálně 2 prvostupňoví příbuzní s TG ≥ 1,5 mmol/l a apoB ≥ 1,2 g/l. Pro skupiny HL (probandi a jejich hyperlipidemičtí příbuzní, n = 76), NL (normolipidemičtí příbuzní, n = 55) a KO (kontroly, n = 60) byly stanoveny hladiny plazmatických lipidů a plazmatické koncentrace vybraných zánětlivých markerů (hsCRP, fibrinogen). Po adjustaci na věk, pohlaví a BMI byla určena statistická významnost rozdílů uvedených parametrů mezi jednotlivými skupinami.
Výsledky: Hyperlipidemičtí jedinci s FKH (zvláště ti s TG ≥ 1,5 mmol/l) vykazovali signifikantně vyšší hodnoty fibrinogenu a hsCRP než jejich normolipidemičtí příbuzní a skupina kontrol; po adjustaci na věk, pohlaví a BMI zůstaly tyto rozdíly signifikantní pouze ve vztahu ke skupině kontrol. Normolipidemičtí jedinci z rodin s FKH se v koncentraci plazmatického fibrinogenu ani hsCRP signifikantně nelišili od skupiny kontrol. Podrobnější data budou zveřejněna v přednášce.
Závěr: Familiární kombinovaná hyperlipidemie je spjata s vyšší zánětlivou aktivitou, významnou zvláště u hyperlipidemických hypertriglyceridemických jedinců, u nichž se může uplatnit při rozvoji aterosklerózy.
Podpořeno grantem IGA MZ ČR NS/ 1028.
Eozinofilní gastroenteritida jako vzácná příčina ascitu
I. Kajzrlíková1, P. Vítek1, J. Štěrba2, V. Hořava jr.3, J. Chalupa1
1Beskydské gastrocentrum, Interní oddělení Nemocnice Frýdek Místek
2Klinika dětské onkologie LF MU a FN Brno, pracoviště FDN JGM
3Oddělení patologie, Nemocnice Frýdek MístekÚvod: Eozinofilní gastroenteritida je vzácná klinická jednotka manifestující se různými gastrointestinálními symptomy v závislosti na hloubce postižení střevní stěny.
Popis případu: Žena, 18 let, byla hospitalizována pro epigastralgie, zvracení, průjem, při sonografii břicha byl zjištěn ascites, v laboratoři pak eozinofilie. Bylo provedeno CT břicha s nálezem patologické infiltrace jejuna. Bylo vysloveno podezření na maligní lymfom a následně provedena laparoskopická operace s odběrem biopsií, dále hematologické vyšetření s punkcí kostní dřeně. Postupně byly vyloučeny parazitární infekce, autoimunitní onemocnění, nespecifické střevní záněty i další příčiny hypereozinofilie. Histologie z tenkého střeva prokázaly eozinofilní infiltraci muscularis propria a serózy. Nemocná byla úspěšně léčena systémovými kortikosteroidy a antihistaminiky. Během následujících 4 let sledování byly u nemocné pozorovány dva relapsy.
Diskuze: Eozinofilní gastroenteritida se řadí k takzvaným primárním eozinofilním poruchám trávicího traktu. Diagnostické pro tuto jednotku je přítomnost gastrointestinálního postižení, histologický průkaz eozinofilní infiltrace a vyloučení dalších příčin hypereozinofilie. Pro klinické symptomy je rozhodující hloubka postižení stěny trávicího traktu, u naší pacientky byla histologicky popsána eozinofilní infiltrace všech 3 vrstev trávicí trubice, dominovalo však postižení serózy projevující se ascitem.
Závěr: Cílem kazuistiky je připomenout vzácnou jednotku eozinofilní gastroenteritidu, která se kromě jiných gastrointestinálních symptomů může projevit ascitem. U ascitu nejasné etiologie spojeného s hypereozinofilií bychom po tomto onemocnění měli cíleně pátrat, neboť po správném stanovení diagnózy je dobře ovlivnitelné farmakologickou terapií.
Esenciálna trombocytémia a renovaskulárna hypertenzia – opis prípadu
A. Karaman1, M. Žigrai1, Š. Hrušovský1, M. Demeš1, A. Okša1, A. Vahančík1, M. Fabián2
1I. interná klinika SZU a FNsP akad. L. Dérera Bratislava, Slovenská republika
2Rádiodiagnostická klinika FNsP akad. L. Dérera Bratislava, Slovenská republikaVýchodisko: Esenciálna trombocytémia je zriedkavá choroba. Môže sa manifestovať tepnovými a žilovými trombózami, aortálnou stenózou a ďalšími zriedkavými anomáliami.
Opis prípadu: 42-ročnú pacientku, dosiaľ neliečenú na vnútorné choroby, sme prijali pre novozistenú artériovú hypertenziu s TK 230/130 mm Hg. Laboratórne sa zistila hypokáliémia, leukocytóza a trombocytóza (700 × 109/l). Ultrasonografia brucha ukázala výrazne zmenšenú ľavú obličku a stenózu a. renalis l. sin. Pri kaptoprilovej scintigrafii bola ľavá oblička prakticky afunkčná. Artériovú hypertenziu sme zhodnotili ako renovaskulárnu. Na CT angiografii bola stenóza brušnej aorty tesne pod odstupom pravej renálnej artérie s vinúcim sa kolaterálnym obehom a subtotálna stenóza ľavej renálnej artérie. Za prvotnú príčinu týchto stenóz považujeme trombotický proces. Indikovali sme trepanobiopsiu kostnej drene, suponovaná esenciálna trombocytémia sa potvrdila genetickým vyšetrením, pri ktorom sa zistila mutácia génu JAK 2.
Záver: Prezentujeme raritný prípad renovaskulárnej hypertenzie sprevádzanej esenciálnou trombocytémiou, ktorú dávame do príčinnej súvislosti so stenózou descendentnej aorty a ľavej renálnej artérie.
Renálne biopsie v Martinskej fakultnej nemocnici za obdobie 2004 – 2009
A. Klimentová, A. Ježíková, K. Macháleková, P. Makovický, J. Božeková, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Úvod a cieľ: Renálna biopsia (RB) predstavuje zlatý štandard v diagnosticko terapeutickom postupe a určovaní prognózy nefropatie. Autori hodnotia indikácie a výsledky renálnych biopsií v Martinskej fakultnej nemocnici za obdobie 2004 – 2009.
Metódy: V uvedenom období bolo k RB indikovaných 79 pacientov. U všetkých bol výkon zrealizovaný metódou bioptickej pištole pod USG kontrolou.
Výsledky: Najčastejšou indikáciou k RB bola nefrotická proteinúria u 55 % pacientov a proteinúria s hematúriou v 40 % prípadov. Histologická diagnóza sa stanovila u 73 pacientov (92,4 %). Najčastejším nálezom bola membránová glomerulopatia u 16 vyšetrených (20,3 %), IgA nefropatia u 7 pacientov (17,7 %), difúzna sklerotizujúca glomerulonefritída (GN) u 6 pacientov (7,6 %), membránovoproliferatívna GN u 6 pacientov (7,6 %), iné diagnózy u 24 pacientov. U 6 vyšetrovaných sa diagnóza nedala stanoviť pre nejednoznačný nález alebo nereprezentatívnosť vzorky.
Záver: Do budúcna by bolo vhodné centralizovať údaje z celého Slovenska a vytvoriť národný register renálych biopsií.
Monoklonálne gamapatie nejasného významu, ako odlíšiť benígnu a malígnu formu?
M. Klincová1, A. Mikulášová2, L. Kovářová3, R. Hájek1,2,3
1Interní hematoonkologická klinika LF MU a FN Brno, pracoviště Bohunice
2Babákův výzkumný institut LF MU Brno
3Laboratoř experimentální hematologie a buněčné imunoterapie – oddělení klinické hematologie FN BrnoTermín monoklonálne gamapatie nejasného významu (MGUS) je definovaný pri prítomnosti monoklonálneho proteinu (M-protein), ktorý je možné detegovať v séru a nie sú splnené diagnostické kritériá mnohopočetného myelómu, Waldenströmovej makroglobulinémie , AL-amyloidózy či iného lymfoproliferatívneho ochorenia. Záchyt monoklonálneho proteinu býva často náhodným nálezom s klinickým významom, bez nutnosti špecifickej liečby, je však dôvodom k trvalému sledovaniu pacienta, pretože je známe, že MGUS je prekancerózou mnohopočetného myelómu a v priebehu sledovania môže progredovať do malígneho ochorenia. Podľa času sledovania prognostických faktorov a progresie sa MGUS rozdeľujú do rizikových skupín podľa rizikovo stratifikačního modelu, a to na základe typu, velikosti M-proteínu a pomeru voľných reťazcov v sére. Skupiny MGUS sú definované ako MGUS s vysokým rizikom, kde sú prítomné všetky 3 faktory (progresia v 58 %), pacienti so stredne vysokým rizikom, kde sú prítomné 2 rizikové faktory (progresia v 37 %), pacienti so stredne nízkym rizikom s 1 rizikovým faktorom (progresia v 21 %) a pacienti s nízkym rizikom, kedy nie je prítomný známy rizikový faktor, nazývaná tiež ako benígna forma monoklonálnej gamapatie nejasného významu (progresia v 5 %). Študujú sa nové prognostické faktory v oblasti genetiky a flowcytometrie, pomocou ktorých by bolo možné odlíšiť práve malígnu formu MGUS. Naším cieľom je vytvoriť prognostický panel a určiť rizikové faktory, ktoré by odlíšili malígnu formu MGUS, ktorá by sprogredovala v sledovaní do 3 rokov.
Podporené grantom IGA 10406-3.
Listériová meningitída
M. Kováčová, Z. Lovásová, P. Gavorník
II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Úvod: Purulentná meningitída je ochorenie postihujúce obaly mozgu a miechy. Akútnu purulentnú meningitídu najčastejšie spôsobujú baktérie Haemophilus influenzae, Neisseria meningitis a Streptococcus pneumoniae. Listéria sa uvádza ako 4. najčastejšia príčina meningitíd, avšak s najvyšším percentom mortality. Listeria monocytogenes je gram pozitívna polymorfná tyčinka. Hlavná cesta prenosu sa uskutočňuje konzumáciou kontaminovaného jedla. Listéria prežíva niektoré technológie spracovania jedla a taktiež môže pokračovať v rozmnožovaní pri nízkych teplotách, dokonca aj v správne uskladňovaných a chladených potravinách. Spôsobuje dve formy listeriózy. U imunokompetentných ľudí sa vyvinie neinvazívna listerióza v podobe febrilnej gastroenteritídy. U imunokompromitovaných pacientov sa môže listerióza manifestovať ako septikémia alebo meningoencefalitída.
Kazuistika: Na internú kliniku sme prijali 80 ročného pacienta doteraz bez významnej anamnézy interných ochorení pre vracanie, hnačky a bolesti brucha. Pri prijatí bola v laboratórnom obraze prítomná elevácia zápalových parametrov. Počas hospitalizácie došlo k výstupu teploty na 40 °C, pacient bol dezorientovaný, postupne sa objavila porucha vedomia charakteru somnolencie až soporu. Zrealizovali sme lumbálnu punkciu s nálezom svedčiacim pre baktériovú meningitídu. Hemokultúra bola pozitívna na Listeriu monocytogenes, stav sme hodnotili ako listériová meningitída.
Záver: V prevencii listériovej meningitídy je nevyhnutné kontrolovať potraviny, v ktorých môže dôjsť k rozmnoženiu listérie. Napriek tomu sa nedá úplne vyhnúť expozícii touto baktériou, dôkladná príprava a skladovanie jedla však môžu znížiť riziko. Imunokompromitovaní jedinci by sa mali vyhnúť konzumácii surového mlieka a nepasterizovaného mäkkého syra.
Úspešná liečba Crohnovej choroby komplikovanej ťažkou formou pyoderma gangrenosum
E. Kresanova, T. Hlavatý, T. Koller, M. Huorka, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Hoci sú Crohnova choroba a ulcerózna kolitída primárne gastrointestinálne ochorenia, často bývajú sprevádzané extraintestinálnymi komplikáciami. Medzi vzácne, závažné a výrazne mutilujúce komplikácie idiopatických črevných zápalov (IBD) patrí pyoderma gangrenosum. Je to chronické aseptické ulcerujúce kožné ochorenie, ktoré býva v 50 % prípadov združené so systémovým ochorením (IBD, revmatologické a hematonkologické ochorenia, chronická hepatitída B, primárna biliárna cirhóza). U IBD sa incidencia popisuje na 0,6 – 1 %. Etiológia ochorenia nie je známa. Predpokladá sa dysregulácia imunitného systému, dominantne chemotaxie neutrofilov. Pacienti popisujú iniciálne traumu kože, ktorá sa v priebehu niekoľkých dní mení na bolestivú papulu, pustulu a do plochy sa šíriaci ulcus. Ochorenie sprevádzajú celkové príznaky ako únava, altralgie, febrility, chudnutie. Vzácne môže byť združené i s výskytom aseptických orgánových abscesov. Klasickú formu pyodermie predstavuje hlboký ulkus na dolných končatinách, atypickú plošný vred postihujúci dorsum rúk, ústnu dutinu, okolie stomie, genitálu. V diagnostike je nutné vylúčiť iné chronické vredové lézie. Stratégia liečby pyodermy gangrenózum vo svete nie je presne stanovená. Chirurgická intervencia vedie vždy k zhoršeniu lokálneho nálezu, preto je kontraindikovaná. Liečba je založená predovšetkým na systémovej imunosupresívnej terapii s účinnosťou i na základné ochorenie. V súčasnosti do klinickej praxe preniká i biologická liečba. Najväčšie skúsenosti vo svetovej literatúre má liečba s infliximabom, kde sa klinická odpoveď popisuje do 6 týždňov od jeho nasadenia na 68 %. Efekt ostatných biologík nie je dostatočne zdokumentovaný. V danej práci predstavujú autori kazuistiku úspešnej liečby pacientky s Crohnovou chorobou komplikovanou ťažkou formou pyoderma gangrenosum adalimumabom, ktorý sa zdá byť taktiež bezpečnou a efektívnou alternatívou liečby extraintestinálnych komplikácií nešpecifických črevných zápalových ochorení.
GAVE syndrom jako příčina opakované posthemoragické anémie u pacientky s autoimunitní jaterní cirhózou
O. Krystyník, J. Gregar, J. Gajdová, M. Konečný, V. Procházka
II. interní klinika LF UP a FN Olomouc
GAVE syndrom (gastrická antrální vaskulární ektázie) patří mezi relativně vzácné příčiny nevarikózního krvácení do zažívacího traktu, projevující se chronickou sideropenickou anémií. Morfologický obraz onemocnění charakterizují cévní ektázie, jež se v pruzích sbíhají žaludečním antrem směrem k pyloru. Etiopatogeneze tohoto onemocnění není doposud zcela známa. Nápadná je však častá incidence onemocnění u osob se systémovými a autoimunitními chorobami a jaterní cirhózou. Na předkládané kazuistice 68leté ženy demonstrujeme problematickou diferenciální diagnostiku cévních komplikací horní části zažívací trubice u osob s jaterní cirhózou. Nezřídka dochází k záměně morfologického obrazu GAVE syndromu za erozivní postižení žaludeční sliznice při portální hypertenzní gastropatii. Terapie portální hypertenze však nevede k úpravě morfologického obrazu GAVE syndromu, který u těchto pacientů zůstává nadále příčinou posthemoragické anémie. Zahájení specifické terapie GAVE syndromu, ve které v současné době dominuje především endoskopické ošetření APC (argon plasma koagulací) nebo Nd:YAG laserem a dále podpůrná farmakologická léčba podáváním estrogenů, progesteronů nebo kyseliny tranexamové, stabilizuje klinický i laboratorního stav postižených pacientů. Časná léčba rovněž snižuje nutnost častého podávání krevních derivátů, četnost hospitalizací, a tím přispívá ke zlepšení kvality života.
Alkohol a metabolický syndróm
M. Kutlák, M. Migra, P. Galajda, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Úvod: Najčastejšou príčinou morbidity a mortality na svete je ateroskleróza. Vo zvýšenej miere sú týmto ochorením postihnutí pacienti s metabolickým syndrómom. Umiernený príjem alkoholu sa však spája so znížením prevalencie diabetes mellitus 2. typu a ischemickej choroby srdca, cez priaznivé ovplyvnenie inzulínovej senzitivity, sérovej hladiny HDL-cholesterolu, aktivácie krvných doštičiek, koagulačnej a fibrinolytickej aktivity. Tieto závislosti nie sú však v súčasnosti uspokojivo vysvetlené.
Súbor a metodika: V našej štúdii sme sledovali u 88 pacientov s metabolickým syndrómom hodnotili vplyv frekvencie príjmu alkoholu rozdelenej do 4 skupín, definovanej podľa Svetovej zdravotníckej organizácie (dotazníkom „WHO STEPS Instrument for NCD Risk Factors“ – pacienti si zaznamenávali skonzumovaný alkohol), na kardiovaskulárne riziko vypočítané podľa systému SCORE a hladiny sérového adiponektínu. Následne sme uvedené prognostické faktory porovnali s koronarografickým nálezom pacientov.
Výsledky: U 88 pacientov s metabolickým syndrómom o priemernom veku 60,1 ± 10,2 roka (p = 1) a priemernom obvode pása 104,1 ± 6,7 cm (p = 0,9996) rozdelených do 4 skupín podľa zaznamenanej frekvenčnej konzumácie alkoholu, sme nepotvrdili štatisticky významný rozdiel kardiovaskulárneho rizika hodnoteného podľa systému SCORE (p = 0,558) a ani hladiny sérového adiponektínu (p = 0,865). Skupiny pacientov sa nelíšili závažnosťou koronarogfafického nálezu (p = 0,921).
Záver: U slovenských pacientov s metabolickým syndrómom sme nezistili ovplyvnenie kardiovaskulárneho rizika a koronarogfarického nálezu frekvenčnou konzumáciou štandardného alkoholového nápoja, definovanej podľa Svetovej zdravotnej organizácie.
Podporené prostriedkami SDS a NDP MZ SR, grantom VEGA 1/0005/08 a projektom ESF 11230100433.
Deficit rastového hormómonu a jeho vplyv na kostnú denzitu
M. Kužma, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Deficit rastového hormónu (RH) v dospelosti začal byť rozpoznávaný ako klinická jednotka koncom 80. rokov minulého storočia. Najčastejšie je spôsobený poškodením hypotalamu alebo hypofýzy (somatotropnej časti). Medzi stavy spojené s deficitom RH zaraďujeme ochorenia hypofýzy (tumory v 90 %, následkom chirurgických zákrokov, postradiačné zmeny), idiopatické a iné príčiny. RH, či už priamo, alebo nepriamo cez generáciu IGF a IGF viažúcich proteínov, má takisto účinok na rastúci skelet, ako aj vplyv na kostnú modeláciu účinkom na chondrocyty rastovej platničky a kostné bunky. Aj napriek uzáveru rastovej epifyzeálnej štrbiny, pretrvávajú účinky RH/IGF na kostný obrat a kostnú masu, denzitu a silu reguláciou kostnej remodelácie. Viacero autorov pozorovalo u pacientov s hypopituarizmom a deficitom RH nízku kostnú minerálnu denzitu (BMD). Vo viacerých štúdiách bola opísaná iniciálna redukcia BMD po 6–12 mesiacoch terapie, ale pokiaľ sa pokračovalo v terapii, BMD sa normalizovala alebo bola vyššia v porovnaní so začiatkom. Iba v štúdiách dlhších ako 18 – 24 mesiacov bolo pozorované zvýšenie BMD. V našom súbore 40 pacientov s deficitom RH (získaným v detstve i v dospelosti) sme sledovali vplyv terapie rekombinantým RH na kostnú denzitu a markery kostného metabolizmu počas 2 rokov. Sledovali sme signifikantné zvýšenie kostnej denzity i remodelačných kostných markerov. Týmto sledovaním sa nám potvrdil pozitívny vplyv terapie RH na kostný metabolizmus, čo má za následok znížené riziko osteoporotických fraktúr a lepšiu kvalitu života u pacientov s deficitom RH v dospelosti.
Význam jednotlivých parametrov rizikového profilu pacienta s nízkou kostnou denzitou (FRAX) z hľadiska predikcie fraktúr a vývoja kostnej denzity
E. Lalciková, Z. Killinger, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Osteoporóza je ochorenie charakterizované nízkou kostnou denzitou a poruchou mikroarchitektúry kostného tkaniva vedúce k zvýšeniu rizika fraktúry. V súčasnosti je antiresorbčná liečba indikovaná na základe hodnoty kostnej denzity (T skóre v pásme osteoporózy, t. z. menej ako – 2,5), teda jedného kvantitatívneho ukazovateľa. Vzhľadom na fakt, že viac ako polovica fraktúr vzniká u pacientov, ktorých sa hodnota T skóre pohybuje v oblasti osteopénie, je potrebné vyselektovať z tejto skupiny pacientov, u ktorých je vysoké riziko vzniku fraktúr. WHO preto vyvinulo FRAX (fracture risk assesment tool), dotazníkový elektronický nástroj, vďaka ktorému je možné stanoviť 10 ročné absolútne riziko fraktúry proximálneho femuru a veľkej osteoporotickej fraktúry pacienta doteraz neliečeného na osteoporózu. Hranica terapeutickej intervencie však musí byť stanovená pre každú krajinu, nakoľko je podmienená aj ekonomickými možnosťami. Podľa odporúčaní IOF (International Osteoporosis Foundation) pre USA, každý pacient s rizikom veľkej osteoporotickej zlomeniny vyšším ako 20 % a s rizikom zlomeniny krčka femuru vyšším ako 3 % je indikovaným na antiporotickú liečbu. Spracovali sme skupinu 217 pacientov odoslaných na denzitometrické vyšetrenie. Na základe hodnoty kostnej denzity by sme liečili z tejto skupiny 37 pacientov (17 %) a pri zohľadnení IOF FRAX kritérií by sme liečili aj 59 ďalších pacientov, ktorých hodnota T skóre bola v medziach osteopénie (spolu 44 %), čo predstavuje zvýšenie o 2,6 - násobok. Vzhľadom na výrazný nárast počtu liečených pacientov sme stanovili naše hranice, ktoré predstavujú 25 % a 16 %, na základe ktorých by sme zo spomínanej skupiny liečili rovnaký počet pacientov, ale cielenejšie – 25 pacientov zo skupiny osteoporotických a 12 pacientov zo skupiny osteopenických.
Synkopa – význam anamnézy ke správnému stanovení diagnózy, rizikové stratifikace a dodržování vyšetřovacího algoritmu
A. Liberdová, K. Zeman
Interní oddělení Nemocnice Frýdek-Místek, p. o.
Cíle: Záměrem našeho zkoumání souboru pacientů hospitalizovaných pro synkopu bylo zjistit, zda observace nízkorizikových pacientů v nemocnici přináší významný benefit ve srovnání s jejich ponecháním po vstupním zhodnocení v domácím prostředí bez dalšího došetřování. Pozornost byla věnována též úplnosti a dostatečnosti anamnézy při přijetí a statistické informace o počtu neobjasněných případů, zastoupení jednotlivých typů, průměrné délce hospitalizace, přítomnosti plicní embolie, míře rizika a dalších charakteristikách.
Metoda: Do studované skupiny bylo zařazeno 162 pacientů interního oddělení nemocnice ve Frýdku-Místku hospitalizovaných s anamnézou krátkodobé poruchy vědomí či presynkopálního stavu v období od 1. 1. 2009 do 31. 12. 2009. U každého z nich jsme podle anamnézy hodnotili, zda se jednalo o skutečnou synkopu, nesynkopální stav dle definice či o presynkopu bez kompletní ztráty vědomí. Poté byla u jednotlivých případů stanovena délka hospitalizace, dostatečnost vstupní anamnézy, míra rizika – nízké, střední, vysoké – podle přítomnosti hlavních prediktorů zvýšené mortality a náhlé smrti, EKG nález, přítomnost plicní embolie, typ synkopy při propuštění a určitý stupeň pravděpodobnosti, s jakou se o daný typ skutečně jednalo (diagnóza jistá, možná, nejasná).
Výsledky: Dospěli jsem ke zjištění, že 25 % pacientů hospitalizovaných v loňském roce na interním oddělení naší nemocnice pro krátkodobou poruchu vědomí bylo nízkorizikových, u 1/ 10 z nich byla stanovena riziková – kardiální etiologie (1 plicní embolie, 2 arytmie, 1 těžká aortální stenóza), u ostatních se jednalo o vazovagální synkopu či ortostatickou hypotenzi. Ta byla také nejčastější příčinou synkopy vůbec (32 %), druhá kardiální příčina (24 %), neurokardiogenní typ, uváděný v literatuře na 1. místě, zaujímal s 9 % až 3. pozici. Jedna čtvrtina všech případů zůstala neobjasněna, v 7 % šlo o nesynkopální stav.
Závěr: Synkopa, patřící mezi nejběžnější příčiny hospitalizace, tak vyžaduje zkvalitnění celého procesu hodnocení, včetně snahy o co nejčasnější stanovení etiologie a riziková stratifikace, umožňující omezit příjem některých pacientů s nízkým rizikem a malou pravděpodobností kardiální příčiny krátkodobého bezvědomí.
NK/T-bunkový lymfóm „nazálny typ“ – vzácny atypický priebeh ochorenia
D. Ližičárová, E. Hirnerová, B. Krahulec, A. Dukát
II. interná klinika FNsP, pracovisko Staré Mesto, Bratislava, Slovenská republika
Úvod: Extranodálny NK/ T-bunkový lymfóm „nazálny typ“ sa vyskytuje najmä v americkej a ázijskej populácii, v európskej populácii je jeho zastúpenie pomerne raritné. K jeho hlavným prejavom patrí nazálna kongescia, bolesť hrdla, dysfágia a epistaxa.
Kazuistika: 84-ročný pacient, s anamnézou 4 mesiace pretrvávajúcej tuhej rezistencie na ľavom semenníku liečenej v predhospitalizačnom období ako chronická epididimitída bol prijatý na našu kliniku pre nález podkožných uzlov na predlaktiach a predkoleniach. Objektívne pri prijatí dominoval v klinickom obraze nález podkožných uzlov so zakrvácaním na predlaktiach a predkoleniach, na ľavom semenníku prítomná tuhá rezistencia veľkosti 4 cm. V pozadí prítomná celková slabosť, malátnosť, ponámahové dyspnoe a subfebrility. V laboratórnom obraze zaznamenaná trombocytopénia ťažkého stupňa, v predhospitalizačnom období liečená ako idiopatická trombocytopénia Prednisonom a hemostyptikami, anémia ťažkého stupňa a leukocytóza. V priebehu hospitalizácie u pacienta zaznamenaná nazálna kongesia a epistaxa, príznaky typické pre extranodálny NK/T-bunkový lymfóm „nazálny typ“, prítomnosť ktorého nám definitívne potvrdilo histologické vyšetrenie biopsie z podkožného uzla. Pacient bol preložený na onkologické oddelenie, kde o 2 dni exitoval.
Záver: Táto práca poukazuje na atypický priebeh ochorenia extranodálneho NK/T-bunkového lymfómu „nazálny typ“ v našich podmienkach. K jeho typickým prvotným príznakom patrí nazálna kongescia, bolesť hrdla a epistaxa, ktoré sa u nášho pacienta objavili až 3 dni pred úmrtím, teda v neskorom štádiu ochorenia. U pacienta tak klinicky dominovali skôr príznaky vyplývajúce z generalizácie nádorového ochorenia. Diagnostické rozuzlenie nám priniesla až histologizácia z podkožného uzla.
Sekundárna prevencia NKS – kazuistika
Z. Lovásová, A. Vachulová, M. Kováčová
II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Úvod: Náhla kardiálna smrť (NKS) je jednou z najčastejších príčin úmrtí v rozvinutých krajinách. Po odvrátenej NKS je veľmi vysoké percento rekurencií.
Kazuistika: 56-ročná žena s non-Hodkinovým lymfómom, t. č. v remisii, s kardiomyopatiou po kardiotoxickej chemoterapii, paroxyzmálnou fibriláciou predsiení (FP), poruchou systolickej funkcie srdca, EF ĽK 30 %, stavom po elektrickej verzii, bola hospitalizovaná pre FP s rýchlou odpoveďou komôr. Pri prijatí pacientka dušná, prítomné známky obojstrannej srdcovej dekompenzácie. Zahajujeme antiarytmickú a antikoagulačnú terapiu, forsírujeme diurézu. Dochádza k spomaleniu srdcovej frekvencie bez úspešnej verzie na sínusový rytmus. Na 7. deň hospitalizácie sa stav pacientky náhle zhoršil, objavujú sa intenzívne stenokardie, hypotenzia, na EKG LBBB, laboratórne vzostup enzýmov myokardiálneho poškodenia. Konzultované špecializované pracovisko doporučuje konzervatívny postup, neskôr elektívnu koronarografiu. Dvanásty deň na EKG sínusový rytmus, zlepšenie klinického stavu. Nasledujúci deň sa však vyvíja kardiogénny šok, EF 15 %, ťažká globálna hypokinéza, hypotenzia, tachykardia, hypotermia. Zahájená vazopresorická liečba, pacientka preložená na KJ. Stav komplikovaný vznikom prechodnej anúrie, po úprave terapie postupne stabilizácia stavu pacientky. Na 18. deň dochádza k náhlemu vzniku palpitácií, presynkopa. Na EKG monomorfná komorová tachykardia, ukončená až elektrickou kardioverziou. Realizovaná koronarografia s nálezom nevýznamných zmien na koronárnych artériách. Vzhľadom k recidívam komorovej tachykardie, indikovaná implantácia ICD.
Záver: Sekundárna prevencia NKS predstavuje prevenciu recidívy KF, KT a/ alebo zastavenia srdca u ľudí, ktorí už takúto príhodu prekonali a tiež u pacientov s hemodynamicky zle tolerovanou pretrvávajúcou KT pri štrukturálnom ochorení srdca. Základným cieľom liečby pomocou ICD je znížiť riziko úmrtia pacienta a predĺžiť život.
Diferenciálna diagnostika akútnej pankreatitídy u mladého pacienta
M. Makovník1, S. Hlinšťáková1, Ľ. Gašpar1, I. Očadlík1, M. Bendžala1, P. Sabaka1, A. Dukát1, P. Bluska2
1II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
2I. rádiologická klinika LF UK a FNsP Bratislava, Slovenská republikaÚvod: Akútna pankreatitída (AP) je akútna zápalová choroba pankreasu s variabilným priebehom vyvolaná autodigesciou podžalúdkovej žľazy. Akútnu pankreatitídu môžu vyvolávať rôzne činitele, buď jednotlivo, alebo v kombinácii. Najčastejšou príčinou je alkohol (alkoholová AP) a cholelitiáza (biliárna AP). Zriedkavejšie príčiny sú hyperkalcémia, hyperlipidémia, toxické poškodenie, infekčné agens a obštrukcia. Akútnu pankreatitídu môže spôsobiť aj duktálny adenokarcióm, ampulárne tumory a polypy.
Popis prípadu: 36-ročný doteraz zdravý pacient bol prijatý na našu kliniku pre bolesti brucha, nauzeu a febrility. V anamnéze neudáva diétnu chybu, alkohol neguje, nefajčí. V laboratórnom obraze prítomná elevácia zápalových ukazovateľov (CRP a leukocyty) elevácia sérovej amylázy, lipázy a negativita onkomarkerov (Ca 19-9, Ca 72-4). Zobrazovacími metódami (CT, EUS a MRCP) sa zobrazuje ložisko v hlave pankreasu. Realizovaná duodenopankreatektómia nachádza tumor v hlave pankreasu veľkosti 3,5 × 4 cm, histologicky verifikovaný ako duktálny adenokarcinóm.
Záver: Karcinóm pankreasu je druhým najčastejším tumorom gastrointestinálneho traktu, so stúpajúcim trendom incidencie v našich krajinách. Najčastejšie je diagnostikovaný medzi 60. a 80. rokom, zriedkavo sa popisuje výskyt pred 45. rokom života. Pomer muži : ženy je 2 : 1 a histologicky sa najčastejšie jedná o duktálny adenokarcinóm. Je charakterizovaný zlou prognózou, pretože v čase diagnózy je už 90 % prípadov neresekovateľných. Päťročné prežívanie je iba 5 %. Karcinóm pankreasu manifestujúci sa obrazom akútnej pankreatitídy je zriedkavý. Zriedkavý je aj výskyt karcinómu pankreasu v mladom veku. Napriek tomu musíme v diferenciálnej diagnostike AP aj u mladých anikterických pacientov myslieť na možnú malignitu.
Metabolický syndróm a zápalové ochorenia spojiva
V. Maňka1, A. Olajcová2, A. Michaligová1, G. Beláková2, I. Dedinská1, I. Bobčeková1, A. Klimentová1, P. Červeň1, P. Galajda1, M. Mokáň1
1I. interná klinika JLF UK a MFN Martin, Slovenská republika
2Interná klinika gastroenterologická JLF UK a MFN Martin, Slovenská republikaZápal je kľúčová zložka obezity a diabetu 2. typu, zatiaľ čo pacienti s chronickými zápalovými ochoreniami, ako reumatoidná artritída alebo systémový lupus erythematosus, majú zvýšené riziko kardiovaskulárnych ochorení. Pacienti s reumatoidnou artritídou majú takmer štvornásobne zvýšené riziko kardiovaskulárnych príhod a naviac toto zvýšené riziko je nezávislé od tradičných rizikových faktorov kardiovaskulárnych ochorení (KVO). Tie sú najčastejšou príčinou smrti, približne 40 % úmrtí pacientov s reumatoidnou artritídou pripadá na KVO. Možné navrhované patogenetické mechanizmy prisudzované k základnému ochoreniu alebo k jeho liečbe sú asociované s včasnou aterosklerózou. Aj keď presný mechanizmus opisujúci aterosklerózu pri reumatoidnej artritíde zostáva byť ešte definovaný, chronický zápal môže zhoršovať cievnu biológiu na protrombotický/ proaterogénny stav. Na humorálnej úrovni zohrávajú centrálnu úlohu prozápalové cytokíny prítomné pri subklinickej zápalovej aktivite v rámci metabolického syndrómu, ako aj pri akútnom a chronickom zápale zápalových ochorení spojiva. Z tohto pohľadu sú významné IL-1, IL-6, TNF-α, ako aj celá rada adiponektínov. V štúdiách s medikáciou TNF-α agonistov bola inicidenica metabolického syndrómu v medikovanej skupine oproti kontrolnej skupine signifikantne nižšia. Takisto intenzívnejšia liečba, a teda nižšia aktivita ochorenia (DAS) predikovala nižšiu incidenciu metabolického syndrómu. V tejto práci prinášame prehľad súčasných znalostí o vzťahu zápalových reumatických ochorení k inzulínovej rezistencii a fenotypovým prejavom metabolického syndrómu a zároveň prezentujeme doterajšie klinické štúdie sledujúce ovplyvnenie inzulínovej senzitivity protizápalovou liečbou.
Porovnanie výsledkov neuropsychologických testov s nálezmi pri 99mTc - HMPAO SPECT mozgu u pacientov s diabetes mellitus 1. a 2. typu
M. Migra1, A. Kutlák1, A. Lacko2, P. Galajda1, M. Mokáň1
1I. interná klinika JLF UK a MFN Martin, Slovenská republika
2Interná klinika ÚVN Ružomberok, Slovenská republikaPozadie: Diabetes mellitus je chronické metabolické ochorenie charakteristické rozvojom mikrovaskulárnych a makrovaskulárnych komplikácií. Prítomnosť kognitívnej deteriorácie je u diabetických jedincov zjavná, napriek tomu neuroanatomický substrát ostáva nejasný.
Cieľ štúdie: Zhodnotiť a lokalizovať pokojové zmeny mikrocirkulácie mozgu a porovnať ich s poškodenými kognitívnymi doménami.
Metóda a materiál: Vyšetrili sme 47 pacientov, 20 jedincov s DM1 (13 mužov, 7 žien), priemerný vek 37 ± 12,7 rokov, 27 jedincov s DM2 (14 žien, 13 mužov), priemerný vek 60 ± 9,2 rokov. Kontrolnú vzorku tvorilo 40 osôb bez anamnézy diabetes mellitus párovaných podľa veku. Všetci zaradení jedinci podpísali pred zaradením do štúdie informovaný súhlas. Vyšetrenie neuropsychologickými testami pozostávalo z 9 testov pokrývajúcich 5 kognitívnych domén. Jedinci následne podstúpili 99mTc - HMPAO SPECT mozgu. Zaznamenávali sme vaskulárne a metabolické parametre. Zozbierané údaje boli ďalej spracovávané neparametrickými štatistickými metódami.
Výsledky: U pacientov s DM1 sme zistili vzhľadom na kontrolnú skupinu poškodenie verbálnej pamäte, mentálnej flexibility, mentálneho zaznamenávania, pozornosti a rýchlosti spracovania informácií (p = 0,01) bez signifikantnej asociácie s pohlavím, vekom, parametrami metabolickej kompenzácie a dĺžkou trvania ochorenia (p > 0,05). V skupine s DM2 sme odhalili deterioráciu krátkodobej pamäte, mentálnej flexibility, rýchlosti spracovania informácií (p = 0,01), ktorá korešpondovala s dĺžkou trvania diabetes mellitus viac ako 10 rokov (p = 0,01). SPECT vyšetrením mozgu sme dokázali hypoperfúziu na úrovni mikrocirkulácie u 65 % pacientov s DM1 (talamus a bazálne gangliá 30 %, temporálny lalok 20 %, parietálny lalok 40 %, cerebelum 25 %, okcipitálny lalok 10 %, frontálny lalok 10 %). V skupine s DM2 bola hypoperfúzia prítomná u 81 % pacientov (parietálny lalok 64 %, temporálny lalok 36 %, okcipitálny lalok 27 %, cerebelum 18 %, talamus a bazálne gangliá 9 %). Vo frontálnom laloku sme zaznamenali hypo aj hyperperfúziu u 32 % asociovanú s vekom a dĺžkou trvania diabetes mellitus. Porovnaním neuropsychologických testov a nálezov pri SPECT vyšetrení mozgu sme u jedincov s diabetes mellitus 1. aj 2. typu zistili anatomicky správnu koreláciu v teste verbálnej pamäte, digit span teste odzadu a Stroopovom teste C. Hypoperfúzia mozgu bola asociovaná s výskytom retinopatie.
Záver: Potvrdili sme kognitívne zmeny u diabetických jedincov, ktoré korelovali s mikrocirkulačnými zmenami len pri niektorých kognitívnych doménach. Pri vzniku a rozvoji kognitívneho deficitu u diabetických jedincov predpokladáme komplexný patomechanizmus zahŕňajúci zmeny perfúzie, neurotransmiterov a neurálneho metabolizmu.
Prínos farmakogenetického vyšetrenia pri antikoagulačnej liečbe warfarínom
E. Milatová, M. Fuchsbergerová
I. interná klinika SZU a FNsP Bratislava, Slovenská republika
K najčastejším dôvodom antikoagulačnej liečby patria fibrilácia predsiení (paroxyzmálna, trvalá), venózny tromboembolizmus a pľúcna embólia, často v spojitosti s rôznymi rizikovými faktormi, ako sú trombofilné stavy (napr. antifosfolipidový syndróm), zhubné nádory, užívanie hormonálnej antikoncepcie a i. Pri nastavovaní na antikoagulačnú liečbu warfarínom zohrávajú dôležitú úlohu vek, váha, výška, pohlavie, fajčenie, užívanie iných liekov (typu statínov, antimykotík, amiodarónu), pečeňové ochorenia, indikácia k antikoagulačnej liečbe, rasa, aktuálny obsah vitamínu K v strave, compliance a v neposlednom rade farmakogenetika. Práve DNA analýzou zisťujeme prítomnosť mutácie dvoch najdôležitejších génov kodújucich enzýmy ovplyvňujúce metabolizmus warfarínu – gén pre cytochróm P450 2C9 a gén pre vitamín K epoxid reduktázu komplex. Spomínané mutácie génov sú príčinou až 40–50 % interindividuálnej variability v odpovedi na dávku warfarínu. Zvyšných 50 % variability odpovede tvoria exogénne faktory. Práve zohľadnením všetkých spomínaných faktorov (exogénnych ako aj endogénnych) dokážeme vypočítať cieľovú dávku warfarínu a predísť závažným nežiadúcim účinkom vyplývajúcim z pre - alebo poddávkovania warfarínom pri presiahnutí cieľového INR, alebo INR nižšieho ako 2. Uvedené je dôležité s ohľadom na úzky terapeutický index liečiva a s ním súvisiacim potenciálne vysokým rizikom vzniku nežiadúcich účinkov v zmysle trombózy alebo krvácania ako potenciálne život ohrozujúcich stavov. Kazuistikou pacienta chceme poukázať na modifikáciu dávky so zohľadnením všetkých spomínaných faktorov a tým skoršiemu dosiahnutiu cieľového INR, ako aj zníženia rizika vzniku nežiadúcich účinkov pri antikoagulačnej liečbe.
Posouzení sérových hladin vybraných biologických parametrů u monoklonální gamapatie nejistého významu a v průběhu mnohočetného myelomu
J. Minařík1, V. Ščudla1, P. Petrová2, T. Pika1, J. Orság1, J. Bačovský1, K. Langová3
1Lékařská fakulta UP Olomouc
2Oddělení klinické biochemie FN Olomouc
3Ústav lékařské biofyziky LF UP OlomoucÚvod: Hodnocení prognostických faktorů u mnohočetného myelomu (MM) hraje zásadní roli při stratifikaci nemocných do rizikových skupin a pro volbu individuálně zaměřeného léčebného přístupu. Jistou korelaci s prognózou vykazuje řada sérových působků. V rámci předloženého hodnocení bylo posuzováno 6 vybraných biologických parametrů jednak v rámci srovnání monoklonální gamapatie nejistého významu (MGNV) a symptomatického MM, a v různých fázích průběhu MM.
Metodika a pacienti: Ve 232členném souboru bylo celkem 58 jedinců s MGNV a 174 nemocných se symptomatickým MM. Celkem 55 pacientů s MM bylo hodnoceno při diagnóze, před zahájením chemoterapie, 60 ve stabilní fázi onemocnění (remise po předchozí chemoterapii) a 59 nemocných v aktivní fázi – při progresi či relapsu onemocnění. Posuzovány byly následující parametry: ICTP (pomocí enzymoimunoeseje), sérová thymidinkináza (pomocí radioenzymatické metody), MIP 1a, osteopontin, HGF a syndecan 1/ CD138 (pomocí techniky kvantitativní sendvičové enzymatické imunoeseje).
Výsledky: Při porovnání MGNV a MM byly nalezeny statisticky významné rozdíly: thymidinkináza (p = 0,0002), ICTP (p = 0,001), MIP 1a (p = 0,002), osteopontin (p < 0,0001), HGF (p < 0,0001), syndecan 1 (p < 0,0001). Rozdíly v mediánech uvedených parametrů naznačují vyšší hladiny všech zkoumaných ukazatelů v aktivním onemocnění ve srovnání s MM v remisi.
Závěr: Posuzování vybraných parametrů prokázalo významné rozdíly v hladinách všech hodnocených ukazatelů u MGNV a MM, naměřené hodnoty se však do značné míry překrývaly, což snižuje jejich potenciál k spolehlivému odlišení těchto dvou jednotek. Určitý praktický přínos lze očekávat při posuzování dynamiky těchto ukazatelů v průběhu onemocnění, kde mohou napovídat o aktivitě a chování nádorové populace.
Podpořeno grantem MZ CR NR 9489 - 3 a VVZ MSM 6198959205.
Ukončení efektivní biologické terapie u pacientů s IBD
M. Mišejková, V. Zbořil, H. Dujsíková, H. Trumpešová, L. Propoková
Interní hepatogastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice
V české a světové literatuře existují pouze obecné guidelines pro zahájení a sledování biologické terapie u pacientů s idiopatickými střevními záněty. Doporučené postupy k jejímu ukončení v případě efektivity neexistují vůbec. Proto se autoři ve své práci rozhodli věnovat právě problému ukončení efektivní biologické terapie (infliximab nebo adalimumab) u pacientů s IBD, pokusili se navrhnout indikace a zhodnotili rizika s tím spojená. Vychází přitom z vlastních výsledků souboru 50 pacientů s IBD, u nichž byla ukončena efektivní biologická terapie a dále hodnotili vývoj jejich onemocnění morfologicky a klinicky. První skupinou pacientů byli pacienti s IBD úspěšně převedeni na imunosupresivní terapii po iniciaci biologické terapie a tvoří 20 % z našeho souboru. U 14 % pacientů se převedení na imunosupresiva nezdařilo a bylo nutné navrátit je zpět na biologickou terapii, ve které pak pokračovali cyklicky. Zbytek pacientů jsme z různých důvodů na imunosupresiva nepřeváděli a po jednoroční plně efektivní biologické terapii jsme provedli pokus o její ukončení formou přerušení terapie na 3–4 měsíce s komplexní morfologickou a klinickou kontrolou. U 19 z těchto pacientů došlo ke zhoršení jednoho nebo více sledovaných parametrů a byl u nich indikován návrat zpět na cyklickou biologickou terapii bez její časové limitace.
Hyperkalcemie u pacienta s nově diagnostikovaným myeloproliferativním onemocněním
D. Mokrá, J. Bucková, J. Chlumský, M. Kvapil
Interní klinika 2. LF UK FN Motol, Praha
Úvod: Kazuistika poukazuje na nutnost pečlivého dovyšetření hyperkalcemie u pacientů s diagnózou myeloproliferativního onemocnění.
Kazuistika: 81letý pacient byl hospitalizovaný pro náhodný nález polycytemie s dominující trombocytemií až 3 373 × 109/l v rámci interního předoperačního vyšetření před operací katarakty. Pacient byl klinicky asymptomatický, pouze s naznačenou pletorou v obličeji a na hrudi, byl neklidný až zmatený. Rodina zmiňovala recentní změnu pacientova chování. V počátku byla provedena opakovaná depleční trombocytaferéza a s odstupem, po ověření diagnózy sternální punkcí, nasazena terapie anagrelidem a hydroxyureou. V laboratorním vyšetření krve byla zjištěna hyperkalemie potencovaná hyperkalemizující medikací a současně hyperkalcemie – celkové kalcium 3,31 mmol/ l, ionizované kalcium 1,75 mmol/l. Alkalická fosfatáza v normálním rozmezí. Byla dovyšetřena hladina parathormonu, která byla zvýšená – 27,76 pmol/l. Pacient byl vyšetřen sonograficky bez nálezu patologie příštítných tělísek. Byl proveden širší onkoscreening včetně CT hrudníku, břicha a malé pánve, elektroforézy bílkovin, hladiny onkomarkerů. Vše s negativním výsledkem. Pro terapii hyperkalcemie jsme zvolili terapii bisfosfonáty s přechodným poklesem hodnot sérového kalcia. Při kontrolních náběrech po týdnu hladina sérového kalcia opět vzrostla. Bylo provedeno scintigrafické vyšetření s nálezem zvětšeného příštítného tělíska za dolním pólem levého laloku štítné žlázy v hloubce paratracheálně. Pacient byl indikován k operačnímu výkonu, při kterém byla odstraněna hyperfunkční tkáň. Následoval pokles kalcemie a úprava celkového stavu. Pacient byl po několika dnech rekonvalescence propuštěn do domácího ošetření a předán do péče ambulantního hematologa. V současné době užívá anagrelid a hydroxyureu v běžných dávkách, hodnoty trombocytů se drží na hodnotách kolem 1 000 × 109/l.
Závěr: U pacientů s myeloproliferativní chorobou vysvětlujeme hyperkalcemii osteolýzou při základním onemocnění. Jak ukazuje naše kazuistika hyperkalcemie může být vzácně způsobena dalším paralelním onemocněním, a proto je třeba ji řádně dovyšetřit.
Variabilita genu pro apolipoprotein E ovlivňuje účinnost terapie statiny
E. Motyková1, J. Hubáček2, A. Adámková2, R. Češka1, M. Vrablík1
1III. interní klinika 1. LF UK a VFN Praha
2Institut klinické a experimentální medicíny PrahaVýchodisko: Statiny jsou základem terapie pacientů s vyšším rizikem výskytu kardiovaskulárních chorob. Mezi léčenými jedinci byla zaznamenána značná rozdílnost v účinnosti léčby, pravděpodobně geneticky podložená. Jedním z kandidátních genů podmiňujících tuto variabilitu je gen pro apolipoprotein E. Proto jsme sledovali vliv polymorfizmu apolipoproteinu E na účinnost hypolipidemické léčby statiny u skupiny nemocných s primární dyslipidemií.
Metody: Varianty genů pro apolipoprotein E byly stanoveny u 188 (55 mužů, 133 žen, průměrný věk 61,5 let) pacientů s dyslipidemií léčených statiny (40,5 % simvastatin, 48,3 % atorvastatin, 11,2 % lovastatin). Izoformy genu pro apolipoprotein E – E2, E3, E4 – byly analyzovány technikou PCR a restrikční analýzou s využitím štěpení PCR produktu endonukleázou CfoI. Sledovali jsme hladiny lipidů před léčbou a po šesti měsících léčby. Pro statistickou analýzu byla použita ANOVA.
Výsledky: Nositelé alespoň jedné apoE4 alely (N = 52) odpovídali na statinovou terapii významně hůře než homozygoti apoE3/ 3 (N = 126). Významný byl rozdíl v hodnotách celkového cholesterolu před a po léčbě mezi nositeli alely apoE4 a kontrolami s genotypem apoE3/ 3 [celkový cholesterol (mmol/l) – 7,42 ± 1,12 → 5,53 ± 1,05 vs 8,01 ± 1,34 → 5,74 ± 1,10; P = 0,034]. Obdobný vliv přítomnosti apoE4 na účinnost léčby statiny na hladiny LDL-cholesterolu po terapii nebyl statisticky významný [LDL-cholesterol (mmol/l) – 5,41 ± 1,13 → 3,47 ± 1,1 vs 5,01 ± 1,04 → 3,30 ± 0,94; P = n.s.].
Závěr: Tato studie demonstruje, že varianta E4 genu pro apolipoprotein E hraje významnou roli v genetické determinaci účinnosti terapie statiny.
Diagnostika primárneho aldosteronizmu
M. Nagyová, T. Petrovič, J. Payer
V. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Primárny aldosteronizmus, starším označením ako Connov syndróm, predstavuje najčastejšiu formu sekundárnej artériovej hypertenzie. Je definovaný ako nadmerná a relatívne autonómna sekrécia aldosterónu s následným zvýšením jeho plazmatickej koncentrácie. Tá vedie k supresii plazmatickej renínovej aktivity a svojimi účinkami na mineralokortikoidové receptory v tubulárnom systéme obličky spôsobuje retenciu sodíka, zvýšenie tubulárnej exkrécie draslíka, čo môže spôsobiť hypokaliémiu, hypernatriémiu a metabolickú alkalózu. Zvýšenie cirkulujúceho objemu spolu s ostatnými účinkami aldosterónu vedie k vzniku a udržaniu artériovej hypertenzie. Základným skríningovým testom je stanovenie podielu koncentrácie aldosterónu v sére a plazmatickej renínovej aktivity tzv. aldosterón renínový pomer. U pacientov s pozitívnym výsledkom sa pristúpi ku tzv. konfirmačným testom. Pri náleze zodpovedajúcemu primárnemu aldosteronizmu nasleduje diagnostika aldosterónovej nadprodukcie pomocou zobrazovacích metód (počítačová tomografia, magnetická rezonancia). Ak sa týmito metodikami príčina nezistí, využíva sa katetrizácia nadobličkových žíl, s odberom a stanovením plazmatickej koncentrácie aldosterónu. Cieľovou skupinou na diferenciálnu diagnostiku primárneho aldosteronizmu sú pacienti s rezistentnou artériovou hypertenziou, so závažnou diastolickou hypertenziou, hypertonici so spontánnou alebo diuretikami indikovanou hypokaliémiou, hypertonici s adrenálnym incidentalómom a pacienti s výskytom artériovej hypertenzie pred 40. rokom života. Pacienti s výskytom primárneho aldosteronizmu pred 20. rokom života, alebo pozitívnou rodinnou anamnézou, prípadne s výskytom cievnej mozgovej príhody pred 40. rokom života sú indikovaný na genetický skríning glukokortikoidmi inhibovateľného hyperaldosteronizmu. Liečba závisí od etiológie ochorenia.
Extraintestinálna symptomatológia celiakie
S. Novysedláková, M. Migra, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Pozadie problému: Celiakia je celosvetovo sa vyskytujúce chronické ochorenie vyvolané neznášanlivosťou lepku (gluténu) obsiahnutého v obilninách s tvorbou protilátok proti gliadínu s následnými typickými zápalovými zmenami sliznice tenkého čreva.
Kazuistika: 23-ročná pacientka bola vyšetrená dermatológom a imunológom pre aftóznu stomatitídu a recidivujúci herpes simplex v orofaciálnej oblasti bez potvrdenia imunodeficitu alebo potravinovej alergie. K symptómom sa pridružila dysmenorea, abdomenalgie a váhový úbytok. Gastroskopické vyšetrenie potvrdilo len nález erozívnej antrumgastritídy. V laboratórnom obraze bola prítomná makrocytová anémia a leukopénia s neutropéniou. Po liečbe antivirotikami, substitúcii vitamínom B12 a antiulceróznej liečbe došlo k ústupu symptomatológie a úprave laboratórnych parametrov s pretrvávaním anémie ľahkého stupňa. S odstupom štyroch rokov došlo u pacientky k rozvoju typických prejavov malabsorbčného syndrómu. Bolo vyslovené podozrenie na celiakiu, ktorá sa potvrdila sérologickým vyšetrením autoprotilátok, biopsiou tenkého čreva a vymiznutím príznakov po nasadení bezlepkovej diéty.
Záver: Klinická prezentácia celiakie je veľmi pestrá, charakteristická interindividuálnou variabilitou symptómov. Extraintestinálne príznaky, ktorých etiológia zostáva nejasná po vylúčení ostatných príčin, sú mnohokrát jedinou manifestáciou ochorenia.
Hypoalbuminemický edém – manifestácia celiakie u staršej pacientky
I. Očadlík, S. Hlinšťáková, M. Makovník, M. Kučera, M. Bendžala, A. Dukát
II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Celiakia je geneticky podmienené chronické autoimunitné ochorenie, u ktorého na rozdiel od mnohých iných autoimunitných ochorení poznáme spúšťač (gliadín), tesnú genetickú väzbu (s HLA-DQ2 alebo HLA-DQ8) a vysoko špecifickú humorálnu autoimunitnú odpoveď (autoprotilátky namierené proti tkanivovej transglutamináze). V minulosti sa o celiakii uvažovalo ako chorobe manifestujúcej sa predovšetkým v detstve. Posledné štúdie však ukázali, že 19–34 % novodiagnostikovaných prípadov je u ľudí starších 60 rokov, zatiaľ čo v roku 1960 to boli iba 4 %. Diagnóza v detskom veku obyčajne nečiní ťažkosti, najmä pri typických a známych príznakoch, ku ktorým patria protrahované hnačky s príznakmi malabsorpcie a nápadne veľké bruško u dieťaťa okolo 1 roku veku. Klasický malabsorpčný syndróm je v staršej populácii menej častý. Hnačka a chudnutie v popredí príznakov sú čoraz menej častejšie a mnohí pacienti sú dokonca obézni. Celiakia môže dlhú dobu prebiehať pod obrazom nevýrazných príznakov a po prvýkrát sa manifestovať až závažnými komplikáciami. V dospelej populácii sa častejšie stretávame s atypickými (mimočrevnými) príznakmi. Jedným z najčastejších je anémia, osteopénia, periférna neuropatia, edémy či prejavy krvácania z nedostatku vitamínu K. V kazuistike popisujeme vzácnu komplikáciu celiakie u 78 ročnej pacientky, ktorá bola prijatá na našu kliniku pre závažný edémový stav.
Diferenciálna diagnostika bolestí na hrudi
J. Ondrušková, E. Sovová, M. Kaletová, Y. Hrčková, M. Táborský
I. interní klinika – klinika kardiologie LF UP a FN Olomouc
Bolesť na hrudi je nepríjemný subjektívny pocit, ktorý v priebehu života udáva asi 39 % obyvateľstva. Ročne prichádza do zdravotníckych zariadení viac ako 2 % pacientov s akútnymi bolesťami na hrudi. Etiológia bolesti na hrudi je rôzna – kardiálna, vaskulárna, pľúcna, gastrointestinálna, muskuloskeletálna, psychogénna. V rámci diferenciálnej diagnostiky je nutné vylúčiť život ohrozujúce stavy ako akútne koronárne syndrómy, embolizácia pľúcnice či akútne aortálne syndrómy. Diagnóza je často problematickým, časovo i finančne náročným procesom. Približne v 33 % sa jedná o nekardiálnu bolesť na hrudi. Asi 20–39 % selektívnych koronárnych angiografií vykonaných pre bolesť na hrudi dáva negatívny alebo nesignifikantný výsledok. Autori popisujú kazuistiky 3 prípadov bolestí na hrudi. Dva z nich sú muskuloskeletálnej etiológie. Tretia je kazuistika mladého pacienta s typickou anamnézou pokojových bolestí na hrudi, prekonaným non-Q infarktom myokardu a negatívnou koronarografiou, ktorému bola diagnostikovaná spastická angina pectoris pomocou hypereventilačnej echokardiografie. Príznak bolesti na hrudi si vyžaduje svedomitý prístup lekára. Aj tu sa potvrdzuje, že anamnestické údaje sú často pre ďalší osud pacienta cennejšie než výsledky pomocných vyšetrení.
Pankolitida u pacientky s idiopatickým hypereozinofilním syndromem
E. Ošlejšková1, S. Štěpánková1, Y. Brychtová2
1 Interní hepatogastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice
2 Interní hematoonkologická klinika LF MU a FN Brno, pracoviště BohuniceÚvod: Eozinofilie se sekundárně vyskytuje u alergických a parazitárních onemocnění, zánětlivých stavů nebo při některých onkologických onemocněních. Mezi primární eozinofilie patří chronická eozinofilní leukemie a idiopatický hypereozinofilní syndrom. Infiltrací eozinofily mohou být druhotně poškozeny i orgány.
Popis případu: 42letá pacientka byla přijata na naši kliniku k došetření 5 týdnů trvajících průjmů. Zhruba od září roku 2009 pozorovala pacientka zvýšenou únavnost, bolesti zad, palpitace, parestezie končetin, výrazné bolesti žeber a kloubů. V prosinci roku 2009 se objevil intenzivní průjem, pro který se rozhodla vyhledat lékaře. V laboratoři byla lehká leukocytóza s výraznou eozinofilií. Dle UZ střev i kolonoskopicky byla popisována pankolitida, histologicky infiltrace střeva eozinofily. Infekční příčina průjmu byla vyloučena, nepotvrdilo se ani systémové či onkologické onemocnění. Echokardiografie prokázala diastolickou dysfunkci levé komory, poškození periferních nervů vedlo k neuropatické bolesti žeber a zad. K došetření hypereozinofilie byla provedena sternální punkce, která byla bez nálezu blastů či klonálního postižení. Diagnóza byla uzavřena jako idiopatický hypereozinofilní syndrom s multiorgánovým postižením. Pacientce byly nasazeny glukokortikoidy s velmi dobrým efektem, počet eozinofilů během léčby poklesl téměř na normální hodnotu.
Závěr: Idiopatický hypereozinofilní syndrom je charakterizován déle než 6 měsíců trvajícím počtem eozinofilů v periferní krvi nad 1,5 × 109/l a přítomností orgánového poškození. Diagnóza je stanovena per exclusionem. K lékaři tyto pacienty většinou přivede až druhotné postižení některého orgánu eozinofily.
Kardiální selhání a expanzivní plicní proces jako důsledek kardiochirurgického výkonu
K. Papugová, K. Zeman, V. Hořava jr., I. Kulík
Interní oddělení, Oddělení patologie, Radiodiagnostické oddělení Nemocnice Frýdek-Místek, p. o.
Úvod: Diferenciální diagnostika dušnosti je denní praxí lékařů nejen interního oddělení. Nejčastější příčina je kardiální, plicní nebo se mohou kombinovat. V některých případech může být pátrání po etiologii obtížné, jak budeme prezentovat v následující kazuistice.
Kazuistika: Polymorbidní 76letá žena po valvuloplastice mitrální chlopně v roce 1970 a následně její náhradě mechanickou protézou v roce 1990 byla opakovaně došetřována na TRN klinice pro nejasný expanzivní proces levé plíce s granulacemi. Poprvé v roce 2008, kdy byl konzultován i hrudní chirurg. Byla navržená dekortikace levé plíce, která nakonec kontraindikována vzhledem ke kardiální limitaci a negativnímu postoji pacientky. Od června roku 2009 pak opakovaně hospitalizována pro progredující dušnost s hemoptýzou, naposledy v říjnu roku 2009 na interní JIP pod obrazem plicního edému při známkách významné plicní hypertenze. Průběh komplikován rozvojem pravostranné bronchopneumonie, na kterou nakonec pacientka zmírá. Vzhledem k nejasnému nálezu na plicích byla provedena sekce, jejíž závěr byl překvapující. V horní polovině levé pleurální dutiny byla nalezena zapomenutá operační rouška, která vedla ke vzniku chronické obliterující fibrózní pleuritidy s kompresí plíce a deviací srdce s následným cor pulmonale se známkami chronického selhávání.
Závěr: K opomenutí cizího tělesa v operačním poli dochází zcela výjimečně. V literatuře jsou popsána pouze ojedinělá kazuistická sdělení. Objasnění většinou přinese až sekce, jejíž výsledek může být velkým překvapením. Dle našeho mínění je prezentace takových nálezů důležitou zpětnou vazbou proto, aby k podobným případům docházelo co možná nejméně.
Vztahy mezi diabetickou metabolickou poruchou, diastolickou funkcí levé komory srdeční a glomerulární filtrací u asymptomatických diabetiků 2. typu
M. Pecková1, M. Horáčková1, O. Schück1, V. Zamrazil2, J. Charvát1
1Interní klinika 2. LF UK a FN Motol, Praha
2Endokrinologický ústav PrahaÚvod: U pacientů s pokročilým selháním ledvin je popisován vztah mezi glomerulární filtrací (GF) a diastolickou funkcí levé komory srdeční (DF LKS), který je těsnější u diabetiků. Optimální hodnocení DF LKS poskytuje tkáňová dopplerovská echokardiografie měřením E’(je ve vztahu k poruše relaxace LKS; ≥ 7,5 cm/ s ve věku nad 60 let) a E/ E’(koreluje s invazivně změřeným enddiastolickým tlakem v LKS).
Cíl: Našim cílem bylo zjistit, zda DF LKS je asociována s diabetickou metabolickou poruchou a s renální funkcí u asymptomatických diabetiků s mírnou poruchou GF.
Metodika: Bylo zařazeno 82 diabetiků 2. typu (61 ± 6 let, 34 % žen) s krevním tlakem do 130/85 mm Hg (s nebo bez farmakologické intervence), ejekční frakcí levé komory > 55 %, s negativním zátěžovým SPECT myokardu, bez zjevné diabetické glomerulopatie, s průměrnou hodnotou kreatininu 89,5 ± 19,2 μmol/l. Byly vyšetřeny HbA1c, doba trvání DM, E’(cm/s), E/ E’ a eGF (ml/s/1,73 m2) podle rovnice MDRD. Vzájemné vztahy byly hodnoceny metodou lineární regresní analýzy a vícerozměrnou regresí na hladině významnosti p < 0,05.
Výsledky: E’ bylo jako jediný parametr DF LKS asociován s trváním DM a HbA1c (r = – 0,260, p = 0,0179, resp. r = – 0,261, p = 0,0184).Ve vztahu E’a eGF nebyla zjištěna významná korelace. Ve skupině s poruchou relaxace LKS (E’ < 7,5 cm/s) byla zjištěna korelace E/ E’a eGF (r = – 0,348, p = 0,026). Ve skupině bez poruchy relaxace (E’ ≥ 7,5 cm/s) tato korelace nebyla zjištěna.
Závěr: Vztah mezi GF a E/ E’ (nepřímým ukazatelem enddiastolického tlaku) zjišťujeme pouze za předpokladu současně přítomné poruchy relaxace LKS, která je významně asociována s trváním a kompenzací diabetické poruchy.
Podpořeno grantem IGA MZ ČR NR/ 9520-3.
Vplyv fajčenia na zápalové parametre u pacientov s kardiovaskulárnym rizikom
P. Penz1, M. Bucová2, J. Lietava3, R. Brnka1, P. Blažíček4
1I. interná klinika LF UK Bratislava, Slovenská republika
2Ústav imunológie LF UK Bratislava, Slovenská republika
3II. interná klinika LF UK Bratislava, Slovenská republika
4Odelenie klinickej biochémie Nemocnice Ministerstva obrany Bratislava, Slovenská republikaÚvod: Fajčenie tabaku predstavuje najčastejšie sa vyskytujúcu závislosť u človeka a tým zotrváva na druhom mieste v rebríčku príčin smrti. Poškodenie pľúc je spôsobené priamym chemickým pôsobením cigaretového dymu, zatiaľ čo za extrapulmonálne účinky fajčenia zodpovedajú zaťiaľ nie presne popísané zmeny v antiotixdačných, koagulačných a zápalových mechanizmoch.
Metódy: U pacientov sledovaných v rámci Homocysteine Slovakia sme vyšetrili nasledovné zápalové markery: vysokocitlivý C reaktívny protein (hsCRP), transformačný rastový faktor β1 (TGF β1), interleukín 6 (IL 6), monocyty chemotaktický proteín 1 (MCP-1), mannan viažúci proteín (MBL) a leukocyty. Dotazníkovou metódou sa zistili návyky pacientov ohľadom fajčenia.
Výsledky: Porovnanie koncentrácií zápalových parametrov sa nachádzajú v tab. 1
Tab. 1. 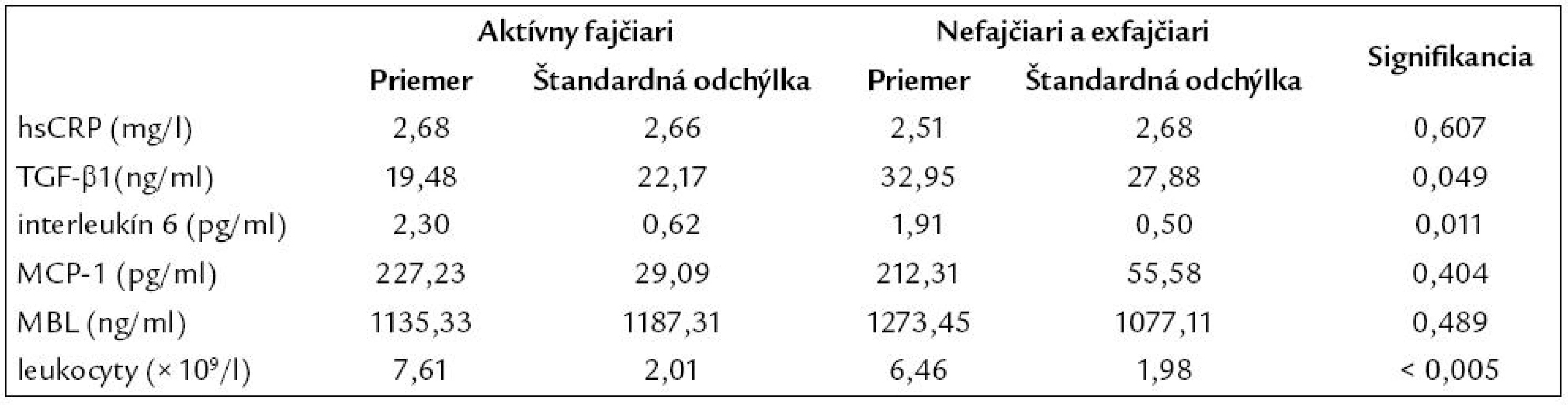
V analýze sa použili údaje od pacientov neliečených statínmi a anopyrínom Priemerný počet vyfajčených cigariet významne koreloval s klesajúcou hodnotou TGF β1 (r = – 0,459, p = 0,001). Signifikantná korelácia sa pozorovala tiež medzi priemerným množstvom vyfajčených cigariet a MCP-1 (r = 0,283; P = 0,022). Medzi počtom vyfajčených cigariet a ostatnými vyšetrovanými parametrami zápalu sa nepozoroval štatisticky významný vzťah (IL-6 r = – 0,114; p = 0,368; MBL r = – 0,006; p = 0,960; CRP r = 0,064; p = 0,307). Počet rokov, počas ktorých skupina fajčiarov aktívne fajčí, nemal štatisticky významný vzťah ku žiadnemu zo sledovaných zápalových parametrov. Jednotlivé ukazovatele dosiahli nasledovné hodnoty. Interleukín 6 r = 0,086; p = 0,658; MBL r = – 0,135; p = 0,582; CRP r = 0,180; p = 0,101; MCP 1 r = –0,251; p = 0,286; TGF – β1 r = –0,142; p = 0,678.
Záver: Napriek mnohým pozorovaným asociáciam medzi fajčením a kardiovaskulárnymi ochoreniami sa kauzálny mechanizmus nepodarilo jednoznačne objasniť. Hoci vplyv fajčenia na koncentrácie zápalových markerov môže pretrvávať aj dlhšiu dobu po ukončení fajčenia, väčšina negatívnych vplyvov fajčenia na kardiovaskulárny systém je reverzibilná a zanechanie fajčenia predĺži očakávanú dobu prežitia.
Pacienti v ústavnej pohotovostnej službe na internej klinike
M. Pernický, J. Murín
I. interná klinika LF UK a FNsP Bratislava-Staré Mesto, Slovenská republika
V poslednej dekáde sa zmenil manažment pacientov s chronickými (internými) chorobami. Redukovali sa postele a skrátila sa priemerná hospitalizácia týchto pacientov. Ponúkame analýzu prijímaných pacientov v pohotovostnej službe I. internej kliniky FNsP Bratislava (obdobie 1. 10. 2008–31. 12. 2008, časové obdobie: 15.30–7.00 hod, sobota, nedeľa, sviatky): spomedzi 1 051 vyšetrených bolo 302 (28,7 %) prijatých. Medzi kardiovaskulárnymi príčinami prijatia dominuje dekompenzácia chronického srdcového zlyhávania pred akútnymi koronárnymi syndrómami. Medzi nekardiovaskulárnymi príčinami prijatia sú to infekcie pred komplikáciami diabetu. Títo pacienti sú polymorbídni a starí, ich komorbidity prispievajú k vysokej morbidite, mortalite a k rehospitalizáciám. Zmena manažmentu (predĺženie doby hospitalizácie, lepšia stabilizácia stavu pacientov, dôraz na úpravu komorbidít) by zlepšil kvalitu (asi i kvantitu) života pacientov a znížil by sa výskyt rehospitalizácií.
Význam NT-proBNP u pacientov s fibriláciou predsiení
V. Pokorná1, O. Jurkovičová1, J. Kalužay1, A. Stecová2, P. Ponťuch1
1IV. interná klinika LF UK a FNsP, Nemocnica sv. Cyrila a Metoda, Bratislava, Slovenská republika
2Medirex, a. s., Bratislava, Slovenská republikaÚvod: NT-proBNP, v klinickej praxi osvedčený diagnostický a prognostický marker, je signifikantne zvýšený u jedincov s fibriláciou predsiení (FP), a to aj v neprítomnosti srdcového zlyhávania (SZ), či závažnejšej choroby srdca.
Ciele práce: Cieľom práce bolo stanoviť diskriminačnú hladinu NT-proBNP pre diagnostiku SZ u pacientov s FP.
Metódy: Porovnávali sme skupinu 44 pacientov (25 mužov, 19 žien) s FP a manifestným SZ oproti skupine 29 pacientov (16 mužov, 13 žien) s FP bez manifestného SZ. U pacientov sme sledovali príčinu SZ a jeho klinickú závažnosť, pridružené ochorenia, echokardiografické a vybrané laboratórne parametre, index telesnej hmotnosti BMI, ako aj liečbu pri prepustení. Diskriminačnú hodnotu NT-proBNP pre SZ a závažné štrukturálne postihnutie srdca sme stanovili ROC analýzou.
Výsledky: Pacienti s FP a manifestným SZ [vek 76 (62–82) rokov; medián (interkvartilové rozpätie IQR)] mali vyšší vek ako pacienti s FP bez manifestného SZ [vek 59 (50–67) rokov] (p < 0,001). Medián NT-proBNP v skupine pacientov s FP a manifestným SZ dosahoval 3 218 ng/l (IQR 1 758–7 480 ng/l), medián NT-proBNP v skupine pacientov s FP bez manifestného SZ dosahoval 981 ng/l (IQR 431–1 685 ng/l), rozdiel bol štatisticky významný (p < 0,001). Pre prítomnosť významnejšej choroby srdca a prípadnej kardiálnej dekompenzácie u pacientov s FP svedčila hodnota NT-proBNP vyššia ako 1 524 ng/l.
Záver: Hladina NT-proBNP je zvýšená u pacientov s FP bez manifestného SZ, so zachovanou systolickou funkciou ľavej komory. O kardiálnej dekompenzácii alebo závažnom štrukturálnom postihnutí srdca by sa u pacientov s FP malo uvažovať až pri hodnote NT-proBNP nad 1 524 ng/l.
Od hypofyzitídy a endokarditídy k správnej diagnóze
S. Prášeková, A. Farkašová, M. Demeš, Ľ. Trejbalová
I. interná klinika SZU a FNsP akad. L. Dérera Bratislava, Slovenská republika
Úvod: Wegenerova granulomatóza patrí medzi autoimunitné systémové choroby postihujúce predovšetkým malé cievy. Vyvolávajúca príčina je neznáma. Postihuje prevažne mužov s maximom výskytu okolo 40. roku života. V klinickom obraze je typické postihnutie ORL oblasti, dolných dýchacích ciest a obličiek, zároveň však môžu byť postihnuté aj iné orgány. Diagnostika sa opiera o klinický obraz, laboratórny nález protilátok (ANCA), zobrazovacie vyšetrenia (RTG, CT), histologické vyšetrenie obličiek a aj pľúc. V liečbe sa využíva kombinovaná imunosupresívna liečba, plazmaferéza.
Cieľ: Prezentujeme kazuistiku 42 - ročného pacienta s histologicky potvrdenou Wegenerovou granulomatózou, u ktorého sa v klinickom obraze najskôr objavila endokrinologická symtopatológia. S odstupom času postihnutie obličiek a srdca, ktoré progredovalo do ich zlyhania.
Záver: Nepoznaná vaskulitída viedla v konečnom dôsledku závažnému postihnutiu obličiek, srdca. Včasné rozpoznanie choroby a začatie liečby zlepšuje prognózu pacientov.
Rýchlosť šírenia pulznej vlny u primárnej hyperparatyreózy a efekt chirurgickej liečby
J. Rosa, I. Raška, O. Petrák, B. Štrauch, Z. Šomlóová, T. Zelinka, R. Holaj, J. Widimský jr.
III. interní klinika 1. LF UK a VFN Praha
Cieľ: Štúdia bola zameraná na pacientov s primárnou hyperparatyreózou (PH), s alebo bez súčasnej arteriálnej hypertenzie, a vyšetrenie tuhosti cievnej steny prostredníctvom karotido femorálnej rýchlosti šírenia pulznej vlny (PWV), ktorá predstavuje nezávislý kardiovaskulárný rizikový faktor. Následne sme sledovali efekt špecifickej liečby, paratyroidektómie.
Metodika: 28 pacientov s PH a súčasnou hypertenziou a 16 s PH bez hypertenzie bolo vyšetrených v porovnaní s 28 pacientmi s esenciálnou hypertenziou a 18 zdravými kontrolami. Pacienti v skupinách boli porovnateľní vekom, krvným tlakom (TK), BMI, lipidovým spektrom, glykémiami. Šest mesiacov po paratyreoidektómii bolo znovu vyšetrených 15 pacientov. PWV bola meraná pomocou aplanačného tonometra prístroja Sphygmocor.
Výsledky: PWV bola u pacientov s PH a hypertenziou významne vyššia oproti pacientom s esenciálnou hypertenziou (10,1 vs 8,5 m/s, p = 0,013). Tento rozdiel zostal významný i po adjustácii na vek a TK (p = 0,02). Podobne aj u pacientov s PH bez hypertenzie bola oproti zdravým kontrolám (7,6 vs 5,8 m/s, p < 0,001) PWV signifikantne vyššia. 6 mesiacov po operácii sme okrem normalizácie kalcio fosfátového metabolizmu pozorovali významný pokles v systolickom TK (131 vs 123 mm Hg, p = 0,004) a PWV (9,1 vs 8,5 m/s, p = 0,024). Po adjustácii na pokles TK zostalo zníženie PWV nevýznamné.
Záver: Naše dáta naznačujú, že PH zvyšuje PWV ako marker tuhosti cievnej steny, a to u pacientov s hypertenziou aj bez. Nezistili sme však koreláciu medzi PWV a hladinami kalcia ani parathormónom. Liečba paratyroidektómiou významne znižuje PWV, čo môže byť podmienené prevážne zlepšením kontroly TK po operácii.
S podporou výskumného zámeru Ministerstva školstva ČR 0021620807.
Hodnocení intima media thickness u pacientů se systémovým lupus erythematodes
A. Smržová1, P. Horák1, Z. Heřmanová2
1III. interní klinika LF UP a FN Olomouc
2Klinika imunologie LF UP a FN OlomoucÚvod: Akcelerovaná ateroskleróza (ATS) u systémového lupus erythematodes (SLE) je významnou příčinou morbidity a mortality. Pacienti se SLE mají až 6násobně vyšší riziko vzniku ATS než běžná populace a mnohem vyšší než ostatní autoimunitní onemocnění. V patofyziologii aterosklerózy u SLE hraje významnou roli zánětlivý proces v cévách, některé specifické protilátky a antifosfolipidové protilátky (kardiolipin, β2-glykoprotein, oxydované LDL a další), dyslipoproteinemie, endotelová dysfunkce a signifikantně vyšší je také výskyt tradičních rizikových faktorů.
Metody: Náš soubor obsahuje 63 pacientů se SLE (ženy : muži = 54 : 9, průměrný věk 38,4 ± 12,7 let, průměrná doba trvání choroby 143 ± 173,5 měsíců, BMI 24,74 ± 5,06, obvod pasu 83,38 ± 16,58 cm), 23 pacientů má lupusovou nefrididu. Tento soubor nemocných byl porovnán s kontrolní skupinou 24 respondentů, podobného složení věku i pohlaví (ženy : muži = 20 : 4, průměrný věk 31,04 ± 8,59 let). Hodnota intima media thickness (IMT) byla měřena standardně ultrasonograficky, 10 mm proximálně od bifurkace a. carotis communis na obou stranách. Z laboratorních metod byly měřeny sérové hladiny celkového cholesterolu (CH), triglyceridů (TG), low-density lipoproteinu (LDL), high-density lipoproteinu (HDL), anti-ds DNA, antinukleozomální protilátky (ANUC), C3 a C4 složky komplementu (měřeno na komerčních standardních ELISA kitech). Klinická aktivita choroby byla hodnocena pomocí indexů aktivity a kumulativního poškození SLEDAI a SLICC. Dále bylo využito dotazníkové metody ke zmapování tradičních rizikových faktorů kardiovaskulárních onemocnění.
Výsledky: Průměrná hodnota IMT u pacientů se SLE byla 0,57 ± 0,079 mm vlevo, 0,56 ± 0,062 mm vpravo, v kontrolní skupině 0,50 mm vlevo a 0,49 mm vpravo. Zjistili jsme signifikantní rozdíly mezi skupinou pacientů a kontrolami (p = 0,002 vlevo, 0,001 vpravo). Mezi nemocnými s lupusovou nefritidou či bez ní signifikantní rozdíl nebyl. Dále IMT u pacientů se SLE korelovala (p ≥ 0,05) s věkem, s trváním choroby, BMI a obvodem pasu. Průměrné hodnoty cholesterolu u nemocných byly 6,03 mmol/ l, TG 1,72 mmol/l, LDL 3,19 ± 1,104 mmol/l, HDL 1,38 mmol/l, C3 0,99 g/l, C4 0,15 g/l, anti dsDNA 98,38 IU/ml, antinukleozomální protilátky 124,53 IU/ml a průměrná hodnota SLEDAI byla 7,22 a SLICC 1,17. Korelační vztahy mezi jednotlivými parametry jsou předmětem analýzy.
Závěr: Prokázali jsme, že pacienti se SLE mají signifikantně vyšší hodnoty IMT než běžná populace, rovněž výskyt tradičních rizikových faktorů je vyšší. Je přítomna porucha lipidového spektra, která signifikantně koreluje s aktivitou choroby.
Celiakie, glutenová enteropatie u mladé pacientky – kazuistika
P. Sychra, J. Gregar, M. Konečný, V. Procházka
II. interní klinika LF UP a FN Olomouc
Celiakální sprue neboli celiakie je geneticky podmíněná potravinová intolerance lepku vedoucí k autoimunitnímu postižení tenkého střeva. Nesnášenlivost přetrvává celoživotně. V současnosti je tato choroba léčitelná při dodržování bezlepkové diety, kdy vymizejí všechny její příznaky. Kazuistika sleduje mladou ženu odeslanou na naši kliniku k došetření krvácení z GIT, které se manifestovalo melénou. Pacientce byla u spádového gastroenterologa provedena gastroskopie, kde objektivizovaná enteromelena. Dále provedena terminální ileoskopie s kolonoskopií s negativním nálezem. Na naší klinice dále provedena balónková enteroskopie s nálezem ložiskového erytému, aft a ulcerací, které se suspekcí dle makroskopického nálezu na m. Crohn. Až biopsie z postiženého místa dokazuje diagnózu celiakie. Na kazuistice dokumentuje někdy velice obtížnou diagnostiku celiakie.
Synchronní solidní nádory jako vedlejší 18F-FDG PET pozitivní nálezy zjištěné při iniciálním vyšetření u pacientů s ne-hodgkinským lymfomem
Z. Šedová1, D. Starostka4, M. Mysliveček2, P. Mikula4, L. Kučerová3, Z. Kubová1, E. Buriánková2, T. Papajík1
1Hemato onkologická klinika LF UP a FN Olomouc
2Klinika nukleární medicíny LF UP a FN Olomouc
3Ústav patologie LF UP a FN Olomouc
4Oddělení klinické hematologie HavířovÚvod: Výskyt mnohočetných maligních neoplazií je relativně nízký, nikoliv však nevýznamný. Synchronní výskyt ne hodgkinského lymfomu (NHL) a karcinomu u dříve neléčených imunokompetentních pacientů je poměrně vzácný.
Cílem naší práce je poukázat prostřednictvím 6 případů na možnost výskytu nádorové 18F-FDG PET pozitivní duplicity při iniciálním 18F-FDG PET/ CT vyšetření u nově diagnostikovaných pacientů s NHL.
Výsledky: Ve spolupráci s Klinikou nukleární medicíny FN Olomouc a Oddělením klinické hematologie v Havířově jsme od roku 2007 zaznamenali 6 případů (2,9 % z celkového počtu iniciálních 18F-FDG PET/ CT vyšetření) výskytu synchronního solidního maligního nádoru u pacientů s neléčeným NHL. Všichni pacienti měli 18F-FDG PET pozitivní extranodální ložisko, ve kterém byl následně histologicky potvrzen jiný maligní nádor. V rámci diagnózy NHL se ve 2 případech jednalo o difuzní velkobuněčný lymfom a po jednom z případů folikulární lymfom, lymfom z plášťových buněk, lymfom z malých lymfocytů a primární lymfom CNS. Synchronním solidním tumorem byl ve 2 případech adenokarcinom tlustého střeva, v jednom případě adenokarcinom jícnu a v dalších případech duktální invazivní karcinom prsu, karcinom plic a karcinom štítné žlázy. U 5 z 6 nemocných byl synchronní maligní tumor zcela asymptomatický. U každého nemocného rozhodl hematolog spolu s klinickým onkologem o dalším individuálním léčebném postupu dle klinického stavu pacienta, laboratorních dat, rozsahu a agresivity synchronních nádoru.
Závěr: Na našich případech bychom rádi demonstrovali nutnost pečlivého hodnocení každého 18F-FDG PET pozitivního ložiska a případě podezření na nádorovou duplicitu nezbytnost jeho histologické verifikace. V literatuře nejsou popsána jednoznačná doporučení léčebného postupu pro případy synchronního výskytu maligního onemocnění u pacientů s neléčeným NHL. V každém jednotlivém případě je nutný individuální přístup a úzká spolupráce hematologa, onkologa jako i lékaře nukleární medicíny.
Podpořeno grantem IGA MZ ČR č. NR/9502-3.
Metabolický syndrom u pacientů s primárním hyperaldosteronizmem a u pacientů s esenciální hypertenzí
Z. Šomlóová, J. Widimský jr., J. Rosa, D. Wichterle, B. Štrauch, O. Petrák, T. Zelinka, R. Holaj
III. interní klinika 1. LF UK a VFN Praha
Pacienti s hypertenzí mají vyšší prevalenci metabolického syndromu nebo jeho součástí (obezita, dyslipidemie, porucha metabolizmu glukózy). Podle některých studií se předpokládá, že primární hyperaldosteronizmus s oboustrannou nadprodukcí je fenotypově blízký esenciální hypertenzi s metabolickým syndromem, chybí ale jednoznačné data, stejně jako o prevalenci metabolického syndromu u přesně definovaných podskupin primárního hyperaldosteronizmu (unilaterální vs bilaterální nadprodukce aldosteronu). Cílem naší retrospektivní studie bylo zhodnotit výskyt metabolického syndromu a jeho součástí u pacientů s primárním hyperaldosteronizmem (PHA), kteří měli přesně stanovenou diagnózou unilaterální (A) nebo bilaterální (BH) nadprodukce aldosteronu pomoci katetrizace suprarenálních žil nebo adrenalektomie a u pacientů s esenciální hypertenzí (EH). Retrospektivně jsme získali data od 190 pacientů, z toho 90 pacientů s EH, 100 pacientů s PHA (50 s BH, 50 s A). Porovnávali jsme součásti metabolického syndromu dle klasifikace WHO a klasifikace z roku 2009. Výskyt metabolického syndromu byl nejvyšší u pacientů s bilaterální hyperplazií (66 %). Prokázali jsme statisticky signifikantní rozdíl (p < 0,05) v hodnotách BMI a v hladinách triglyceridů mezi A a BH. V hladinách glykemie a v prevalenci diabetes mellitus jsme nezjistili signifikantní rozdíly mezi zkoumanými skupinami. Prokázali jsme statisticky významné rozdíly v některých aspektech metabolického syndromu mezi pacienty s esenciální hypertenzí a pacienty s primárním hyperaldosteronizmem a mezi podskupinami primárního hyperaldosteronizmu. Naše výsledky podporují teorii, že primární hyperaldosteronizmus s bilaterální nadprodukcí je fenotypově podobný esenciální hypertenzi s metabolickým syndromem.
Hyponatremie – rizikový faktor i příznak závažného onemocnění
V. Šopíková, E. Knajblová
Interní oddělení, Středomoravská nemocniční a.s., Nemocnice Přerov
Hyponatremie patří mezi nejčastější elektrolytovou nerovnováhu u hospitalizovaných nemocných. Často vzniká nebo se zhoršuje při hospitalizaci. Je zatížena vysokou morbiditou a mortalitou nejen základním onemocněním, ale i přímými komplikacemi snížené hladiny sodíku (multiorgánové selhání, demyelinizační syndrom). Dle Hoorna z Erasmus Medical Center má až 30 % hospitalizovaných pacientů natremii ≤ 136 mmol, 3 % ≤ 125 mmol/ l. Pouze u 30 % nemocných propuštěných z nemocnice je závažná hyponatremie dostatečně vyhodnocena a léčena. Důležitá je proto nejen včasná a komplexní diagnostika (vnitřní prostředí, acidobazická rovnováha, energetika), ale i včasná léčba vlastního onemocnění i korekce nerovnováhy. Na druhé straně může být protrahovaná hyponatremie jediným příznakem závažné choroby. V našem sdělení uvádíme kazuistiku 60leté ženy, která byla hospitalizována pro protrahovanou závažnou hyponatremií s úvodní hodnotou 119 mmol/ l se současnou hypochloremií. Při sonografii byla nalezena tumorózní expanze v oblasti levé nadledviny. Při dalším podrobném vyšetření (CT, bronchoskopie) byl nalezen centrální tumor levé plíce, který byl histologicky klasifikován jako malobuněčný karcinom s neuroendokrinní diferenciací. Byla provedena substituce hypertonickými roztoky natria a dále chemoterapie (etopozid a karboplatina) s následnou aktinoterapií. Po této komplexní terapii došlo k úpravě vnitřního prostředí s regresí nádorového onemocnění. Diagnóza byla uzavřena jako SIADH při malobuněčném metastazujícím centrálním karcinomu plic. Jediným příznakem onemocnění v úvodu byla závažná hyponatremie.
Antioxidační mechanizmy po transplantaci ledviny
P. Štrebl1, A. Smržová1, A. Zdařilová2, A. Rajnochová Svobodová2, J. Vostálová2, M. Kajabová3, J. Zapletalová4, P. Horák1, K. Krejčí1, V. Horčička1, J. Zadražil1
1III. interní klinika LF UP a FN Olomouc
2Ústav lékařské chemie a biochemie LF UP Olomouc
3Oddělení klinické biochemie FN Olomouc
4Ústav lékařské biofyziky LF UP OlomoucÚvod: U pacientů po transplantaci ledvin (TL) dochází k poškození organizmu oxidačním stresem (OS). OS zvyšuje riziko kardiovaskulárního poškození.
Cíl: Hodnocení míry OS před a v průběhu jednoho měsíce po TL.
Metody: Do prospektivní studie bylo zařazeno celkem 58 pacientů (muži = 38; ženy = 20); průměrný věk = 55 ± 10) s chronickým selháním ledvin, kteří se podrobili TL. Před TL a 1, 7 a 30 dní po TL byly u účastníků studie sledovány parametry oxidačního stresu: celková antioxidační kapacita (TAC), hladina dlouhodobých produktů oxidace proteinů (AOPP), produktů peroxidace lipidů (MDA) a redukovaného glutathionu (GSH), aktivity glutathionperoxidázy (GPX), katalázy (Kat) a superoxiddismutázy (SOD) a funkce štěpu: glomerulární filtrace (GF), hladina kreatininu (Kr), kyseliny močové (KM), C reaktivního proteinu (CRP) a celkového proteinu (CB).
Výsledky: Po 1., 7. a 30. dni po TL byl pozorován signifikantní pokles u AOPP, TAC a MDA. Dále byl pozorován nesignifikantní nárůst GSH. Aktivity antioxidačních enzymů se po TL neměnily. Po TL (1. a 7. den) došlo k signifikantnímu zvýšení CRP. GF se signifikantně zvýšila po TL.
Závěr: U pacientů po úspěšné TL došlo ke snížení oxidačního stresu (AOPP, TAC, MDA), což potvrzuje i nesignifikantní zvýšení GSH. Změny v dalších sledovaných parametrech OS v časném období po TL nebyly zaznamenány.
Podpořeno prostředky grantové agentury IGA MZ ČR NS/ 9964 - 4.
Buddov-Chiariho syndróm – kazuistika
M. Štugelová, M. Žigrai, A. Gregušová, Š. Hrušovský
I. interná klinika SZU a FNsP akad. L. Dérera Bratislava, Slovenská republika
Buddov-Chiariho syndróm je zriedkavá choroba spôsobená poruchou odtoku krvi z pečene v dôsledku obštrukcie alebo oklúzie hepatálnych žíl alebo dolnej dutej žily. Stagnácia krvi v sínusoidoch a v riečisku v. portae spôsobuje hypoxiu, nekrózu hepatocytov, centrilobulárnu fibrózu, nodulárnu regeneračnú hyperpláziu a cirhotickú prestavbu. Primárny Buddov-Chiariho syndróm vzniká pri trombofilných stavoch (myeloproliferatívne choroby, paroxyzmálna nočná hemoglobinúria, antifosfolipidový syndróm, hormonálna antikoncepcia a i.). Sekundárny Buddov-Chiariho syndróm je spôsobený kompresiou alebo inváziou vén léziami z okolia (tumory, absces alebo cysta). Klinický obraz závisí od rýchlosti vzniku a stupňa poruchy odtoku krvi z pečene. Obštrukcia jednej hlavnej pečeňovej žily je obyčajne asymptomatická. Rýchla obštrukcia viacerých pečeňových žíl sa prejaví bolesťami brucha, hepatomegáliou, rýchlou progresiou ascitu, paralytickým ileom, zlyhaním obličiek a kómou (akútna forma Buddovho-Chiariho syndrómu). Chronická forma sa manifestuje ascitom, bolesťami brucha, hepatomegáliou a subikterom. Diagnostika spočíva v dôkaze oklúzie hepatálnych vén alebo dolnej dutej žily a dôkaze kolaterálneho riečiska zobrazovacími metódami (Dopplerovská ultrasonografia, CT, MRI). Ak sa nepodarí dokázať poruchu odtoku krvi týmito vyšetreniami a pretrváva podozrenie na Buddov-Chiariho syndróm, predpokladáme obštrukciou malých hepatálnych žíl a indikujeme bioptické vyšetrenie pečene. Po dôkaze Buddovho-Chiariho syndrómu je potrebné pátrať po základnej chorobe. Liečba Buddovho-Chiariho syndrómu zahŕňa odstránenie príčiny, antikoagulačnú liečbu, liečbu portálnej hypertenzie, transjugulárny portosystémový stent a transplantáciu pečene. Autori na 4 prípadoch dokázaného Buddovho-Chiariho syndrómu poukazujú na nevyhnutnosť včasnej a správnej diagnózy.
Skleroterapia chronickej vénovej choroby
A. Uhrinová, M. Čaprnda, E. Beharková, P. Gavorník
II. interná klinika LF UK a FNsP Bratislava, Slovenská republika
Úvod: Skleroterapia je jednou z invazívnych metód liečby chronickej vénovej choroby dolných končatín. V našej práci sme hodnotili účinnosť klasickej skleroterapie polidokanolom pomocou skórovacích systémov – Klinické skóre (KS), Anatomické skóre (AS), Venous Clinical Severity Score (VCSS) a Venous Disability Score (VDS) a frekvenciu nežiaducich účinkov skleroterapie.
Pacienti a metódy: V sledovanom časovom období, t. j. od novembra roku 2006 do februára roku 2010, sme do súboru zaradili 103 pacientov, z toho 95 (92,2 %) žien a 8 (7,8 %) mužov v klinickom štádiu C1 – 4 (podľa CEAP klasifikácie). Sklerotizovali sme technikou podľa Fegana sklerotizačným roztokom 206 dolných končatín. Klinické vyšetrenie a vyšetrenie duplexnou sonografiou bolo vykonané pred a po ukončení sklerotizácie k stanoveniu skóre v skórovacích systémoch – KS, AS, VCSS, VDS.
Výsledky: Celkovo došlo k percentuálnemu poklesu skóre v AS o 48,8 %, VDS o 84,0 %, VCSS o 44,7 % a KS o 61,7 %. V klinickom štádiu došlo k redukcii – C1 (AS, KS, VDS 100 %, VCSS 33 %), C2 (AS 57,3 %, KS 81,3 %, VDS 96,2 %, VCSS 47,8 %), C3 (AS 40,8 %, KS 62 %, VDS 77,9 %, VCSS 45,5 %), C4 (AS 43,9 %, KS 41 %, VDS 79,3 %, VCSS 41,2 %). Sklerotizáciou v závislosti od závažnosti klinického štádia došlo k signifikantne väčšiemu percentuálnemu poklesu skóre – AS (p < 0,001), VDS (p < 0,05), VCSS (p < 0,01) a KS (p < 0,001) pri nižších štádiách ako pri vyšších. Nežiadúce účinky skleroterapie sa vyskytli spolu v 9 %, závažné komplikácie sme v našom súbore nezaznamenali.
Závery: Klasická skleroterapia je účinnou liečbou, ktorá lieči subjektívne aj objektívne prejavy chronickej vénovej choroby dolných končatín. Ako účinnejšia sa ukázala pri liečbe menej závažných štádií chronickej vénovej choroby. Skleroterapia je bezpečnou liečbou chronickej vénovej choroby s nízkym výskytom komplikácií.
Srovnání vybraných echokardiografických parametrů využívaných v neinvazivním hodnocení plicní hypertenze
J. Václavík1, E. Kociánová1, M. Hutyra1, D. Vindiš1, T. Skála1, I. Sovová1, D. Marek1, T. Václavík2, M. Táborský1
1I. interní klinika – Klinika kardiologie LF UP a FN Olomouc
2Oddělení statistiky a pravděpodobnosti Fakulty informatiky a statistiky VŠE PrahaÚvod: Echokardiografie má stěžejní úlohu při skríningovém vyšetřování plicní hypertenze. Bylo prokázáno, že systolický tlak v plicnici kalkulovaný z gradientu regurgitačního proudění na trikuspidální chlopni (Tri-PPG) dobře koreluje s invazivně měřenými tlaky. Existuje jen velmi omezené množství dat o jeho korelaci s ostatními rutinně měřenými echokardiografickými parametry a jeho závislosti na věku a body mass indexu.
Metodika a výsledky: Porovnávali jsme Tri-PPG s ostatními parametry v klinické echokardiografické databázi zahrnující 15 400 pacientů s nepřítomností chlopenní vady a normální ejekční frakcí levé komory (≥ 50 %). Korelace mezi Tri-PPG a akceleračním časem měřeném pulzním dopplerem na plicnici (ACT) byla slabá s korelačním koeficientem r = – 0,281 (kalkulováno u n = 4 710 pacientů). Velmi slabé korelace byly mezi Tri-PPG a poměrem ACT/ejekční čas na plicnici (r = – 0,141, n = 1620), Tri-PPG a end-diastolickým rozměrem pravé komory v parasternální projekci na dlouhou osu (r = 0,145, n = 5918) a Tri-PPG a end-diastolickým rozměrem levé komory (r = 0,016, n = 6057). Byla zjištěna slabá pozitivní korelace mezi Tri-PPG a věkem (r = 0,288, n = 6108), ale pouze velmi slabá korelace mezi Tri-PPG a body mass indexem (BMI; r = 0,102, n = 1029).
Závěr: Používání jiných echokardiografických parametrů než Tri PPG k neinvazivnímu skríningu plicní hypertenze nelze doporučit.
Stratifikácia rizika pacientov s NSTEMI
Z. Vantúchová, M. Kňazeje, M. Mokáň
I. interná klinika JLF UK a MFN Martin, Slovenská republika
Pozadie problému: Akútny koronárny syndróm je podmienený akútnou ischémiou myokardu. Už úvodným vyšetrením EKG možno prakticky okamžite odlíšiť 2 základné klinické jednotky, a to akútny koronárny syndróm s eleváciou ST a akútny koronárny syndróm bez elevácie ST. Odlíšenie klinických jednotiek má svoj praktický význam, keďže obe jednotky sa líšia liečebnou stratégiou. Pri STEMI je optimálnou liečebnou stratégiou reperfúzna liečba, ktorou sa rozumie rýchla rekanalizácia koronárnej tepny primárnou perkutánnou koronárnou intervenciou alebo fibrinolýzou. Pri NSTEMI je možné postup diferencovať podľa rizikovej stratifikácie pacientov.
Cieľom práce je charakteristika súboru pacientov prijatých za účelom invazívnej diagnostiky pre akútny koronárny syndróm bez elevácií ST, ich riziková stratifikácia, porovnanie TIMI risk score (Thrombolysis In Myocardial Infarction) a GRACE score (Global Registry of Acute Coronary Events) a analýza vzťahu rizikového skóre s výsledkom invazívneho vyšetrenia. Retrospektívna analýza vychádza z počtu pacientov prijatých na OAKJ a OIK MFN pre AKS bez elevácii ST segmentu v období január roku 2008 až marec roku 2009.
Záver: Závažnosť koronárneho postihnutia koreluje s rizikovým skóre. Pri hodnotení skóre väčšina pacientov prezentovaná na včasné invazívne riešenie spadá do kategórie stredného a vysokého rizika. Všetci pacienti vo vysokom riziku by mali byť invazívne vyšetrení už v priebehu iniciálnej hospitalizácie. U pacientov v nízkom riziku môžeme zvážiť včasný konzervatívny postup a invazívne vyšetrenie plánovať podľa výsledku záťažového testu a zvážení rizika.
Výsledky terapie akutní pankreatitidy v Nemocnici ve Frýdku-Místku v letech 2002–2009
O. Zela1, P. Vítek1, J. Kuchař1, J. Chalupa1, J. Platoš1, I. Kajzrlíková1, A. Hájek2, V. Konopáč3, M. Chrostek2
1Beskydské Gastrocentrum, Interní oddělení, Nemocnice Frýdek-Místek, p. o.
2Beskydské Gastrocentrum, Chirurgické oddělení, Nemocnice Frýdek-Místek, p. o.
3ARO oddělení, Nemocnice Frýdek-Místek, p. o.Úvod: Autoři se rozhodli vyhodnotit léčbu akutní pankreatitidy v nemocnici okresního typu v letech 2002–2009.
Soubor nemocných a metodika: Soubor tvoří celkem 624 pacientů (358 mužů, 266 žen, průměrný věk 56 let), hospitalizovaných s diagnózou akutní pankreatitidy na všech odděleních nemocnice od ledna roku 2002 do prosince roku 2009. U těchto nemocných byly retrospektivně vyhodnoceny informace z hospitalizační dokumentace.
Výsledky: Etiologie pankreatitidy byla nejčastěji biliární u 270 pacientů (43 %), alkoholická u 201 (32 %). Těžká pankreatitida se rozvinula u 150 pacientů (24 %). Během hospitalizace zemřelo 21 nemocných (celková hospitalizační mortalita souboru 3,37 %, mortalita těžké pankreatitidy 12,0 %). Průměrné množství parenterálně podaných tekutin v prvních 24 hod činilo 5 650 ml (v roce 2002 to bylo 3 960 ml, v roce 2009 pak již 5 730 ml). Enterální výživa nazojejunální sondou byla podána u 323 nemocných (52 %), parenterální výživa byla podána u 43 pacientů (6,9 %). Antibiotika byla podána u 408 pacientů (65 %), z toho u 34 % lehkých pankreatitid v preventivní indikaci. ERCP bylo časně provedeno u 185 (68 %) biliárních pankreatitid. Zatímco v roce 2002 bylo primárně hospitalizující oddělení chirurgické v 63 % případů, v roce 2009 oddělení interní v 90 % případů.
Závěry: Hospitalizační mortalita akutní pankreatitidy v naší nemocnici činí 3,37 %. Péče o nemocné v současnosti probíhá převážně na interním oddělení. Během sledovaného období došlo k nárůstu objemu volumové resuscitace. Významným problémem nadále zůstává nadužívání preventivní aplikace antibiotik u lehké pankreatitidy.
Záchyt β - thalasemie u dárců krve – kazuistika
M. Zemanová1, I. Sulovská1, A. Entrová1, J. Vondráková2, L. Raida2, M. Divoká2, D. Galuszková1
1Transfuzní oddělení FN Olomouc
2Hemato onkologická klinika LF UP a FN OlomoucÚvod: Výskyt β-thalasemie ve střední Evropě je relativně vzácný, přesto bývá nejčastější příčinou vrozené mikrocytárné anémie. Onemocnění je způsobeno mutací β-globinového genu, která vede ke snížení produkce nebo k úplné ztrátě β-globinového řetězce. V našich podmínkách jde většinou o heterozygoty, tj. pouze nosiče β-thalasemické alely. Takoví jedinci bývají klinicky asymptomatičtí, s mírnou mikrocytární anémií, hypochromázií a často nápadnou erytrocytózou. Léčba není ve většině případů nutná.
Popis případu: Na transfuzním oddělení FN Olomouc jsme v roce 2009 odhalili mírnou mikrocytární anémii s erytrocytózou u 2 dárců krve (hodnota Hb byla 127, resp. 130 g/l, Ery 6,45, resp. 5,93 × 1012/l, MCV Ery 63,9, resp. 70,2 fl). Jednalo se o bratry, oba byli zcela asymptomatičtí, v minulosti opakovaně darovali krev na jiném transfuzním oddělení, pro mikrocytózu jim bylo doporučeno užívání preparátů železa. V nátěrech periferní krve byly nalezeny terčovité erytrocyty, poikilocyty, ovalocyty, bazofilní tečkování erytrocytů. U obou byl vyloučen deficit železa a následně byla sekvenční analýzou PCR detekována heterozygotní mutace IVS-II-1 (G-A) vedoucí k β-thalasemii minor.
Závěr: I přes relativně vzácný výskyt thalasemie je třeba na tuto chorobu v diferenciální diagnostice mikrocytárních anémií vždy pomyslet. Průkaz nosičství β-thalasemie u našich 2 dárců vedl k trvalému vyloučení z dárcovství krve.
Využití membránové plazmaferézy u plicní alveolární proteinózy
K. Žamboch1, Z. Kosatíková1, J. Zahálková1,2, M. Žurková3, V. Kolek3, V. Ščudla1
1III. interní klinika LF UP a FN Olomouc
2Hemodialyzační oddělení, Středomoravská nemocniční a. s., člen skupiny Agel, Nemocnice Šternberk
3Klinika nemocí plicních a tuberkulózy LF UP a FN OlomoucÚvod: Účelem plazmaferézy (PF) je odstranění patologických součástí bílkovinné části krve s náhradou plazmy substitučním roztokem. PF je standardní metoda potvrzená klinickými studiemi a je využívána k léčbě v řadě lékařských oborů. Kazuistickým sdělením dokumentujeme využití membránové PF u plicní alveolární proteinózy (PAP), onemocnění s etiopatogenetickým činitelem přítomnosti blokujících protilátek proti GM-CSF, projevujícího se nadměrnou akumulací složek surfaktantu v dýchacích cestách.
Kazuistika: Naše nemocnice popisuje případ 33letého muže s progredující ponámahovou dušností, subfebriliemi a dráždivým kašlem, u kterého byla videoasistovanou torakoskopií histologicky potvrzena plicní forma alveolární proteinózy. Pacient byl zpočátku léčen kortikoidy. Pro zhoršení klinických obtíží, funkčního nálezu i změn při vyšetření HRCT a 18F-FDG PET/CT bylo pokračováno celkovými lavážemi (CL) plic. Vzhledem k opakovaným progresím choroby, s odkazem na doporučení italských autorů, byly do léčby zavedeny membránové PF. Na rozdíl od literárních údajů jsem zvolili standardní objemy plazmy s krátkými intervaly. PF vedly k zlepšení klinicky dominujících obtíží pacienta. Došlo nejen k ústupu dušnosti a normalizaci krevních plynů, ale i k návratu spirometrie do mezních hodnot DLCOsb, regresi RTG změn na plících a snížení titru anti GM-CSF.
Závěr: PAP je vzácné onemocnění, jehož diagnózu lze stanovit až u 75 % pacientů na základě typického klinického obrazu a charakteristického nálezu v BAL. Standardní metodou léčby je CL plic. V době akutního zhoršení se jako perspektivní metoda léčby jeví PF, ovlivňující jak klinické obtíže, tak i patogenetické složky této choroby.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2010 Číslo 5- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Význam hydratace při hojení ran
- Pleiotropní účinky statinů na kardiovaskulární systém
- Myasthenia gravis: kombinace chirurgie a farmakoterapie jako nejefektivnější modalita?
-
Všetky články tohto čísla
- Je syndrom polycystických ovarií součástí autoimunitních onemocnění? – editorial
- Problematika časné defibrilace – editorial
- Evaluation of cardiovascular high risk population in Specialists Ambulance: ESA
- Prevalence anémie a vliv na hospitalizační mortalitu pacientů přijatých pro akutní srdeční selhání
- Vývoj autonomních parametrů u pacientů po infarktu myokardu s ST elevacemi
- Familiární hyperkalcemie a hypofosfatemie a jejich význam v diferenciální diagnostice poruch kalcium‑ fosfátového metabolizmu
- Souborný pohled na efekt hormonu a cytokinu prolaktinu v rozvoji a patogenezi autoimunitních onemocnění
- Syndróm polycystických ovárií a autoimunitné ochorenia
- Srdce nemocného s diabetem 1. typu
- Rozdiely medzi pohlaviami v nefarmakologickej liečbe chronického srdcového zlyhávania
- Doporučení ILCOR pro označení automatizovaných externích defibrilátorů (AED)
- Angiologické dny 2010
- Prof. MU Dr. Jiří Widimský, DrSc., FESC, FAHA, člen České lékařské akademie, se dožívá 85 let
-
Müllerová D et al. Obezita – prevence a léčba. Praha: Mladá fronta, a.s. 2009. 261 stran.
ISBN 978- 80- 204- 2146- 3. -
Cetkovský P, Kouba M et al. Diferenciální diagnostika plicních infiltrátů a pokroky v léčbě mykotických infekcí u imunokompromitovaných pacientů. Praha: Triton 2009. 259 stran.
ISBN 978- 80- 7378- 343- 1. -
XXIX. dni mladých internistov Martin, Slovenská republika, 27.– 28. 5. 2010
Zborník abstraktov
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Familiární hyperkalcemie a hypofosfatemie a jejich význam v diferenciální diagnostice poruch kalcium‑ fosfátového metabolizmu
- Souborný pohled na efekt hormonu a cytokinu prolaktinu v rozvoji a patogenezi autoimunitních onemocnění
- Syndróm polycystických ovárií a autoimunitné ochorenia
- Doporučení ILCOR pro označení automatizovaných externích defibrilátorů (AED)
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



