-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
Acute and chronic Achilles tendon ruptures – current diagnostic and therapeutic options
This review presents information on the epidemiology and current trends in the diagnosis and therapy of acute and chronic Achilles tendon ruptures in middle-aged and elderly patients. Epidemiological data show an increasing incidence of ruptures among the entire population, especially in patients over 65 years of age. Dynamic sonography has become the gold standard diagnostic assessment, facilitating even therapeutic decision - making. The well established conservative-functional therapy can in indicated cases achieve results comparable to those of surgical treatment. Minimally invasive suture techniques using aiming devices reduce the risk of surgical damage and soft tissue complications, particularly in noncompliant patients and patients with restricted perfusion. Reconstruction of chronic tendon ruptures is mostly performed using static techniques, especially the combination of V-Y plasty and fascial flaps. In addition to reruptures and infections, the currently discussed complications also include deep vein thrombosis where a more generous indication scheme of thromboprophylaxis is under consideration.
Keywords:
Achilles tendon – rupture – Epidemiology – diagnosis – treatment
Autori: L. Kopp 1,2; V. Kunc 1,2
Pôsobisko autorov: Klinika úrazové chirurgie Fakulty zdravotnických studií Univerzity J. E. Purkyně v Ústí nad Labem a Krajské, zdravotní a. s. – Masarykovy nemocnice v Ústí nad Labem 1; Ústav anatomie, 2. lékařská fakulta Univerzity Karlovy, Praha 2
Vyšlo v časopise: Rozhl. Chir., 2021, roč. 100, č. 8, s. 376-383.
Kategória: Souhrnné sdělení
doi: https://doi.org/10.33699/PIS.2021.100.8.376–383Súhrn
Cílem tohoto literárního přehledu je poskytnout informace o epidemiologii a současných trendech v diagnostice a terapii akutních i inveterovaných ruptur ve skupině pacientů středního i vyššího věku. Z epidemiologického hlediska pozorujeme nárůst počtu případů ruptur v celé populaci, zvláště pak u pacientů nad 65 let věku. V diagnostice se prosazuje koncept dynamické sonografie, umožňující i terapeutickou a indikační rozvahu. V terapii již delší dobu etablovaný koncept funkčně konzervativní léčby přináší v indikovaných případech výsledky srovnatelné s chirurgickou léčbou. Miniinvazivní techniky sutury za pomoci cíličů omezují rizika peroperačních komplikací výkonu a pooperačních poruch hojení zvláště u pacientů se sníženou mírou spolupráce či poruchou perfuze končetiny. V případech zastaralých ruptur dominují v rekonstrukčních technikách statické plastiky, zvláště kombinace V-Y plastiky a fasciálních laloků. K aktuálně diskutovaným komplikacím patří kromě reruptur a infektů nověji i hluboká žilní trombóza, v jejíž prevenci se zvažuje benevolentnější indikační schéma tromboprofylaxe.
Klíčová slova:
Achillova šlacha – ruptura – epidemiologie – diagnostika − léčba
ÚVOD
Ruptury Achillovy šlachy patří mezi časté a velmi dobře dokumentované nosologické jednotky. Cílem tohoto literárního přehledu je poskytnout informace o současných trendech v epidemiologii, diagnostice a terapii akutních i inveterovaných ruptur ve skupině pacientů středního i vyššího věku.
Klinická anatomie
Achillova šlacha je nejsilnější šlachou lidského těla s délkou zhruba 10−13 cm a průměrem až 1 cm. Konstituuje z mediální a laterální hlavy m. gastrocnemius a z m. soleus a upíná se zhruba 1 cm distálně od horního okraje tuber calcanei v ploše 1,5−3 cm2 [1]. Z klinického hlediska je významné, že není uložena ve šlachové po - chvě, ale pouze paratenoniu, přecházejícím již několik centimetrů od tuber calcanei do krurální fascie, což vytváří zónu omezené perfuze cca 2−7 cm od úponu na kosti patní [2]. Šlacha je zde živena výlučně extrinsicky z paratenonia a v této zóně pak k jejímu poranění dochází nejčastěji.
Epidemiologie a etiologie
Incidence poranění Achillovy šlachy v posledních desetiletích stoupá. Ve velkých kohortách činí nárůst v období posledních 4 až 10 let od 17 do 22 % [3,4,5]. Nárůst postihuje obě pohlaví a pacienty středního i vyššího věku [5]. Nejvyšší incidence dosahují pacienti ve čtvrtém decenniu, kde na severní polokouli činí zhruba 5,5−12 ruptur za rok na 100 000 obyvatel [6], po 65. roku věku incidence klesá [4]. I v této věkové kate - gorii však dnes dosahuje významných 1,04−1,4 případu za rok na 100 000 obyvatel [4,5,7].
Z hlediska etiologie se vydělují dvě kategorie, největší skupinu představují mladší sportovci (40−80 % případů). Spektrum sportovních činností odpovídá národnímu zaměření, v Dánsku nejčastěji badminton [8], v Německu fotbal a tenis [9]. Podkladem ruptury bývá kombinace faktorů, nejčastěji nedostatečné rozcvičení či nárazové přetížení společně s mírnými degenerativními změnami šlachy, které nastupují již ve třetím a čtvrtém decenniu [10,11] a projevují se nejčastěji jako bolestivost, neúponová tendinitida či peritendinitida [12].
Druhou, méně početnou skupinu, představují pacienti vyššího věku, u kterých již zcela dominují degenerativní změny šlachy. Ty jsou způsobené hypoperfuzí (diabetes mellitus, dna), přetížením vlivem nerovnoměrné zátěže u pacientů s poruchou propriorecepce (diabetes mellitus, ischemická choroba dolní končetiny) [13] či přímou degenerací (farmakologická imunosuprese, terapie kortikosteroidy nebo fluorochinolovými antibiotiky) [14,15]. U těchto pacientů je násilí nutné k přerušení šlachy malé, hovoří se proto často o „netraumatických“ rupturách.
Zvláštní skupinu poranění představují avulze inzerce šlachy od tuber calcanei. Podkladem bývají zánětlivé a degenerativní změny retrokalkaneálně uložené bursa tendinis calcanei vyvolávající úponovou tendinitidu. Ta se často vyskytuje v rámci Haglundovy aseptické nekrózy, vyvolávané mechanickým drážděním burzy horním okrajem tuber calcanei [16]. Stav bývá často iatrogenně zhoršován lokální aplikací depotních kortikosteroidů, vedoucích k trofickým změnám v úponu a distální části šlachy a její ruptuře. Vzhledem k odlišné etiologii, způsobu léčby i výsledkům nebudeme tuto skupinu dále v textu zmiňovat.
Inveterované ruptury Achillovy šlachy vznikají jako následek klinicky nerozpoznaných akutních ruptur nebo v důsledku podcenění klinického obrazu, zvláště v případech chronické degenerace šlachy, kdy příznaky ruptury nejsou silně vyjádřeny a pacient nevyhledá lékařské ošetření. Ruptury jsou nejčastěji zaměňovány za poranění vazů hlezna a natažení či částečnou rupturu svalů lýtka [17,18,19], roli hraje i chybné vyhodnocení přítomnosti šlachy m. plantaris [20] jako neporušené Achillovy šlachy. O inveterovaných rupturách hovoříme zhruba po 4−6 týdnech od úrazu.
Diagnostika
Anamnéza
Typickými anamnestickými příznaky jsou náhlá bolest a pocit prasknutí ve šlaše, nemožnost normálního odvalu končetiny při chůzi. Je třeba si uvědomit, že po odeznění akutní bolesti, která u pacientů s chronickou degenerací nemusí být vůbec vyjádřena, je opět možný stoj a chůze, a to díky zapojení dalších flexorových šlach, hlavně m. tibialis posterior [14]. To často vede ke stanovení chybné diagnózy.
Klinické vyšetření
Klinicky nacházíme hmatný defekt ve šlaše, typicky v zóně několik centimetrů od jejího úponu na kosti patní a stoj na špičce postižené končetiny není zpravidla možný. Ke známým příznakům patří rovněž pozitivita Thompsonova testu (popsaného však Simmondsem) [21] a Matlesova testu (větší klidová dorziflexe v hleznu v porovnání s nepostiženou stranou při 90stupňové flexi bérce v koleni v poloze pacienta na břiše) [22].
Zobrazovací, metody
Významnou zobrazovací metodou se aktuálně stává dynamická sonografie Achillovy šlachy [23,24]. Tato levná a dostupná technika je díky dynamické složce vyšetření schopna naprosto jistě odlišit kompletní rupturu od ostatních patologií [24]. Kromě toho umožňuje hodnotit kvalitu a adaptabilitu pahýlů a jejich vzájemnou pozici ve 20stupňové plantární flexi. Tím poskytuje zároveň základní indikační rozvahu (Tab. 1).
Tab. 1. Sonografická klasifikace ruptury Achillovy šlachy s léčebným doporučením [24]
Tab. 1: Sonographic classification of Achilles tendon ruptures with treatment options [24]![Sonografická klasifikace ruptury Achillovy šlachy s léčebným doporučením [24]<br>
Tab. 1: Sonographic classification of Achilles tendon ruptures with treatment options [24]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/a4ae563caaa22449cdc45b46ddc19b83.png)
Poznámky: Úroveň adaptace pahýlů je stanovena jako podíl průměru šlachy v místě ruptury a průměru šlachy 2 cm distálně od ruptury násobený stem. *Postup v případě kontraindikace operační léčby z jiných důvodů.
Notes: The degree of tendon adaptation is estimated by the ratio of tendon diameter at the rupture level and tendon diameter 2 cm beneath the rupture times 100. *Procedure chosen if surgical treatment is contraindicated for other reasons.Magnetická rezonance má své největší opodstatnění při hodnocení chronických změn šlachy, inveterovaných ruptur, intratendinózních degenerací, ischemií či kalcifikačních procesů v průběhu šlachy nebo na jejím distálním úponu. Poskytuje zároveň informace o ostatních šlachách i přilehlých kloubech a jejich stavu včetně zhodnocení trofiky úponových části skeletu (Obr. 1). Dostupnost tohoto vyšetření je ve srovnání se sonografií omezena, nehledě na její větší finanční náročnost.
Obr. 1. MRI inveterované ruptury Achillovy šlachy v sagitální rovině
A – Stav před rekonstrukcí s vyzrávajícím hematomem v defektu, B – stav po plastice s obnovením kontinuity šlachy.
Fig. 1: MRI of chronic Achilles tendon rupture in the sagittal plane.
A – Condition on presentation with a maturing hematoma at the defect site; B – condition after tendon reconstruction with restored tendon continuity.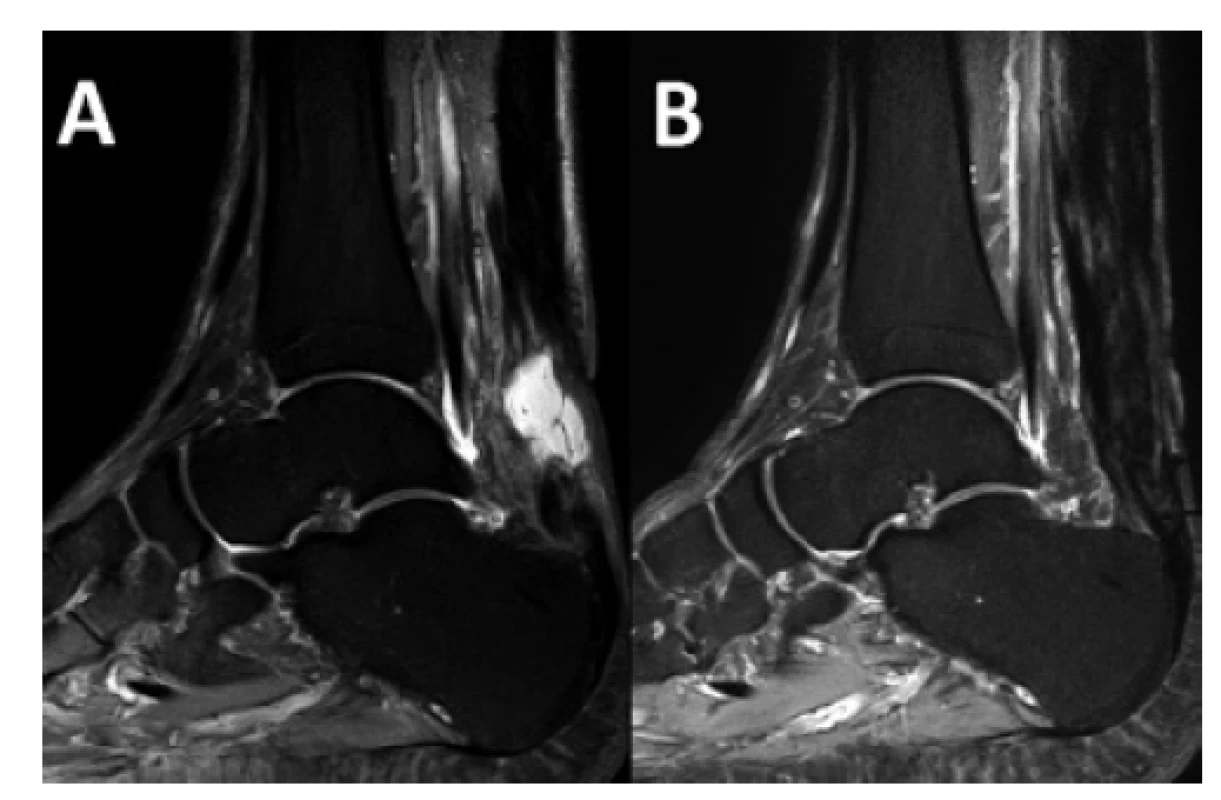
Rentgenové snímky hlezna v bočné projekci poskytnou informaci pouze v případě kostně-avulzních poranění úponu šlachy či osvětlí přítomnost patologických kalcifikací v jejím průběhu. Hodnocení tvaru Kagerova trojúhelníku jako obrazu postižení šlachy je již obsolentní.
Terapie
Obecná rozvaha
Absolutní indikací k urgentnímu chirurgickému řešení jsou otevřené ruptury šlachy a dislokované kostěné avulze z úponu, vedoucí tlakem fragmentu k trofickým změnám kožního krytu.
Základem k neakutní indikační rozvaze by se mohla stát dynamická sonografie, jejíž senzitivita byla prokázána na robustním souboru pacientů (podrobně viz Tab. 1) [24].
S ohledem na časový odstup od úrazu, charakter a lokalizaci ruptury, kvalitu pahýlů a jejich vzájemnou pozici se nabízejí čtyři základní léčebné postupy: funkčně konzervativní terapie, miniinvazivní sutura, otevřená revize se suturou a konečně rekonstrukční techniky statické a dynamické.
Konzervativní terapie
Funkčně konzervativní terapie čerstvých ruptur Achillovy šlachy se v průběhu 80. let vyvinula z čistě konzervativní léčby, zatížené až 30% mírou reruptur [23,25]. Spočívá v iniciálním zklidnění končetiny na ventrální flekční dlaze s časným naložením preformované ortézy či sádrové fixace, která umožňuje nášlap a zároveň brání dorziflexi hlezna. Fixace je naložena po dobu 12 týdnů a postupně se upravuje pozice hlezenního kloubu až do neutrální polohy. Od 8. až 10. týdne jsou zařazována rehabilitační cvičení, plná zátěž je umožněna s odstupem 4 měsíců. K této léčbě jsou podle Amlangovy sonografické klasifikace vhodné typy ruptur I, IV, eventuálně IIa a IIb a měly by probíhat pravidelné sonografické kontroly pozice pahýlů šlachy a vyzrávání hematomu [24]. Míra reruptur je snížena na 3–6 % [26], dlouhodobé funkční výsledky jsou srovnatelné s chirurgickou léčbou [27]. V USA a Skandinávii je funkčně konzervativní terapie preferována před chirurgickou, u pacientů nad 65 let věku takřka absolutně [3,4,28]. Tato technika však vyžaduje spolupracujícího pacienta.
Miniinvazivní léčba
Technika miniinvazivní sutury čerstvé ruptury Achillovy šlachy se rozvíjí od 70. let [29] jako reakce na vysokou míru komplikací zatěžujících otevřené revize šlachy [30]. Je vhodná k léčbě ruptur typu IIa a IIb podle Amlanga, kde umožňuje dosáhnout stabilní pozice pahýlů, ovšem za cenu nedokonalé adaptace [31]. U pacientů s rupturou typu I či IV se sníženou compliance se hodí techniku užít k zajištění správné pozice pahýlů a prevenci zhojení v přílišné elongaci. Jako paliativní či protektivní výkon se dá užít i u ruptur typu IIIa, kde lze touto metodou dosáhnout bezpečného zhojení s určitou mírou elongace šlachy. Výkon lze provést v lokální anestezii a v případě použití moderních cílících systémů (např. perkutánního drážďanského instrumentária – pDI) je výrazně sníženo riziko iatrogenní léze n. suralis [32]. Pooperační fixace je nakládána po dobu 8−12 týdnů, plná zátěž se povoluje s odstupem 3−4 měsíců. Tři týdny po operaci se doporučuje provedení jednorázové sonografické kontroly pevnosti sutury a pozice pahýlů. Vzhledem k výše uvedenému představuje perkutánní sutura velmi vhodnou variantu ošetření u pacientů vyššího věku a pacientů s poruchou mikro - a makrocirkulace na dolních končetinách (diabetici, ischemici, kuřáci).
Otevřená revize
Otevřená revize se suturou je ideální k léčbě čerstvých ruptur s interponovaným hematomem (typ IIIa) a ruptur s malým kontaktem a degenerovanými pahýly (typ IIIb). Výkon je možné podle úrovně spolupráce pacienta provádět v lokální nebo celkové anestezii [7]. Doporučuje se šetřit a rekonstruovat paratenonium, steh zavedený do pahýlů některou z vysokopevnostních technik (podle Kesslera, Bunnela, Krackowa či Tsugeho) [33] je třeba uzlit uvnitř šlachy pro snížení iritace okolních tkání (Obr. 2a, b, c). Pooperační režim se podobá tomu po perkutánní sutuře, odpadá nutnost sonografických kontrol. Otevřená sutura je v porovnání s předchozími technikami zatížena vyšší mírou místních komplikací [27,34], zvláště poruchami hojení měkkých tkání a infektem [35,36]. Na rozdíl od funkčně konzervativní terapie však vykazuje nižší míru reruptur [27,34], vyšší časná funkční skóre [34] a téměř úplný dlouhodobý návrat předúrazové funkce, obvodu lýtka i rozsahu pohybu v hlezenním kloubu [27,37].
Obr. 2. Přehled stehů Achillovy šlachy podle A – Kesslera, B – Bunnela, C – Krackowa
Fig. 2: Achilles tendon sutures according to A – Kessler, B – Bunnel, C – Krackow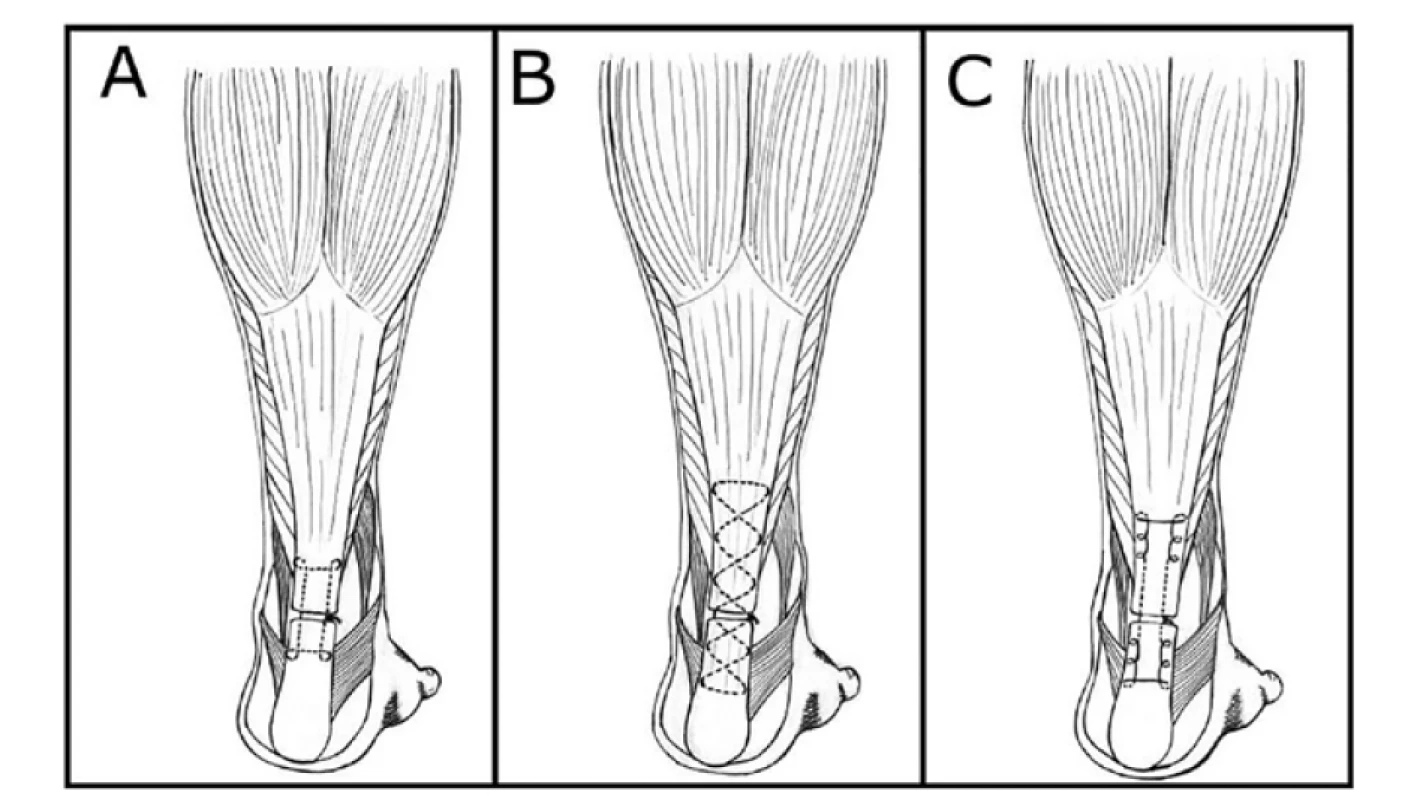
Rekonstrukční výkony u chronických ruptur
Statické a dynamické rekonstrukční techniky se užívají v případech inveterovaných ruptur Achillovy šlachy. Představují kauzální řešení obnovující časně funkci a snižující riziko reruptury [38,39]. U všech pacientů s inveterovanou rupturou dochází k retrakci pahýlu tahem m. soleus a mm. gastrocnemii se vznikem různě velkého defektu v lůžku šlachy, který se postupně vyplňuje méněcenným vazivem. V rámci chirurgického výkonu je třeba po ozřejmění skutečného rozsahu defektu zvolit správnou techniku ošetření a vyplnění defektu. V rozhodování nám může pomoci několik klasifikací, které na základě velikosti defektu ve šlaše nabízejí optimální techniku operace. Jde o klasifikace podle Myersona [40], den Hartoga [18] nebo Kuwady [41].
Ke statickým plastikám využívajícím již přítomné tkáně a struktury se uchylujeme v případě velikosti defektu do 5−7 cm, slušné vitality pahýlů a mobilizovatelnosti m. triceps surae. Patří sem technika podle Silfverskiölda [19], což je otočný lalok z centrálního pruhu fascie m. gastrocnemius. Její variantou je technika popsaná Bosworthem [42] s tenčím centrálním štěpem, využívající augmentaci m. plantaris. Dalšími variantami jsou plastika podle Lindholma [43], což je otočný lalok paramediálními pruhy z fascie m. gastrocnemius, případně plastika podle Abrahama-Pankoviche [44], což je V-Y plastika v proximální přechodové části Achillovy šlachy na m. soleus (Obr. 3). Výhodou této techniky je možnost plánování velikosti korekce, respektive míry skluzu volbou sklonu V řezu. Všechny metody jsou přehledně znázorněny na Obr. 4, 5 a 6. Metody lze úspěšně kombinovat, zvláště ve variantě s V-Y plastikou kombinovanou s jednotlivými fasciálními laloky. Statické plastiky neomezují funkci dalších šlach a umožňují po plném obnovení kontinuity Achillovy šlachy dosahovat téměř normálních dlouhodobých funkčních výsledků [18,45].
Obr. 3. Plastika Achillovy šlachy podle Abrahama-Pankowiche pomocí V-Y skluzu
Perioperační foto po V řezu a sesunutí pahýlu distálně.
Fig. 3: Abraham-Pankowich technique of Achilles tendon plasty using V-Y transfer
Perioperative picture documenting the V incision and distal translation of the tendon.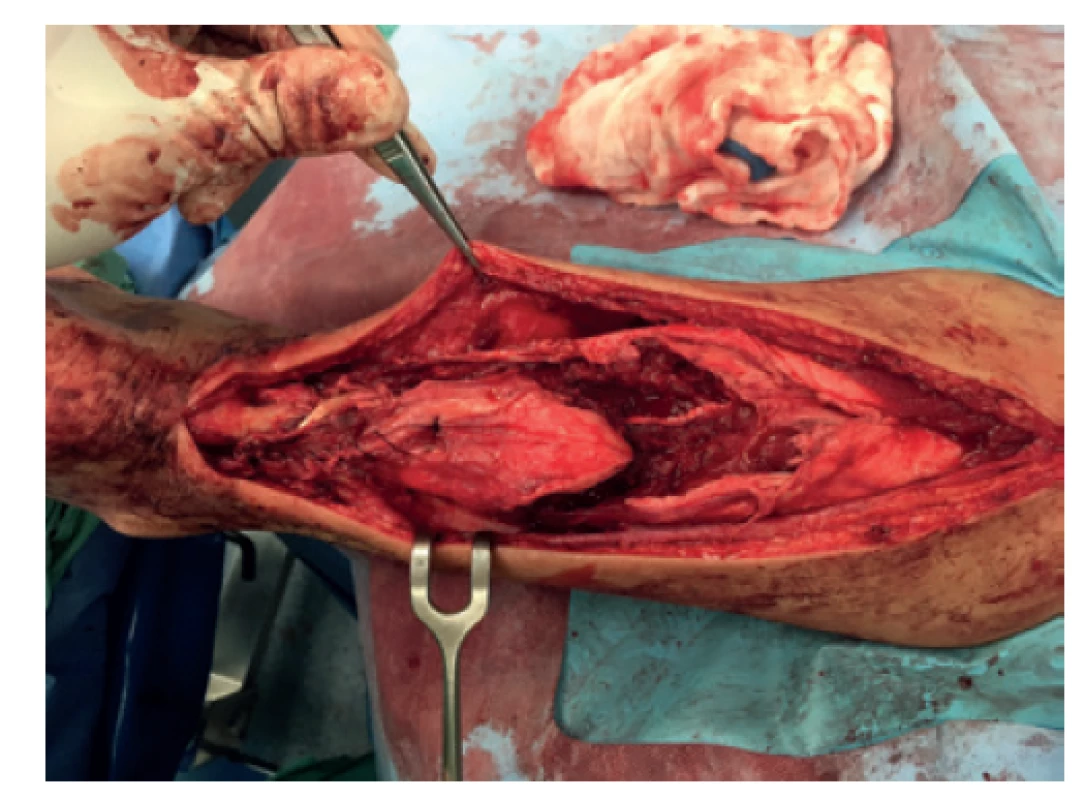
Obr. 4. Metody rekonstrukcí defektů Achillovy šlachy: technika podle Silfverskiölda − A – příprava, B – dokončení
Fig. 4: Methods of Achilles tendon reconstruction: Silfverskiöld technique − A – preparation, B – completion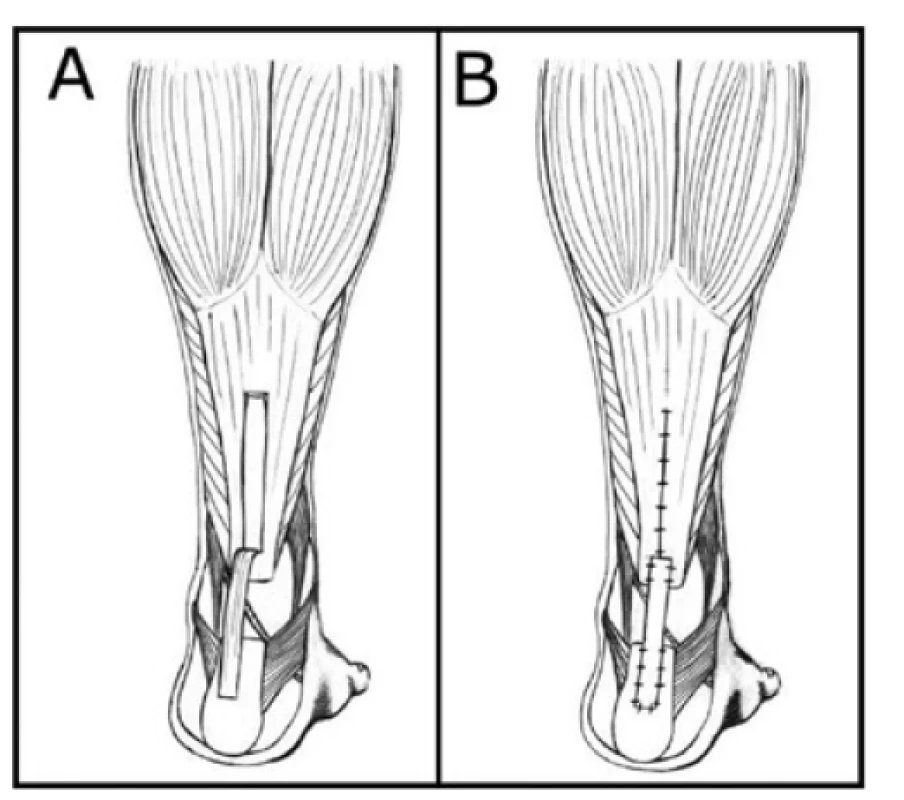
Obr. 5. Metody rekonstrukcí defektů Achillovy šlachy: technika podle Lindholma − A – příprava, B – dokončení
Fig. 5: Methods of Achilles tendon reconstruction: Lindholm technique − A – preparation, B – completion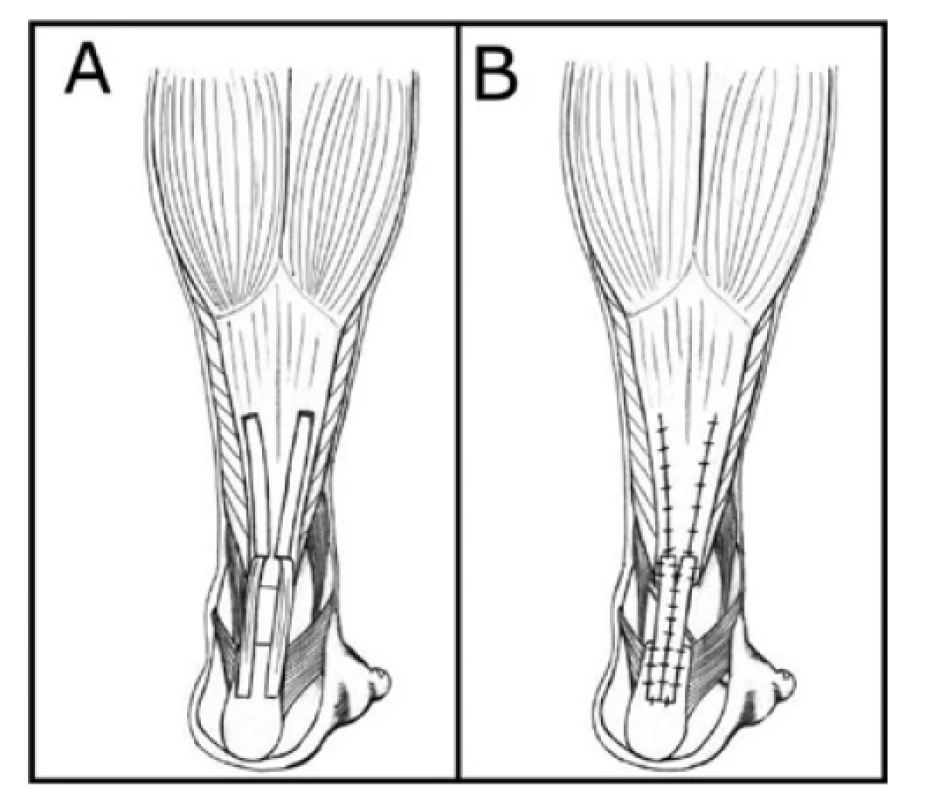
Obr. 6. Metody rekonstrukcí defektů Achillovy šlachy: technika podle Abrahama-Pankowiche − A – příprava, B – dokončení
Fig. 6: Methods of Achilles tendon reconstruction: Abraham- -Pankowich technique − A – preparation, B – completion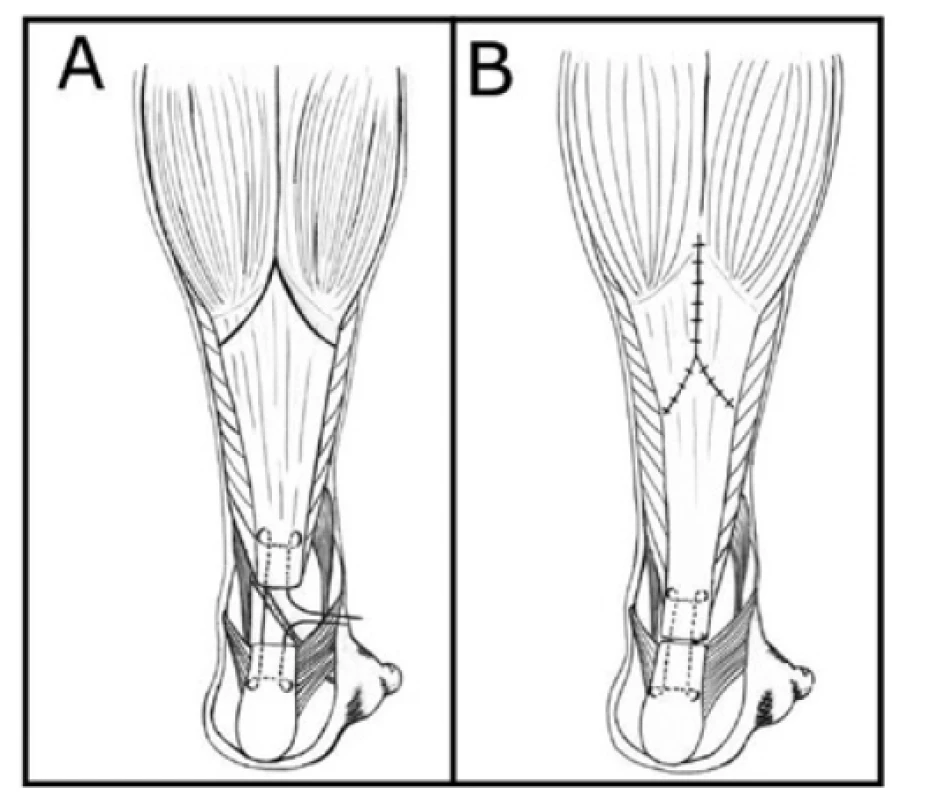
K dynamickým plastikám, využívajícím přesun či transplantaci extraanatomických struktur, nejčastěji přilehlých šlach flexorů, se uchylujeme v případě rozsáhlejší defektní zóny (zhruba nad 10 cm), špatné vitality zvláště distálního pahýlu a omezené mobilizovatelnosti m. triceps surae. Patří sem především plastika podle Wapnera [46,47], využívající transfer šlachového štěpu m. flexor hallucis longus (FHL) odpojením od Henryho uzlu v plosce, dále plastika podle Teuffera či Blautha, využívající transfer šlachy m. peroneus brevis při jejím odpojení od báze pátého metatarsu [17] či plastika podle Manna, využívající transfer šlachy m. flexor digitorum longus, která se odpojuje před větvením pro jednotlivé prsty. Z těchto metod je nejužívanější transfer FHL; důvodem je jeho velká síla, dostatečně dlouhá šlacha umožňující provlečení kanálem v tuber calcanei a silné a dobře vaskularizované svalové bříško, jež zajišťuje zpravidla nekomplikované hojení. Dynamické plastiky neumožňují dosažení původního rozsahu pohybu, svalové síly ani dalších funkčních ukazatelů [48]. Vedou rovněž k výpadku funkce odpojených šlach, což v případě transferu FHL může být kompenzováno funkcí krátkého ohýbače palce.
K dalším šlachovým transferům v oblasti Achillovy šlachy patří přesuny šlachy m. peroneus longus či šlachy m. tibialis anterior. Jsou však využívány spíše v případech motorického výpadku na zadní svalové skupině [49].
Pooperační režim u rekonstrukčních výkonů se odvíjí od velikosti defektu a techniky užité k jeho řešení, v principu se jedná o modifikovaný pooperační proto - kol pro akutní ruptury, kde je období rigidní fixace prodlouženo o 2−4 týdny a nášlap odložen o 1−2 měsíce.
Komplikace
Komplikace spojené s léčbou ruptur Achillovy šlachy dělíme na iatrogenní traumata (nejčastěji poranění n. suralis), povrchové a hluboké infekce, reruptury a hlubokou žilní trombózu (HŽT) [50].
Senzitivní výpadek
Iatrogenní poranění postihuje výlučně (až na vzácné případy) senzitivní n. suralis s jeho inervační zónou na zevní straně nohy. Jeho četnost je popisována v závislosti na užité technice mezi 0 a 25 % [15,35]. U otevřených technik jde léze za operatérem, u miniinvazivních lze nerv chránit přísnou peritendinózní preparací a použitím cíličů. V referovaných souborech byla takto snížena incidence poškození až na 1 % [51]. Chirurgická náprava léze není v literatuře popisována, u části pacientů dochází ke spontánní reinervaci, část se se stavem smíří.
Infekce
Povrchový a navazující hluboký infekt je komplikací řádově závažnější. Incidence činí u otevřených technik až 20 % [23], u miniinvazivních jen něco mezi 1 a 5 % [30,51]. Roli hrají: věk pacienta, přítomnost komorbidit, zvláště diabetu a ischemické choroby dolních končetin. Léčba je vždy komplexní a zahrnuje kromě kompenzace základních chorob především antibioterapii, cílenou podle standardních i prodloužených kultivací, radikální chirurgické debridement, podtlakovou terapii stimulující tvorbu granulací a zlepšující mikroperfuzi a v neposlední řadě plastické techniky krytí výsledných defektů. K dispozici jsou kožní, fasciokutánní a volné laloky [36,38,49].
Reruptura
Reruptura jako komplikace otevřené sutury je poměrně raritní (kolem 1 %), u perkutánních technik došlo vlivem zavedení cíličů ke snížení její incidence na 1−5 % [30,51]. Správně vedená funkčně konzervativní terapie, kdy indikace je stanovena na základě dynamické sonografie a proces hojení je pravidelně sonograficky kontrolován, vykazuje selhání zhruba v 6−12 % [24,25]. Léčbou je revizní výkon, kde dle charakteru reruptury a stavu měkkých tkání lze využít otevřené revize a prosté sutury, případně i technik popsaných pro rekonstrukční výkony. Ke spojení konců šlachy je preferován steh podle Krackowa či Tsugeho [33].
Hluboká žilní trombóza
Trombóza je komplikací s největší literární variabilitou incidence, související s rozdílným pohledem na její diagnostiku. U prospektivních studií však incidence činí až 30 % [50,52], a to bez ohledu na způsob léčby, pooperační režim či dobu fixace. Symptomatických případů s plicní embolií je však řádově méně. Standardní indikační schéma profylaxe při výkonech s fixací nepřesahující koleno [53] by mohlo být nahrazeno benevolentnějším schématem profylaxe nízkomolekulárním heparinem po celou dobu fixace. V současnosti však pro tento postup neexistují jasná klinická doporučení [54].
ZÁVĚR
Tento přehled má za cíl pojmenovat nejnovější vývoj v oblasti epidemiologie, diagnostiky a terapie ruptur Achillovy šlachy. Z epidemiologického hlediska aktuálně pozorujeme nárůst počtu případů akutních i inveterovaných ruptur v celé populaci, zvláště zřetelně pak u pacientů nad 65 let věku. V diagnostice se prosazuje koncept dynamické sonografie, dostupné a levné metody umožňující kromě exaktní diagnostiky i terapeutickou a indikační rozvahu. V terapii již delší dobu etablovaný koncept funkčně konzervativní léčby přináší v indikovaných případech u spolupracujících pacientů výsledky srovnatelné s chirurgickou léčbou. Uplatnění nachází zvláště ve skupině starších pacientů a převládá v anglofonním prostředí. Miniinvazivní techniky sutury za pomoci cíličů omezují rizika peroperačních komplikací výkonu a pooperačních poruch hojení zvláště u pacientů se sníženou mírou spolupráce či poruchou perfuze končetiny. V případech zastaralých ruptur dominují v rekonstrukčních technikách statické plastiky, zvláště kombinace V-Y plastiky a fasciálních laloků, z dynamických se častěji užívá pouze transpozice šlachy dlouhého ohýbače palce. K aktuálně diskutovaným komplikacím patří kromě reruptur a infektů nově i hluboká žilní trombóza, v jejíž prevenci se zvažuje benevolentnější indikační schéma tromboprofylaxe. Prezentovaná práce nepředstavuje dogmatické indikační a terapeutické schéma, její výlučnou ambicí je stát se určitou inspirací pro lékaře, kteří se věnují ošetřování čerstvých i zastaralých ruptur Achillovy šlachy.
Poděkování
Děkujeme Kateřině Kuncové a Vojtěchu Janečkovi za precizní zhotovení ilustrací k přehledovému článku.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Lubomír Kopp, Ph.D.
Klinika úrazové chirurgie MN a UJEP
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: lubomir.kopp@kzcr.eu
ORCID: 0000-0002-3695-2711
Zdroje
1. Chao W, Deland JT, Bates JE, et al. Achilles tendon insertion: an in vitro anatomic study. Foot Ankle Int. 1997;18(2):81−84. doi:10.1177/107110079701800207.
2. Carr AJ, Norris SH. The blood supply of the calcaneal tendon. J Bone Joint Surg Br. 1989;71 : 100−101. doi:10.1302/0301 - 620X.71B1.2914976.
3. Huttunen TT, Kannus P, Rolf C, et al. Acute Achilles tendon ruptures: incidence of injury and surgery in Sweden between 2001 and 2012. Am J Sports Med. 2014;42(10):2419−2423. doi:10.1177/0363546514540599.
4. Erickson BJ, Cvetanovich GL, Nwachukwu BU, et al. Trend in management of Achilles tendon ruptures in the United States Medicare population 2005 – 2011. Orthop J Sports Med. 2014;2(9). doi:10.1177/2325967114549948.
5. Lemme NJ, Li NY, DeFroda SF, et al. Epidemiology of Achilles tendon ruptures in the Unites States: Athletic and nonathletic injuries from 2012 to 2016. Orthop J Sports Med. 2018;6(11). doi:10.1177/2325967118808238.
6. Leppilahti J, Puranen J, Orava S. Incidence of Achilles tendon rupture. Acta Orthop Scand. 1996; 67(3):277−279. doi:10.3109/17453679608994688.
7. Cretnik A, Kosir R, Kosanovic M. Incidence and outcome of operatively treated Achilles tendon rupture in the elderly. Foot Ankle Int. 2010;31(1):14−18. doi:10.3113/ FAI.2010.0014.
8. Houshian S, Tscherning T, Riegels-Nielsen P. The epidemiology of Achilles tendon rupture in a Danish country. Injury 1998;29(9):651−654. doi:10.1016/s0020 - 1383(98)00147-8.
9. Steinbrück K. Achillessehnerupturen im Sport – Epidemiologie, aktuelle Diagnostik, Therapie und Rehabilitation – Analyse von 791 Fällen. Dtsch J Sportmed. 2000;51(5):154−160. ISSN 0344-5925.
10. Józsa L, Kannus P. Histopathological findings in spontaneous tendon ruptures. Scand J Med Sci Sports 1997;7(2):113−118. doi:10.1111/j.1600-0838.1997.tb00127.x.
11. Järvinen TA, Józsa L, Kannus P, et al. Histopathological findings in chronic tendon disorders. Scand J Med Sci Sports 1997;7(2):86−95. doi:10.1111/j.1600-0838.1997.tb00124.x.
12. Saltzman CL, Tearse DS. Achilles tendon injuries. J Am Acad Orthop Surg. 1998;6(5):316−325. doi:10.5435/00124635 - 199809000-00007.
13. Leppilahti J, Orava S. Total Achilles tendon rupture. A review. Sports Med. 1998; 25(2):79−100. doi:10.2165/00007256 - 199825020-00002.
14. Nestorson J, Movin T, Möller M, et al. Function after Achilles tendon rupture in the elderly: 25 patients older than 65 years followed for 3 years. Acta Orthop Scand. 2000;71(1):64−68. doi:10.1080/00016470052943928.
15. Maffulli N. Rupture of the Achilles tendon. J Bone Joint Surg Am. 1999;81(7):1019−1036. doi:10.2106/00004623-199907000-00017.
16. Haglund P. Beitrag zur Klinik der Achillessehne. Z Orthop Chir. 1928;49 : 49−58.
17. Hepp WR, Blauth W. Zur Behandlung von Achillessehnendefekten mit der „Peronaeus - brevis-Plastik”. Arch Orthop Trauma Surg. 1978;91 : 195−200. ISSN 1434 - 3916.
8. Den Hartog BD. Surgical strategies: delayed diagnosis or neglected Achilles’ tendon ruptures. Foot Ankle Int. 2008; 29(4):456−463. doi:10.3113/ FAI.2008.0456.
19. Silfverskiöld N. Über die subkutane totale Achillessehnenruptur und deren Behandlung. Acta Chir Scand. 1941;84 : 393−413. ISSN 0001-5482.
20. Cummins EJ, Anson BJ, Carr WB. The structure of the calcaneal tendon (of Achilles) in relation to orthopedic surgery, with additional observations on the plantaris muscle. Surg Gynecol Obstet. 1946;83 : 107−116. ISSN 0039-6087.
1. Thompson TC, Doherty JH. Spontaneous rupture of tendon of Achilles: a new clinical diagnostic test. J Trauma 1962;2 : 126−129. ISSN 0022-5282.
22. Matles AL. Rupture of the tendon Achilles: another diagnostic sign. Bull Hosp Joint Dis. 1975;36(1):48−51. ISSN 0018 - 5647.
23. Zwipp H, Thermann H, Sudkamp N, et al. Ein innovatives Konzept zur primärfunktionellen Behandlung der Achillessehneruptur. Sportverletz Sportschaden 1990;4(1):29−35. doi:10.1055/s-2007-993594.
24. Amlang MH, Rammelt S, Haupt C, et al. Klinische und sonographische Kriterien für eine differenzierte Therapiewahl bei der Achillessehneruptur. Fuss Sprungg. 2009;7(4):230−241. doi:10.1016/j.fuspru. 2009.08.007.
25. Thermann H, Zwipp H, Tscherne H. Funktionelles Behandlungskonzept der frischen Achillessehnenruptur. Zweijahresergebnisse einer prospektiv - randomisierten Studie. Unfallchirurg 1995;98 : 21–32. ISSN 0177-5537.
26. Khan RJ, Fick D, Keogh A, et al. Treatment of acute Achilles tendon ruptures. A meta-analysis of randomized, controlled trials. J Bone Joint Surg Am. 2005;87(10):2202−2210. doi:10.2106/JBJS. D.03049.
27. Willits K, Amendola A, Bryant D, et al. Operative versus nonoperative treatment of acute Achilles tendon ruptures: a multicenter randomized trial using accelerated functional rehabilitation. J Bone Joint Surg Am. 2010; 92(17):2767−2775. doi:10.2106/JBJS.I.01401.
28. Barfod KW. Achilles tendon rupture; assessment of nonoperative treatment. Dan Med J. 2014;61(4):B4837. ISSN 2245 - 1919.
29. Ma GW, Griffith TG. Percutaneous repair of acute closed ruptured Achilles tendon: a new technique. Clin Orthop Relat Res. 1977;128 : 247−255. ISSN 0009-921X.
30. Sirový M, Carda M. Perkutánní vs. otevřená sutura subkutánní ruptury Achillovy šlachy. Rozhl Chir. 2007;86(11):594−599. ISSN 0035-9351.
31. Hockenbury RT, Johns JC. A biomechanical in vitro comparison of open versus percutaneous repair of tendon Achilles. Foot Ankle 1990;11(2):67−72. doi:10.1177/107110079001100202.
32. Ortiz C, Wagner E, Mococain P, et al. Biomechanical comparison of four methods of repair of the Achilles tendon: a laboratory study with bovine tendons. J Bone Joint Joint Surg Br. 2012;94(5):663−667. doi:10.1302/0301 - 620X.94B5.27642.
33. Dündar N, Güneri B, Uzel M, et al. Biomechanical comparison of Bunnel, modified Kessler, and Tsuge tendon repair techniques using two suture types. Acta Orthop Traumatol Turc. 2020;54(1):104−113. doi:10.5152/j.aott.2020.01.411.
34. Holm C, Kjaer M, Eliasson P. Achilles tendon rupture – treatment and complications: a systematic review. Scand J Med Sci Sports 2015;25(1):e1−10. doi:10.1111/ sms.12209.
35. Lim J, Dalal L, Waseem M. Percutaneous vs. open repair of the ruptured Achilles tendon – a prospective randomized controlled study. Foot Ankle Int. 2001;22(7):559−568. doi:10.1177/107110070102200705.
36. Pajala A, Kangas J, Ohtonen P, et al. Rerupture and deep infection following treatment of total Achilles tendon rupture. J Bone Joint Surg Am. 2002;84(11):2016−2021. doi:10.2106/00004623-200211000 - 00017.
37. Porter DA, Barnes AF, Rund AM, et al. Acute Achilles tendon repair: strength outcomes after an acute bout of exercise in recreational athletes. Foot Ankle Int. 2014; 35(2):123−130. doi:10.1177/10711 00713514228.
38. Bussewitz BW. Repair of neglected Achilles rupture. Clin Podiatr Med Surg. 2017;34(2):263−274. doi:10.1016/j. cpm.2016.10.012.
39. Schweitzer KM, Dekker TJ, Adams SB. Chronic Achilles ruptures: reconstructive options. J Am Acad Orthop Surg. 2018;26(21):753−763. doi:10.5435/ JAAOS-D-17-00158.
40. Myerson MS. Achilles tendon ruptures. Instr Course Lect. 1999;48 : 219−230. ISSN 0065-6895.
41. Kuwada GT. Classification of tendon Achillis rupture with consideration of surgical repair techniques. J Foot Surg. 1990;29(4):361−365. ISSN 1067-2516.
42. Bosworth DM. Repair of defects in the tendo Achillis. J Bone Joint Surg Am. 1956;38(1):111−114. ISSN 0021-9355.
43. Lindholm A. A new method of operation in subcutaneous rupture of the Achilles tendon. Acta Chir Scand. 1959;117 : 261−270. ISSN 0001-5482.
44. Abraham E, Pankowich AM. Neglected rupture of the Achilles tendon. Treatment by V-Y tendinous flap. J Bone Joint Surg Am. 1975;57(2):253−255. ISSN 0021 - 9355.
45. Park YS, Sung KS. Surgical reconstruction of chronic Achilles tendon ruptures using various methods. Orthopedics 2012;35(2):e213−218. doi:10.3928/01477447-20120123-13.
46. Wapner KL, Pavlock GS, Hecht PJ, et al. Repair of chronic Achilles tendon rupture with flexor hallucis longus tendon transfer. Foot Ankle 1993;14(8):443−449. doi:10.1177/107110079301400803.
47. Filan P, Hart R, Štipčák V, et al. Rekonstrukce zastaralých a rozsáhlých ruptur Achillovy šlachy transferem šlachy musculus flexor hallucis longus. Úraz Chir. 2008;16 : 87−94. ISSN 1211-7080.
48. Us AK, Bilgin SS, Aydin T, et al. Repair of neglected Achilles tendon ruptures: procedures and functional results. Arch Orthop Trauma Surg. 1997;116(6−7):408−411. doi:10.1007/BF00434001.
49. Hansen ST. Functional reconstruction of the foot and ankle. Philadelphia, Lippincott Williams and Wilkins 2000. ISBN 9780397517527.
50. Wu Y, Mu Y, Yin L, et al. Complications in the management of acute Achilles tendon rupture – a systematic review and network meta-analysis of 2060 patients. Am J Sports Med. 2019;47(9):2251−2260. doi:10.1177/0363546518824601.
51. Amlang MH, Christiani P, Heinz P, et al. Die perkutanne Achillessehnennaht mit dem Dresdner Instrument. Technik und Ergebnisse. Unfallchirurg 2005;108 : 529–536. doi:10.1007/ s00113-005-0938-8.
52. Nilsson-Helander K, Thurin A, Karlsoon J, et al. High incidence of deep venous thrombosis after Achilles ten don rupture: a prospective study. Knee Surg Sports Traumatol Arthrosc. 2009;17(10):1234−1238. doi:10.1007/ s00167-009-0727-y.
53. Kearon C, Kahn SR, Agnelli G, et al. Antithrombotic therapy for venous thromboembolic disease: American College of Chest Physicians; Evidence-based clinical practice quidelines (8th edition). Chest 2008;133(6 suppl):454S−545S. doi:10.1378/chest.08-0658.
54. Molloy A, Wood EV. Complications of the treatment of Achilles tendon ruptures. Foot Ankle Clin. 2009;14(4):745−759. doi:10.1016/j.fcl.2009.07.004.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2021 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Úrazy a jejich komplikace − úrazová chirurgie dnes
- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Retrospektivní analýza komplikací po sutuře Achillovy šlachy metodou podle Kesslera
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Možnosti ošetření inveterované ruptury Achillovy šlachy – soubor kazuistik
- Spontánní kompartment syndrom předloktí – kazuistika
- Porucha hojení diafýzy stehenní kosti – biomechanika a biologie − kazuistika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Spontánní kompartment syndrom předloktí – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



