-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Transplantace jater u dětí redukovaným štěpem
Liver Transplantations in Children Using Reduced Grafts
Aim:
Liver transplantation is a life - saving procedure in patients with end stage liver disease. Five-year survival in patients indicated for transplantation based on standard indication criteria, has reached a rate over 80%. Shortage of suitable grafts remains the main problem in these procedures. While the situation in adult patients is relatively satisfactory, liver transplantations in children, mainly in the low-weight categories, remain a worldwide problem because of the absolute lack of suitable donors. In order to reduce mortality in the youngest patients on the waiting list, a concept of reduction of the adult graft for pediatric use was introduced in the early 1990s. Recent introduction of novel methods, such as split transplantations or transplantations between relatives, has resulted in lower mortality rates in the youngest recipients on the waiting lists. The author assesses a group of patients below 18 years of age, who underwent reduced liver graft transplantations in the Czech Republic.Material and Methods:
From 1995 to 2009, a total of 43 patients below 18 years of age underwent transplantations, using 48 liver grafts. Further 17 children were sent abroad for transplantations, where a total of 23 liver grafts were used. Only patients who underwent transplantations using the liver grafts adjusted in IKEM were assessed in the patient group, i.e. 14 patients, resp. 16 liver grafts. Reduction was performed in 13 subjects. One subjects underwent transplantation between relatives and a liver split was used in two subjects. In the lowest weight category up to 10 kgs, 5 liver reductions were performed.Outcomes:
Out of the total (n = 16), 4 grafts failed (2 were early postoperative failures, ie. within 2 postoperative days and 2 grafts failed in Month 5). The mean graft survival was 65 months. Within the youngest recipient age group (n = 5), no graft failure was recorded. The mean survival time is 26 months.Conclusion:
Since 2007, the Czech Republic has been providing a program for all patients, including the lowest weight-category pediatric patients. To date data are satisfactory. No graft failure has been recorded in the category of the smallest (up to 10 kgs) pediatric patients.Key words:
liver transplantation – reduced graft – split transplantation – transplantation between relatives – end stage liver disease – pediatric transplantations
Autoři: M. Oliverius; L. Janoušek; M. Adamec; M. Kučera; M. Ryska 1; F. Bělina 1; J. Šnajdauf 2; M. Rygl 2; M. Prchlík 3; R. Kotalová 4; O. Hyánková 5; Z. Mixa 6; P. Trunečka 7
Působiště autorů: Klinika transplantační chirurgie IKEM, Praha, přednosta: prof. MUDr. Miloš Adamec, CSc. ; Chirurgická klinika 2. LF UK a ÚVN, Praha, přednosta: prof. MUDr. Miroslav Ryska, CSc. 1; Oddělení dětské chirurgie Fakultní nemocnice Motol, Praha, přednosta: prof. MUDr. Jiří Šnajdauf, CSc. 2; Klinika dětské chirurgie a traumatologie 3. LF UK, FTNsP, Praha, přednosta: prof. MUDr. Petr Havránek, CSc. 3; Pediatrická klinika UK 2. LF a FN Motol, přednosta: prof. MUDr. Jan Lebl, CSc. 4; Klinika anestesie a resuscitace IKEM, Praha, přednostka: MUDr. Eva Kieslichová 5; Klinika anesteziologie a resuscitace UK 2. LF a FN Motol (KAR) přednosta: prof. MUDr. Karel Cvachovec, CSc., MBA 6; Klinika hepatologie IKEM, Praha, přednosta: prof. MUDr. Julius Špičák, CSc. 7
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 7, s. 411-416.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Transplantace jater je náročný život zachraňující výkon pro pacienty v konečném stadiu jaterního onemocnění (end stage liver disease). Pětileté přežívání nemocných zařazených k transplantaci v rámci ustálených indikačních kritérií dnes přesahuje 80 %. Hlavním problémem nadále zůstává nedostatek vhodných štěpů. Zatímco u dospělých je situace relativně uspokojivá, transplantace jater u dětí, zejména v nejmenších váhových kategoriích, zůstává celosvětovým problémem pro absolutní nedostatek vhodných dárců. Ve snaze snížit úmrtnost nejmenších pacientů na čekací listině byl počátkem devadesátých let zaveden koncept redukce celého dospělého štěpu pro potřeby dětského příjemce. Pozdější zavedení nových metod jako je split transplantace nebo příbuzenská transplantace, mělo za následek další snížení mortality nejmenších příjemců na čekacích listinách. Autoři hodnotí soubor pacientů do 18 let věku transplantovaných v České republice redukovaným jaterním štěpem.Materiál a metody:
V období 1995–2009 bylo transplantováno v uvedené věkové kategorii celkem 43 pacientů 48 jaterními štěpy. Dalších 17 dětí bylo odesláno k transplantaci do zahraničí, kde bylo použito celkem 23 jaterních štěpů. V souboru jsou hodnoceni pouze pacienti transplantovaní v IKEM upraveným jaterním štěpem tj. 14 pacientů, resp. 16 jaterních štěpů. Redukce byla provedena ve 13 případech. Jednou příbuzenská transplantace a dvakrát split jater. V nejmenší váhové kategorii do 10 kg byla redukce provedena 5x.Výsledky:
Z celé skupiny (n = 16) selhaly 4 štěpy (2 časně po operaci tj. do 2 POD a 2 selhaly až v pátém měsíci). Střední délka přežívání štěpů je 65 měsíců. Ve skupině nejmenších příjemců (n = 5) neselhal ani jeden štěp. Střední délka přežívání je 26 měsíců.Závěr:
Česká republika od roku 2007 zajišťuje program pro všechny nemocné včetně dětí nejmenší váhové kategorie. Dosavadní výsledky jsou uspokojivé. V kategorii nejmenších pacientů s hmotností do 10 kg neselhal ani jeden štěp.Klíčová slova:
transplantace jater – redukovaný štěp – split transplantace – příbuzenská transplantace – end stage liver disease – dětské transplantaceÚVOD
První transplantace jater (TxJ) byla provedena v roce 1963 v Denveru TE Starzlem u dítěte s diagnózou biliární atrézie. Metoda se rychle rozvíjela a postupně se ustálily její indikace. Na celém světě postupně vznikaly čekací listiny (waiting list – WL) s nemocnými všech věkových kategorií indikovaných k transplantaci. Zatímco s narůstajícími úspěchy TxJ úmrtnost na WL u dospělých plynule klesala, úmrtnost dětí ještě v devadesátých letech ve Spojených státech dosahovala 25–50 % [1–3]. To vedlo k hledání nových technik směřujících k úpravě dostupných dospělých jaterních štěpů pro potřeby dětských příjemců. Vznikla technika redukce jaterního štěpu. První transplantaci redukovaným štěpem provedl Bismuth ve Francii a metoda se následně rychle rozšířila po celém světě [4–6]. V důsledku toho poklesla mortalita dětí až na hodnoty 2–3 % [7]. Celý koncept redukce dospělého štěpu vychází z precizních znalostí anatomie jater definované Couinaudem [8]. Úspěšnost redukce štěpů ale vedla k upřednostňování dětských příjemců před dospělými, ačkoli ti představují jen desetinu všech zařazených. Řešení situace přinesl vývoj dalších technik směřujících k maximálně efektivnímu využití všech jaterních štěpů. Vznikla technika split transplantace, která spočívá v rozdělení celého štěpu na dvě části, izolovaně transplantované dvěma příjemcům – obvykle dospělému a dítěti. První split provedl Pichlmayer s kolektivem v Německu [9] a brzy jej následovaly další centra [10]. S úspěchy transplantační léčby a zdokonalováním chirurgických technik se opět prohlubuje problém s nedostatkem štěpů, který dominuje zejména v zemích s nízkou odběrovou aktivitou. Další řešení přináší transplantace části jater od žijícího dárce [11].
První transplantaci v Čechách provedl brněnský tým u dospělého nemocného s hepatocelulárním karcinomem v roce 1983 [12]. První transplantaci u dítěte provedl Ryska s kolektivem v roce 1995 celým jaterním štěpem a stejný tým o tři roky později realizoval transplantaci redukovaným štěpem u sedmnáctikilového tříletého chlapce, který byl 15 měsíců zařazen na čekací listinu s biliární atrézií. Dítě po dalších dvou retransplantacích nakonec zemřelo na sepsi. První úspěšná transplantace dítěte redukovaným štěpem byla provedena až v roce 2002. Stejný tým provedl o rok později první příbuzenskou transplantaci [13]. Nicméně děti nejmenší váhové kategorie byly nadále odesílány k transplantaci do zahraničí. První transplantaci dítěte pod 10 kg redukovaným štěpem provedl tým pod vedením profesora Adamce v roce 2007. Tím byl zahájen program transplantace jater i u nejmenších pacientů. Česká republika tak poskytuje tuto léčbu nemocným všech váhových i věkových kategorií.
MATERIÁL A METODA
V České republice bylo od roku 1995 do roku 2009 zařazeno k transplantaci celkem 62 nemocných do 18 let věku. Z toho v zahraničí bylo transplantováno 17 dětí s použitím 23 jaterních štěpů. V IKEM bylo transplantováno 42 nemocných s použitím 47 štěpů. Jeden pacient byl transplantován v Motole. Dva pacienti zemřeli na čekací listině.
V souboru hodnotíme děti, které byly transplantovány upraveným jaterním štěpem v transplantačním centru IKEM. Jde o soubor 14 dětí, u kterých bylo použito celkem 16 štěpů (jedno dítě bylo dvakrát retransplantováno). Poměr chlapců a dívek je 9 : 5. Nejmladší pacientce byl jeden rok, nejstaršímu 13,5 roku (průměr 10,7; medián 12,9 roků). Podrobnější charakteristiku souboru z hlediska věku, pohlaví a váhy a indikace k transplantaci zobrazuje tabulka 1.
Tab. 1. Charakteristika souboru dětí transplantovaných redukovaným jaterním štěpem Tab. 1. Characteristics of the group of pediatric patients, in whom reduced liver graft transplantation was used 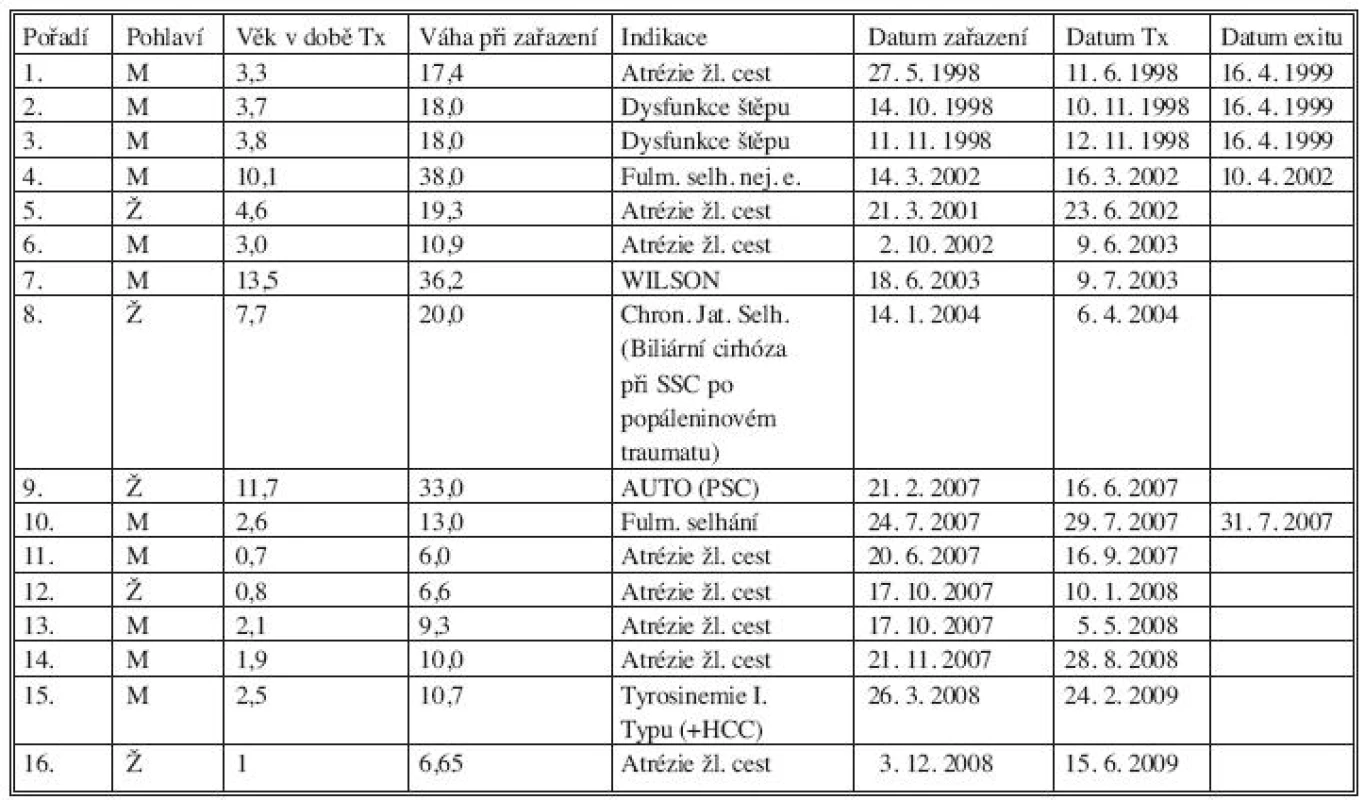
Charakteristiku použitých redukovaných štěpů zobrazuje tabulka 2. Ve třech případech jsme museli redukovaný štěp segmentu II+ III ještě zmenšit, tak aby byl vhodný pro nejmenší příjemce (Obr. 1).
Tab. 2. Použité typy redukovaných jaterních štěpů Tab. 2. Types of reduced liver grafts 
Obr. 1. Zredukovaný štěp II+ III Fig. 1. Reduced grafts II+ III 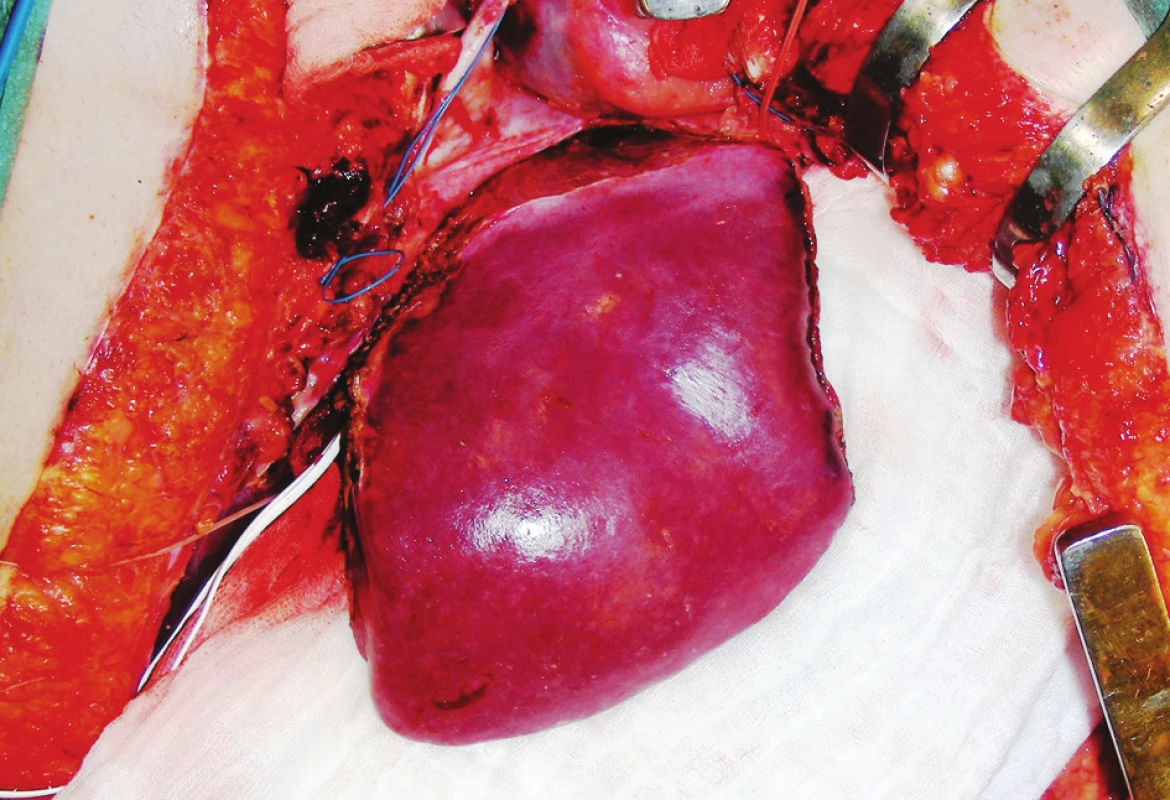
U většiny transplantací (13 štěpů) byla provedena biliodigestivní anastomóza. U 3 dětí byly žlučové cesty obnoveny choledocho-choledochoanastomózou. Schematické znázornění transplantace ukazuje obrázek 2.
Obr. 2. Transplantace redukovaného štěpu II+ III Fig. 2. Transplantation of the reduced grafts II+ III 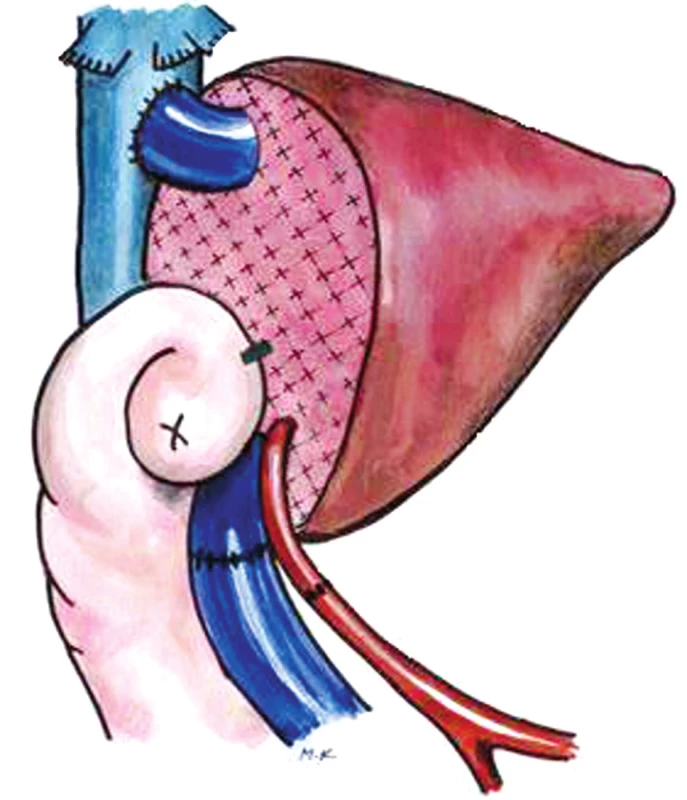
Imunosuprese u dvou pacientů spočívala v kombinaci rATG (ATG-FRESENIUS S inf. cnc. sol.; FRESENIUS BIOTECH GmbH, Gräfelfing, SRN)+ cyklosporin (Sandimun Neoral; NOVARTIS s.r.o., Praha, Česká republika)+ azathioprin (Imuran; GLAXOSMITHKLINE s.r.o., Praha, Česká republika)+ prednison (Prednison léčiva; ZENTIVA, k.s., Praha, Česká republika). U zbylých pacientů byla podávána indukce s daclizumabem (Zenapax; ROCHE, Hoffmann-la Roche Inc., New Jersey, USA)+ tacrolimus (Prograf; Astellas Pharma s.r.o, Praha, Česká republika)+ prednison (Prednison léčiva; ZENTIVA, k.s., Praha, Česká republika).
VÝSLEDKY
Průměrná doba čekání na listině trvala 135 dnů (rozmezí 1–459, medián 87 dnů). Tři nemocní byli k transplantaci zařazeni s nejvyšší urgencí (dvakrát pro fulminantní selhání jater a jednou pro dysfunkci po transplantaci), ostatní nemocní byli transplantováni elektivně.
Průměrný věk kadaverózních dárců byl 31 roků (rozmezí 8–54) s průměrnou hmotností 71,2 kg (rozmezí 25–90kg). Čas studené ischemie byl v průměru 4,45 hodin (rozmezí 2,8–5,1 hodiny).
V celém souboru 14 nemocných zemřeli tři pacienti. Jeden zemřel po opakovaných transplantacích na sepsi v důsledku biliárního leaku. Jeden nemocný zemřel měsíc po transplantaci na multiorgánové selhání. V této skupině byl jeden pacient transplantován pro fulminantní jaterní selhání s předem nediagnostikovanou smrtí mozku a zemřel s plně funkčním štěpem. Jedno dítě bylo dvakrát retransplantováno pro primární selhání štěpu při chirurgické komplikaci. Morbidita a mortalita v souboru jsou znázorněny v tabulce 3.
Tab. 3. Morbidita a mortalita v souboru. (zkratky: p.ž. – portální žíla; R – operační revize) Tab. 3. Morbidity and mortality rates in the patient group (abbreviations: p.ž. – portal vein; R – surgical revision) 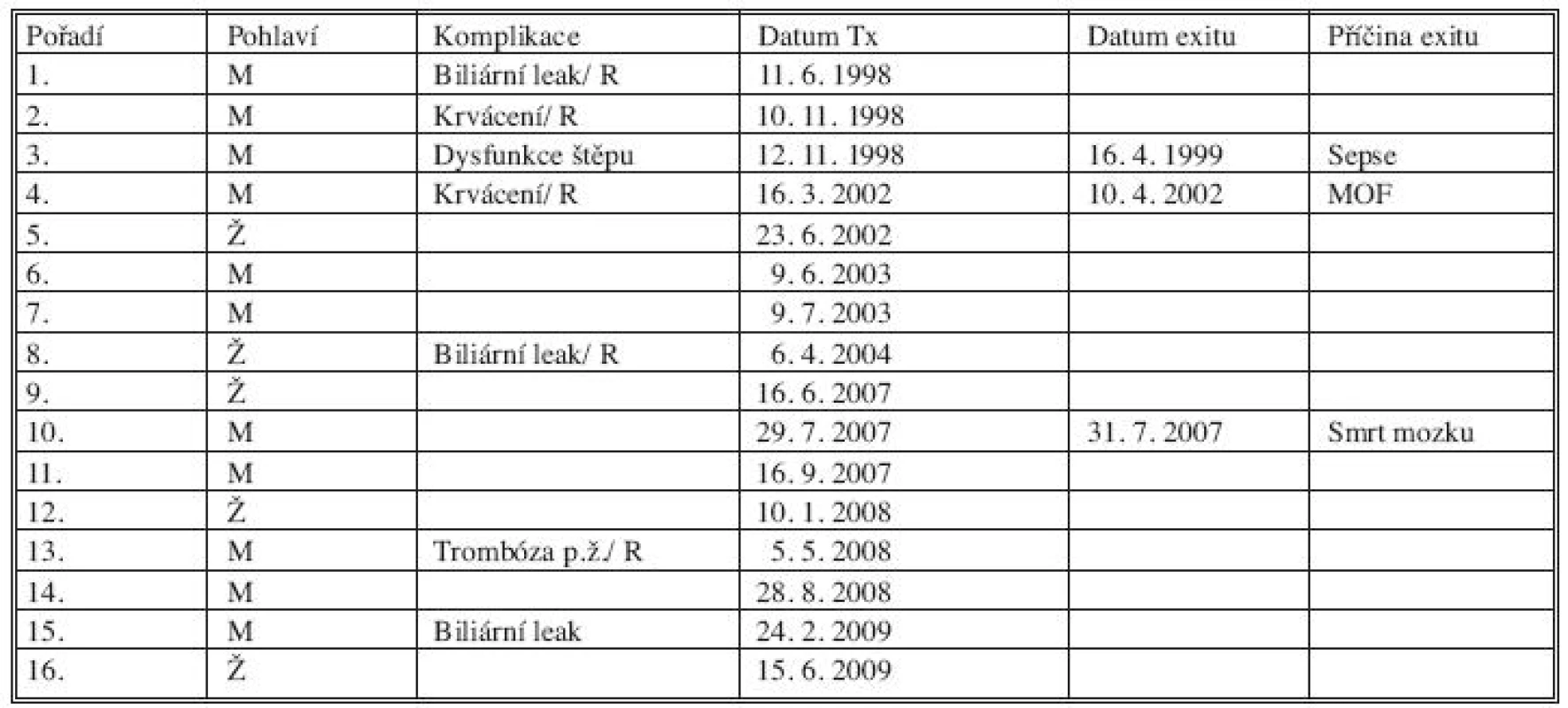
Celkem bylo použito 16 redukovaných jaterních štěpů. Střední délka přežívání všech štěpů k dnešnímu dni je 65, 5 měsíců. Když jsme porovnali přežívání redukovaných štěpů s přežívání celých transplantovaných štěpů (n = 31) u všech dětí transplantovaných v IKEM nezjistili jsme žádnou statisticky významnou odchylku na hladině významnosti p = 0,95 (Graf 1).
Graf 1. Křivka přežívání dětí transplantovaných celým jaterním štěpem (červená křivka – skupina 1) a dětí s transplantovanými štěpy po redukci (modrá křivka – skupina 2). Graph 1. Survival curve in children with whole liver grafts (red curve – group 1) and in children with reduced grafts transplantations (blue curve – group 2). 
Dále jsme se zaměřili na skupinu čistě redukovaných jaterních štěpů. Vyřadili jsme jednu příbuzenskou transplantaci a dvě transplantace provedené splitovaným štěpem. V této skupině bylo transplantováno 12 dětí za použití 13 štěpů. Tři štěpy selhaly a zbylých deset plně funguje. Skupinu jsme rozdělili na děti nejmenší váhové kategorie pod 10 kg (n = 5) a děti s váhou vyšší (n = 7). V první skupině nezemřel ani jeden pacient a jejich průměrná doba přežívání je 26 měsíců. Ve skupině dětí nad 12 kg zemřeli tři pacienti s průměrnou dobou přežívání 52 měsíců.
Když jsme hodnotili čas studené ischemie a věk dárců na přežívání redukovaných štěpů, nezjistili jsme žádnou statisticky významnou závislost. To je pravděpodobně způsobeno krátkou dobou studené ischemie a relativně nízkým věkem kadaverózních dárců, kteří spadali do kategorie optimální dárce.
DISKUSE
Vlastní technika transplantace spočívá v několika postupných krocích. Prvním je výběr vhodného dárce. Vzhledem k věku pacientů a očekávané délce života většina transplantačních center upřednostňuje dárce mladších věkových kategorií. Dárce by měl být oběhově stabilní a podle možnosti s krátkodobým pobytem na jednotce intenzivní péče, aby se předešlo osídlení polirezistentními nozokomiálními kmeny. Z hlediska vlastního štěpu jsou k transplantaci nevhodná játra s vysokým podílem steatózy či jinak postižená.
Pro úspěšný rozvoj funkce štěpu je nezbytné dodržet váhový poměr mezi redukovaným štěpem a váhou příjemce. V případě porušení tohoto principu může dojít na jedné straně k vzniku tzv. „small for size“ syndromu, který má za následek nedostatečnou funkci štěpu s následným selháním. V opačném případě velký štěp působí obtíže s uzávěrem dutiny břišní a jeho komprese vede k poruše prokrvení, vzniku trombóz s následnou ztrátou štěpu. Orientačně lze odhadovat pro dospělého zhruba 70kg dárce použití levého anatomického laloku (seg. II + III) pro dětského příjemce do 40 kg. Chirurgicky levý lalok (tj. seg. II+ IV) by měl být dostatečný pro příjemce váhové kategorie 40–60 kg a pravý lalok (seg. V-VIII) by měli vystačit pro příjemce až do 80 kg. Tyto úvahy jsou však velmi orientační. Optimálním řešením je provedení CT volumometrie před odběrem nebo přímé zvážení odebraného štěpu. Obě varianty jsou z hlediska logistiky často komplikované.
Dalším krokem je technické provedení odběru. V podstatě existují dva základní způsoby. Redukce in situ, která spočívá v přípravě štěpu v těle mrtvého dárce s bijícím srdcem a redukce ex situ kdy se odebere celý jaterní štěp a tento je následně upraven na „back table“ v ledovém konzervačním roztoku. Obě metody jsou dostatečně propracovány a jejich volba je věcí logistiky a zvyklostí celého týmu. Osobně upřednostňujeme první způsob, který byl použit u všech případů s výjimkou dvou. Vlastní operace má fázi preparační, kdy jsou pečlivě vypreparovány struktury jaterního hilu bez jejich porušení a zbytečné ischemizace jater. Následně je provedena peroperační cholangiografie k upřesnění anatomie žlučových cest a vyznačení linie jejich přerušení. Dokonalá znalost peroperační sonografie jater zaměřená na cévní zásobení je podmínkou úspěšného výkonu. Ve fázi vlastní úpravy štěpu postupujeme na základě zkušeností z resekční chirurgie jater v přesné anatomické vrstvě stanovené ultrazvukem. V případě redukce štěpu si lze situaci usnadnit podvazem cévních struktur redukované části jater a na základě vzniklé demarkační linie postupovat v resekci.
Vlastní transplantace spočívá v explantaci nemocných jater. Situace je často komplikována tím, že nejčastější indikací u dětí jsou vrozené vady žlučových cest. Tito nemocní jsou již po Kasaiově operaci v útlém dětství, což má za následek velké množství srůstů, které stěžují preparaci v terénu portální hypertenze při jaterní cirhóze. Technika vlastní transplantace spočívá v konstrukci cévních anastomóz. Nejprve je našita anastomóza žilní. Na dolní dutou žílu se našívá žíla resp. žíly redukovaného štěpu. Poté je konstruována anastomóza mezi portální žílou příjemce a portální žílou dárce. Častý nepoměr mezi luminy cév je možné řešit některou z cévních plastik. Následuje reperfuze štěpu. Dalším krokem je ušití tepenné anastomózy. Vzhledem k extrémně malému lumen tepny nejmenších dětí představuje tato anastomóza vysoké riziko. Tam, kde to lze, ji našíváme s cévním patchem odebraným z dárce přímo na aortu dítěte. Nicméně v jedné třetině případů jsme provedli anastomózu na některou část vlastního hepatického řečiště mikrochirurgickou technikou. Posledním krokem je biliární anastomóza. Ta je našita nejčastěji koncem ke straně na Roux kličku.
Program transplantace jater v České republice začal dvacet let po provedení první transplantace ve světě. Metoda se však díky dobré organizaci dárcovského programu s vysokým počtem dárců (20,2/ na milion obyvatel) rychle rozvinula [14]. Průměrná čekací doba na transplantaci u všech nemocných je dnes 3,3 měsíce. Děti se začaly v Čechách transplantovat před patnácti lety, a pokud jde o děti nejmenší váhové kategorie pod 10 kg, program se rozvinul až v posledních třech letech. Do té doby byly nejmenší děti odesílány do zahraničí.
O příznivém průběhu celého výkonu rozhoduje mnoho faktorů. Na počátku je výběr vhodného dárce. Ve většině případů byl vzhledem k věku příjemců použit ideální štěp s krátkou dobou ischemie. To mělo nepochybně vliv na výsledek transplantace. Technika odběru a následné transplantace redukovaného štěpu je dnes dobře propracována. Tam kde to lze upřednostňujeme redukci in situ. Vlastní transplantace je náročná zejména u nejmenších dětí a nemocných po předchozích operacích. Překvapivé je, že jsme v celém souboru nezaznamenali ani jednu komplikaci ve smyslu trombózy jaterní tepny, která je v zahraničí udávána jako nejčastější příčina ztráty štěpu [15–17]. U našeho nejmenšího příjemce (6kg chlapec) jsme bezprostředně řešili částečnou trombózu portální žíly způsobenou tlakem velkého štěpu. Komplikace byla úspěšně vyřešena trombektomií a další redukcí již zmenšeného štěpu. Biliární komplikace jsou dlouhodobě označovány jako Achillova pata transplantace jater [18–20]. Na jejich etiologii se podílí mnoho faktorů, které přesahují rozsah sdělení. U redukovaných štěpů kromě rizika v oblasti vlastní biliární anastomózy přistupuje riziko leaku z resekční plochy. Tuto komplikaci jsme zaznamenali u třech štěpů, z toho jednou úspěšně vyřešili konzervativně.
Při hodnocení výsledků našeho retrospektivního souboru dětí transplantovaných redukovaným štěpem, největší neúspěchy souvisí se zavedením a propracováním této náročné metody. Příčinou selhání tří štěpů byly chirurgické komplikace. Jedno dítě bylo transplantováno pro fulminantní jaterní selhání a následně zemřelo s plně funkčním štěpem na smrt mozku, která nebyla předoperačně diagnostikována.
ZÁVĚR
Transplantace jater u dětí redukovaným štěpem je metoda, která vede ke snížení mortality na čekací listině a je použitelná pro příjemce všech věkových a váhových kategorií. Jako negativum tohoto postupu spatřujeme menší využití celkového objemu dostupných dárců, kterého lze dosáhnout splitováním štěpů. Další možností je zavedení příbuzenské transplantace. Vzhledem k malému počtu dětí zařazených na čekací listinu a dobré dostupnosti kadaverózních štěpů není v tuto dobu plošné zavedení příbuzenské transplantace eticky ospravedlnitelné. Své uplatnění nachází v indikovaných případech, kdy hrozí nebezpečí z prodlení z důvodů dlouhého čekání na transplantaci. Dosavadní výsledky transplantace jater u dětí redukovanými štěpy jsou velmi dobré a plně srovnatelné s transplantací celých štěpů. To by mělo vést k včasnému zařazení všech dětských pacientů, kteří splňují indikační kritéria tak, aby se snížil fyzický, psychologický a mentální vliv chronických jaterních onemocnění na život a vývoj dítěte.
MUDr. Martin Oliverius
Tréglova 795
152 00 Praha 52
e-mail: martin.oliverius@ikem.cz
Zdroje
1. Broelsch, C. E., Emond, J. C., Whitington, P. F., Thistlethwaite, J. R., Baker, A. L., Lichtor, J. L. Application of reduced-size liver transplants as split grafts, auxiliary orthotopic grafts, and living related segmental transplants. Ann. Surg., 1990, Sep; 212(3): 368–375; discussion 75–77.
2. Emond, J. C., Whitington, P. F., Thistlethwaite, J. R., Cherqui, D., Alfonso, E. A., Woodle, I. S., et al. Transplantation of two patients with one liver. Analysis of a preliminary experience with lit-liver rafting. Ann. Surg., 1990, Jul; 212(1): 14–22.
3. Busuttil, R. W., Colonna, J. O. 2nd, Hiatt, J. R., Brems, J. J., el Khoury, G., Goldstein, L. I., et al. The first 100 liver transplants at UCLA. Ann. Surg., 1987, Oct; 206(4): 387–402.
4. Bismuth, H., Houssin, D. Reduced-sized orthotopic liver graft in hepatic transplantation in children. Surgery, 1984, Mar; 95(3): 367–370.
5. Broyer, M., Otte, J. B., Kachaner, J., Goulet, O. Organ transplantation in children. Intensive Care Med., 1989; 15 Suppl. 1: S76–79.
6. Otte, J. B., de Ville de Goyet, J., Sokal, E., Alberti, D., Moulin, D., de Hemptinne, B., et al. Size reduction of the donor liver is a safe way to alleviate the shortage of size-matched organs in pediatric liver transplantation. Ann. Surg., 1990, Feb; 211(2): 146–157.
7. Houssin, D., Soubrane, O., Boillot, O., Dousset, B., Ozier, Y., Devictor, D., et al. Orthotopic liver transplantation with a reduced-size graft: an ideal compromise in pediatrics? Surgery, 1992, May; 111(5): 532–542.
8. Couinaud, C. Contribution of anatomical research to liver surgery. Fr. Med., 1956, May; 19(5): 5–12.
9. Pichlmayr, R., Ringe, B., Gubernatis, G., Hauss, J., Bunzendahl, H. Transplantation of a donor liver to 2 recipients (splitting transplantation) – a new method in the further development of segmental liver transplantation. Langenbecks Arch. Chir., 1988; 373(2): 127–130.
10. Otte, J. B., de Ville de Goyet, J., Alberti, D., Balladur, P., de Hemptinne, B. The concept and technique of the split liver in clinical transplantation. Surgery, 1990, Jun; 107(6): 605–612.
11. Otte, J. B. Is it right to develop living related liver transplantation? Do reduced and split livers not suffice to cover the needs? Transpl. Int., 1995; 8(1): 69–73.
12. Koristek, V., Peresty, S., Cerny, J., Gregor, Z., Hokl, J., Hejl, F., et al. Clinical transplantation of the liver. Rozhl. Chir., 1983, May; 62(5): 372–374.
13. Ryska, M., Snajdauf, J., Belina, F., Mixa, Z., Kieslichova, E., Kalousova, J., et al. Living relative donor for liver transplantation in paediatric recipient. Cas. Lek. Cesk., 2005; 144(8): 560–565; discussion 565–566.
14. Česká transplantační společnost. Zemřelí dárci orgánů/ 1.mil. obyvatel ČR 1990–2006 [on line]. 2006-006-09 [cit.2010-103-01].Dostupný na WWW
15. McDiarmid, S. V. Risk factors and outcomes after pediatric liver transplantation. Liver Transpl. Surg., 1996 Sep; 2(5 Suppl 1): 44–56.
16. Duffy, J. P., Hong, J. C., Farmer, D. G., Ghobrial, R. M., Yersiz, H., Hiatt, J. R., et al. Vascular complications of orthotopic liver transplantation: experience in more than 4,200 patients. J. Am. Coll. Surg., 2009 May; 208(5): 896–903; discussion 905.
17. Mazzaferro, V., Esquivel, C. O., Makowka, L., Kahn, D., Belle, S., Scantlebury, V. P., et al. Factors responsible for hepatic artery thrombosis after pediatric liver transplantation. Transplant. Proc., 1989 Feb; 21(1 Pt 2): 2466–2467.
18. Heffron, T. G., Emond, J. C., Whitington, P. F., Thistlethwaite, J. R. Jr., Stevens, L., Piper, J., et al. Biliary complications in pediatric liver transplantation. A comparison of reduced-size and whole grafts. Transplantation, 1992, Feb; 53(2): 391–395.
19. Sieders, E., Peeters, P. M., TenVergert, E. M., Bijleveld, C. M., de Jong, K. P., Zwaveling, J. H., et al. Analysis of survival and morbidity after pediatric liver transplantation with full-size and technical-variant grafts. Transplantation, 1999, Aug 27; 68(4): 540–545.
20. Oswari, H., Lynch, S. V., Fawcett, J., Strong, R. W., Ee, L. C. Outcomes of split versus reduced-size grafts in pediatric liver transplantation. J. Gastroenterol. Hepatol., 2005, Dec; 20(12): 1850–1854.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2010 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Když se ve střevech děje něco nepatřičného...
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
-
Všetky články tohto čísla
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Miesto laparoskopie v liečbe invaginácie u detí
- Transplantace jater u dětí redukovaným štěpem
- Invaginace tenkého střeva v dospělosti
- Léčba píštělí orální části gastrointestinálního traktu na chirurgické jednotce intenzivní péče
- Výsledky a komplikace laparoskopické adjustabilní bandáže žaludku – 12 let zkušeností
- Přínos PET/CT v předoperačním stagingu karcinomu pankreatu
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Zriedkavá komplikácia po šití anastomózy biofragmentilným prstencom Valtrac© – kazuistika a prehľad literatúry
- Chirurgické riešenie failed back surgery syndrómu FBSS pomocou zadnej lumbálnej medzitelovej fúzie PLIF so zadnou transpedikulárnou stabilizáciou
- Submukózní lipom jako příčina invaginace v dospělém věku
- Akútne poranenia laterálneho väzivového aparátu členkového kĺbu
- Hallux flexus – dôsledok poúrazového zakliesnenia šľachy flexor hallucis longus v mieste zlomeniny tíbie
- K životnímu jubileu prim. MUDr. Adolfa Grygy, CSc.
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Invaginace tenkého střeva v dospělosti
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



