-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Problematika diagnostiky a léčby zhoubných nádorů vulvy
The issue of malignant tumours of vulva
The malignant tumours of vulva constitute cca 4% of all gynaecological malignities, their incidence is stationary and increasing with the age of the patient. Due to their small frequency of occurence the experience in therapy and diagnostics is limited. The screening of malignant tumours of vulva does not exist – however, some women are at higher risk of their genesis. The most often carcinoma is squamous carcinoma, rarely it is melanoma, adenocarcinoma, basalioma, non-sorted carcinoma, sarcoma or other rare malignities. The diagnostics of malignant tumours of vulva should be simple. The basic therapeutic methods are naked eye examination and vulvoscopy. Nonreplaceable position belongs to biopsy and ingvinal ganglia examination. The prognosis of malignant tumour is uncertain. The basic therapeutical modality is surgical treatment. Radiotherapy is used as an adjuvant therapy or in non-operable patients. Recently, rather conservative method is recommended in early stages, in advanced forms it is radical surgical treatment and consequent monitoring in oncological centres.
Key words:
malignant tumours of vulva – vulvoscopy
Autoři: A. Havránková; Š. Budka
Působiště autorů: Gynekologicko-porodnická klinika 3. LF UK a FNKV, Praha
Vyšlo v časopise: Prakt Gyn 2005; 9(3): 26-29
Souhrn
Zhoubné nádory vulvy představují cca 4 % všech gynekologických malignit, jejich incidence je stacionární a stoupá s věkem pacientky. Jejich malá frekvence výskytu je příčinou omezené zkušenosti v terapii i diagnostice. Screening zhoubných nádorů vulvy neexistuje – existují však ženy, které jsou pro vznik těchto nádorů rizikovější. Nejčastějším nádorem je dlaždicobuněčný karcinom, zřídka melanom, adenokarcinom, bazaliom, nezařazený karcinom, sarkom či jiné vzácné malignity. Diagnostika zhoubných nádorů vulvy by měla být jednoduchá. Základní diagnostickou metodou je prostý pohled a vulvoskopie. Nezastupitelné místo má biopsie a vyšetření ingvinálních uzlin. Prognóza zhoubných nádorů vulvy je nejistá. Základní terapeutickou modalitou je léčba chirurgická. Radioterapie se využívá jako adjuvantní léčba, nebo u neoperabilních pacientek. V poslední době se doporučuje u časných stadií spíše konzervativní postup, u pokročilých forem radikální chirurgická léčba a následné sledování v onkologických poradnách.
Klíčová slova:
zhoubné nádory vulvy, vulvoskopieÚvod
Zhoubné nádory (ZN) vulvy nejsou příliš častým nádorem a představují asi 4 % všech gynekologických malignit. Jejich incidence má stacionární průběh a ročně zaznamenáváme asi 170-200 nových případů.
Malá četnost výskytu ZN vulvy má za následek omezené zkušenosti jak v diagnostice, tak v terapii. Proto je nutno léčebnou péči centralizovat, v diagnostice využívat spolupráce s dermatology a histopatology.
I v literatuře se objevují klinicko-patologické studie ZN vulvy sporadicky a bývají většinou retrospektivní. Charakteristické pro nejčastější, tedy dlaždicobuněčné ZN vulvy, je jejich výskyt především v postmenopauzálním věku. Jejich incidence stoupá se stoupajícím věkem. Lokalizace na vulvě, dobře přístupné vyšetřování, umožňuje včasnou diagnostiku nádoru. Bohužel věk a neochota žen těchto věkových kategorií ke gynekologickému vyšetření vede k tomu, že jsou často diagnostikovány až pokročilé formy onemocnění (obr.1).
Obr. 1. Pokročilá forma nádorového onemocnění vulvy. 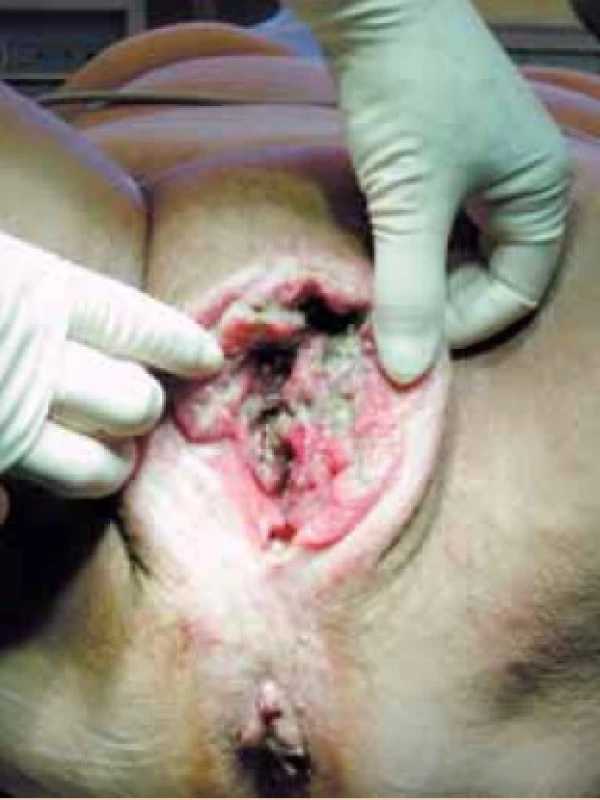
Malá zkušenost v diagnostice nádorových změn má za následek podhodnocení nálezu, a tak se setkáváme s tím, že počínající nádory jsou měsíce léčeny lokální aplikací mastí bez bioptického ověření.
Screening
U vulvárních ZN neexistuje screening tak, jako například u nádorů cervixu. Tento screening by byl také neefektivní. Známe však ženy, které jsou rizikovější pro vznik nejčastějších ZN vulvy, tedy dlaždicobuněčných karcinomů.
U mladších žen, u kterých vznikají nádory na podkladě VIN, se při vzniku nádorů uplatňují rizikové faktory VIN.
U starších žen se dlaždicobuněčné ZN vulvy vytvoří asi ve 4 % případů v místech lichen sclerosus et atrophicus, či v místech skvamocelulární hyperplazie, zvláště v neléčených případech.
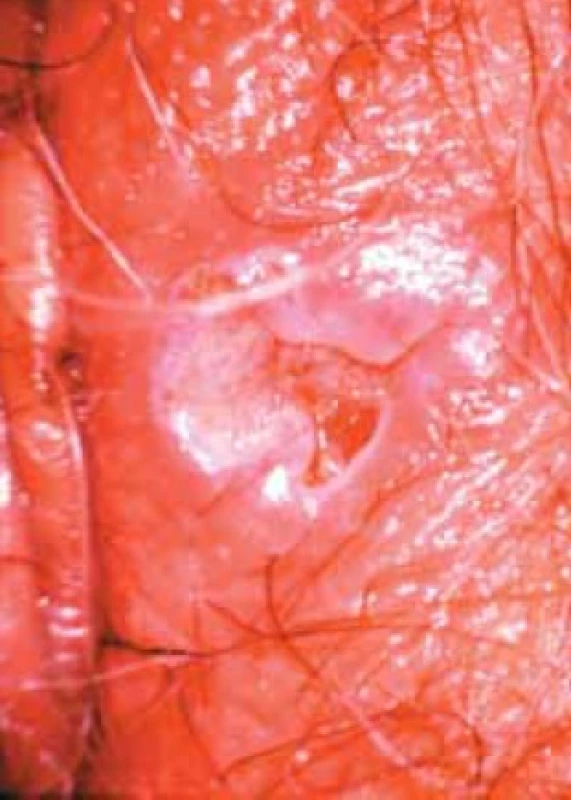
Obr. 2. ZN vulvy u 50leté ženy. 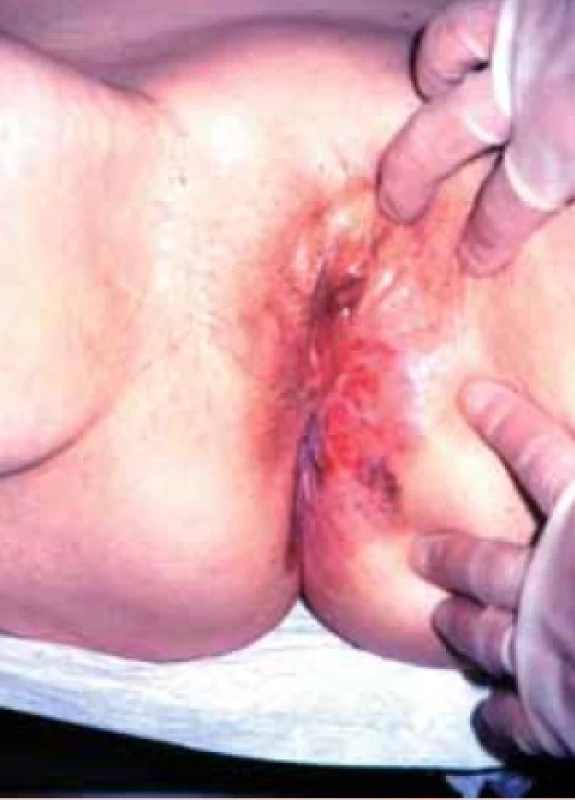
Obr. 3. ZN vulvy u 75leté ženy. 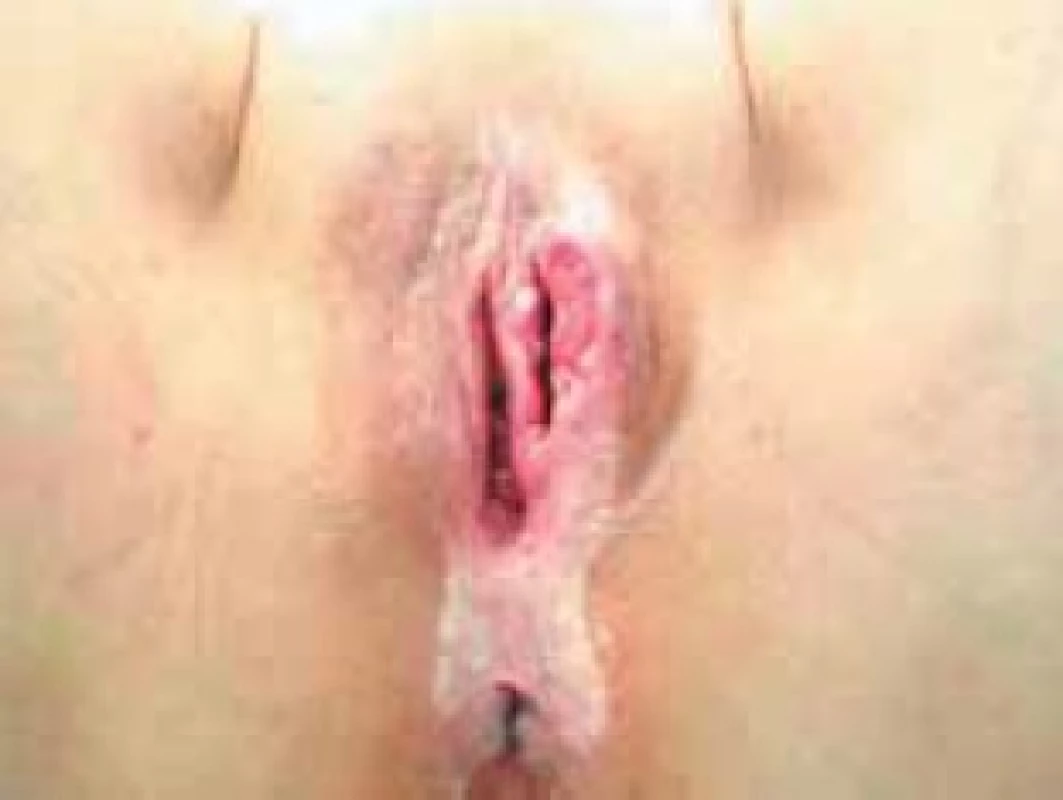
Histopatologie
V 90 % případů jsou ZN vulvy dlaždicobuněčné karcinomy, zřídka melanomy, adenokarcinomy, bazaliomy, nezařazené karcinomy, sarkomy či jiné vzácné malignity.
Dlaždicobuněčný karcinom se vyskytuje nejčastěji v pokročilém věku - v 50 % u žen nad 70 roků.
Obr. 4. Dlaždicobuněčný karcinom vulvy. 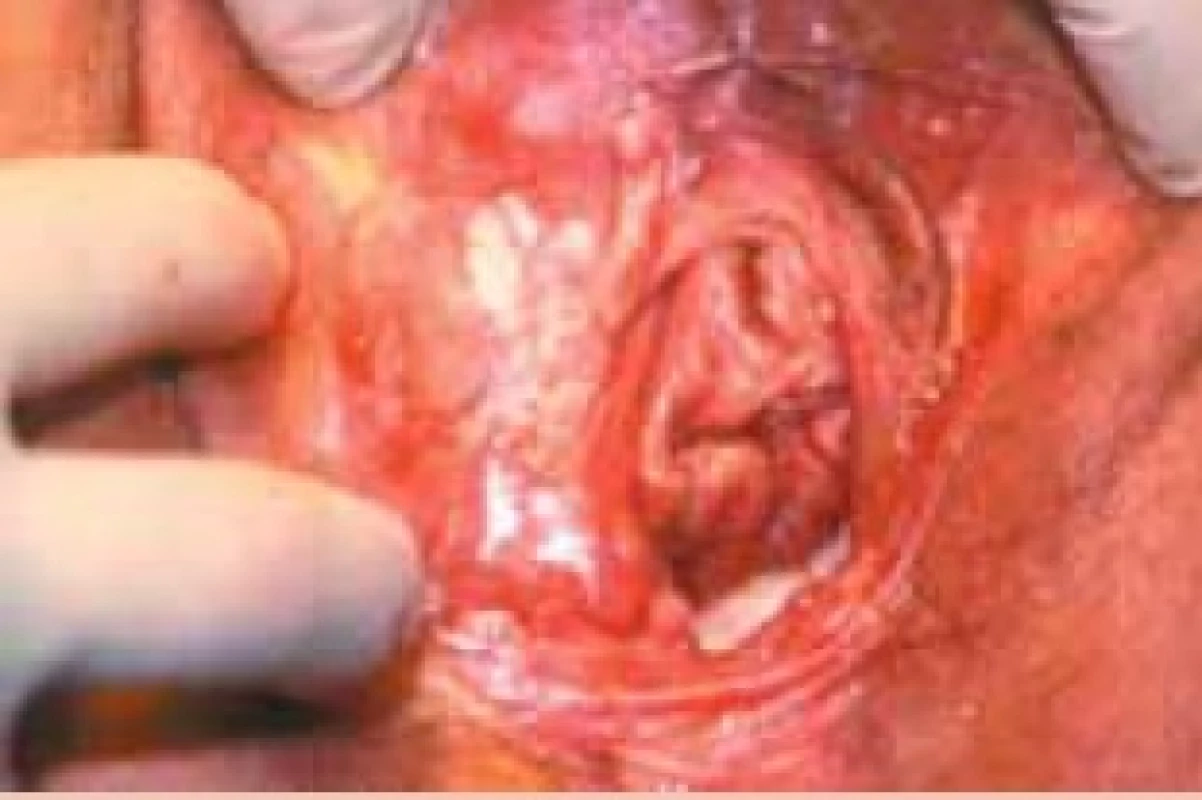
Melanom vulvy je daleko vzácnější, ale vzhledem k jeho schopnostem rychlého šíření cévní i lymfatickou cestou má daleko horší prognózu. Může se vyskytovat v kterémkoliv věku (15-84 let).
Velmi dobrou prognózu má naopak bazaliom, u kterého je většinou dostačující léčebnou modalitou široká excize.
Vzácný je karcinom Bartholinské žlázy, kloakogenní bazaloidní karcinom, či mezenchymální nádory.
Vulvu mohou postihovat i metastázy. Nejčastější metastázy vulvy jsou metastázy ZN střeva. Zaznamenali jsme ale i velmi vzácné metastázy, například metastázu Grawitzova nádoru.
Diagnostika
Vulva je dobře přístupná běžným vyšetřovacím metodám. Diagnostika by měla být jednoduchá.
Příznaky
Z počátku mohou být nádory asymptomatické, i když více než 75 % žen udává svědění, pálení a bolestivost. Ovšem dlouhodobý pruritus se vyskytuje i u nenádorových onemocnění vulvy a prekanceróz. Ulcerace či výrůstky se také mohou vyskytnout i u prekanceróz. Krvácení, výtoky bývají přítomné především u pokročilých onemocnění. V ingvinách můžeme palpovat zvětšené uzliny.
Diagnostické metody
Diagnostika u pokročilých nádorů je možná i pouhým pohledem. Jindy, zejména u nejasných nálezů, je nutná vulvoskopie.
Pro stanovení dalšího postupu je nutný přesný popis léze.
Nezastupitelné místo v diagnostice má biopsie. Materiál je vhodné odebírat s pomocí kontroly kolposkopem, eventuálně s použitím kyseliny octové či Collinsova testu. Většinou lze biopsie, i mnohočetné, provést v lokální anestezii. U nádorů T1a, tedy nádorů s velikostí 2 cm nebo menší a hloubkou stromální invaze menší než 1 mm, může mít široká excize diagnostický i terapeutický význam.
Nesmíme zapomínat na vyšetření ingvinálních uzlin.
Tab. 3. Vyšetření ingvinálních uzlin. 
Samozřejmostí je kompletní gynekologické vyšetření, kompletní interní předoperační vyšetření včetně EKG. RTG plic je nutné doplnit vzhledem k chronickým onemocněním pacientek, což je v tomto věku obvyklé. Rozvaha anesteziologa o možnosti a délce operačního zákroku je vhodná ještě před určením strategie léčby.
Selektivní vyšetření doplňujeme u pokročilých nádorů k posouzení operability a případné diseminace nádoru. Patří mezi ně rektoskopie, uretrocystoskopie, CT malé pánve a retroperitonea (hlavně se zaměřením na lymfatické uzliny), UZ ingvinálních uzlin, lymfografie a intravenózní vylučovací urografie
Prognostické faktory
Prognóza invazivních karcinomů vulvy je stále nejasná.
Skupina nádorů T1a, kde není stromální invaze větší než 1 mm, má velmi dobrou prognózu. U vyšších stadií záleží na tzv. Prognostických faktorech (tab. 4).
Terapie
Základní léčebnou modalitou je léčba chirurgická. Radioterapie je používána buď jako adjuvantní léčba před chirurgickým zákrokem, nebo u neoperabilních pacientek.
Léčebná strategie musí být vždy individuální a musí vycházet jak ze stavu primárního nádoru, tak z postižení ingvinálních uzlin, hlavně ale z celkového zdravotního i biologického stavu pacientky. V poslední době se u časných stadií doporučuje konzervativnější postup (široké excize, hemivulvektomie). V některých případech nádoru T3 se ale naopak doporučuje i zadní, přední, či totální exenterace s oboustrannou lymfadenektomií.
Podrobná doporučení vyšetřovacích i terapeutických postupů byla stanovena v tzv. guidelines operabilních ZN vulvy vypracovaných skupinou: Robová H, Rob L, Svoboda B, Stankušová H, Cwiertka K, Neumannová R, Petera J, Koliba P, Dörr A.
Na podkladě histopatologického nálezu, rozsahu onemocnění, adekvátnosti operace a postižení lymfatických uzlin je stanoven další postup, tedy sledování v onkologických poradnách, eventuelně další terapie.
MUDr. Anna Havránková
MUDr. Štěpán BudkaGynekologicko-porodnická klinika 3. LF UK a FNKV, Praha
Přednosta doc. MUDr. B. Svoboda, CSc.
Zdroje
1. Edwards CL, Tortolero-Luna G, Linares AC, Malpica A, Baker VV, Cook E, Johnson E, Follen-Mitchel M. Vulvar intraepithelial neoplasia and vulvar cancer. Obstet Gynecol Clin North Am 1996; 23(2): 295-324.
2. Hildesheim A, Recinto C, Brinton LA, Kurman RJ, Schiller JT. Human papillomavirus type 16 and risk of preinvasive and invasive vulvar cancer – Obstet Gynecol 1997; 90(5): 748-754.
3. Husseinzadeh N, Recinto C. Frequency od invasive cancer in surgical excised vulvar lesions with intraepithelial neoplasia (VIN 3). Gynecol Oncol 1999; 73(1): 119-120.
4. Kagie MJ et al. Human papillomavirus infection in squamous cell carcinoma of the vulva in various synchronous epithelial changes and in normal vulvar skin. Gynecol Oncol 1997; 67 : 178.
5. Report of the ISSVD Terminology Comittee (1986). Proc VIII World Congress Stockholm, Sweden. J Reprod Med 1986; 31 : 973.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článek Slovo úvodemČlánek VII. KONFERENCI O MENOPAUZE
Článok vyšiel v časopisePraktická gynekologie
Najčítanejšie tento týždeň
2005 Číslo 3- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Úloha prokalcitoninu v diagnostice neonatální infekce
- Kojení stále nenahraditelné I.
- Vliv hormonální kontracepce na roztroušenou mozkomíšní sklerózu
- Klinický význam vlivu hormonální terapie na riziko vzniku kolorektálního karcinomu
- Problematika diagnostiky a léčby zhoubných nádorů vulvy
- Slovo úvodem
- XXV. doškolovací seminář Sdružení soukromých gynekologů ČR ve spolupráci s firmou Zentiva
- XXVI. doškolovací seminář Sdružení soukromých gynekologů ČR ve spolupráci s firmou Organon a Sekcí ambulantních gynekologů ČGPS ČLS JEP
- VII. KONFERENCI O MENOPAUZE
- Nepřítomnost sekvenčních změn v HIF responzivním elementu promotoru leptinového genu u českých žen s hypotrofií plodu
- Vrozené trombofilie a cytogenetické nálezy u pacientů s opakovanými fetálními ztrátami
- Praktická gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Úloha prokalcitoninu v diagnostice neonatální infekce
- Problematika diagnostiky a léčby zhoubných nádorů vulvy
- Kojení stále nenahraditelné I.
- Vrozené trombofilie a cytogenetické nálezy u pacientů s opakovanými fetálními ztrátami
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy