-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Srovnání výsledků chirurgické a nechirurgické léčby nádorů hrtanu
Results of Surgical and Nonsurgical Treatment in Patients with Laryngeal Cancer
Organ preservation is nowadays a preferred attitude to the treatment of a locally advanced laryngeal cancer. The protocol is based on hypothesis that the results of both surgical and nonsurgical treatment are equal. This presumption was confirmed with results of our retrospective study comparing patients with laryngeal cancer stage II-IV treated in years 2001–2008. Both the strategies were comparable in overall survival as well as in disease free interval. We reached the organ preservation rate of 81% but the laryngeal function was preserved only in 55% of patients.
Key words:
laryngeal cancer, organ preservation, total laryngectomy
Autoři: Z. Horáková
; H. Binková; E. Tóthová
Působiště autorů: Klinika ORL a chirurgie hlavy a krku LF MU a FN u sv. Anny, Brno přednosta prof. MUDr. R. Kostřica, CSc.
Vyšlo v časopise: Otorinolaryngol Foniatr, 59, 2010, No. 3, pp. 107-113.
Kategorie: Původní práce
Souhrn
Současným trendem v léčbě pokročilých nádorů hrtanu je aplikace orgán zachovávající nechirurgické terapie na úkor totální laryngektomie s cílem dosažení lepší kvality života pacientů. Základním předpokladem zůstává rovnocenná perspektiva přežití u obou modalit. Tuto hypotézu jsme ověřovali retrospektivně na souboru 188 pacientů s karcinomem hrtanu stadia II, III a operabilním stadiem IV, léčených v letech 2001–2008 chirurgicky i nechirurgicky. Oba soubory byly ve sledovaných parametrech celkového kumulativního přežití i intervalu bez recidivy srovnatelné. Zachovat orgán se podařilo u 81 % pacientů, funkční záchrana hrtanu byla úspěšná u 55 %.
Klíčová slova:
karcinom hrtanu, orgán zachovávající protokol, totální laryngektomieÚVOD
Klinické stadium nádorového onemocnění je považováno za jeden ze základních prognostických ukazatelů pro plánování onkologické léčby. Nádory lokálně málo pokročilé lze dostatečně účinně léčit pouze jednou modalitou (chirurgie nebo radioterapie). Chirurgie v těchto případech nepředstavuje významnou mutilaci pacienta. Výsledky obou bývají srovnatelné, volba je většinou ovlivněna preferencí pacienta a pracoviště.
Složitější otázkou zůstává management léčby lokálně pokročilých nádorů hrtanu.
Totální laryngektomie (LE) s adjuvantní radioterapií byla po dlouhou dobu považována za standard. Nicméně tato terapie s sebou přináší značnou morbiditu a významně ovlivňuje kvalitu života pacientů. Proto se v posledních desetiletích intenzivně prosazují tzv. záchovné protokoly, založené na kombinaci chemoterapie a radioterapie (CHT, RT) s cílem eliminace mutilující operace bez zhoršení výsledků lokální kontroly nebo celkového přežití (11).
V následující retrospektivní studii jsme hodnotili výsledky pacientů s karcinomy hrtanu s důrazem na rozdílné léčebné modality.
MATERIÁL
Soubor
Soubor tvořili pacienti léčeni na Klinice otorinolaryngologie a chirurgie hlavy a krku ve Fakultní nemocnici u svaté Anny v Brně v letech 2001–2008. Podmínkou zařazení do retrospektivní studie byla histologická verifikace dříve neléčeného spinocelulárního karcinomu hrtanu ve stadiu onemocnění II, III a operabilním stadiu IV. TNM klasifikace byla stanovena na základě klinického vyšetření, flexibilní, eventuálně rigidní laryngoskopie a radiodiagnostického CT vyšetření k posouzení rozsahu primárního tumoru; dále byla provedena sonografie břicha, rtg plic, příp. scintigrafie skeletu k vyloučení vzdálených metastáz. Ze studie byli vyloučeni pacienti, u kterých byl nádor pro svou pokročilost hodnocen jako inoperabilní, kteří s navrhovanou léčbou nesouhlasili, nebo kterým byla pro celkově špatný stav podána pouze paliativní, resp. symptomatická terapie.
LÉČBA
Chirurgická léčba
Pacienti s lokálně pokročilým resekabilním karcinomem hrtanu byli léčeni paralelně ve dvou větvích: chirurgicky, nebo nechirurgicky záchovným protokolem.
Chirurgická větev podstoupila primárně totální laryngektomii prostou, příp. rozšířenou. K sanaci krčních uzlinových metastáz byla indikována bloková krční disekce ipsilaterálně, ve vybraných případech bilaterálně (při oboustranné lymfadenopatii a u středočarových nádorů, u kterých nelze okultní metastázy stranově predikovat).
Ve větvi záchovného protokolu následovala záchranná totální laryngektomie při nedostatečné odpovědi na neoadjuvantní chemoterapii, nebo při selhání primární nechirurgické léčby po histologické verifikaci perzistence onemocnění. V případě kompletní remise primárního tumoru následovala elektivní bloková krční disekce u pacientů s původně klinicky pozitivními krčními metastázami bez ohledu na léčebnou odpověď.
Dispenzarizace probíhala ve všech případech v pravidelných intervalech měsíčně v prvním roce, jednou za dva měsíce ve druhém roce a každé tři měsíce následně.
Chemoterapie a radioterapie
Chirurgická větev podstoupila adjuvantní radioterapii aplikovanou na oblasti primárního tumoru a svodných lymfatických uzlin ve standardní frakcionaci (2 Gy denně 5 dní v týdnu) do celkové dávky 56-70 Gy. V případě nepříznivých histopalogických parametrů chirurgických resekátů (pozitivní resekční okraje, perineurální šíření nádoru, intravaskulární nádorové tromby, extrakapsulární nodulární infiltrace) byla aplikována adjuvantní konkomitantní chemoradioterapie.
V záchovném protokolu léčba probíhala podle několika schémat. V minulosti byla terapie zahájena indukční chemoterapií (většinou cisplatina, resp. kombinace s fluorouracylem nebo taxany, 2-3 série, v odstupu 21 dní). Odpověď nádoru byla hodnocena tři týdny od aplikace poslední série. Za kompletní remisi byl považován stav bez klinicky patrné perzistence nádoru, jako parciální remise byla hodnocena regrese nádoru o 50 % a více. V případě menší než parciální remise následovala chirurgická léčba, v případě parciální nebo kompletní remise nádoru byla podána radioterapie nebo konkomitantní chemoradioterapie (nejčastěji cisplatina nebo taxany, 3-6 sérií). V posledních letech byla preferována léčba konkomitantní chemoradioterapií bez předchozí neoadjuvance. Efekt byl hodnocen klinicky, včetně flexibilní i rigidní endoskopie, radiodiagnosticky a histologicky z probatorní excize z místa původního tumoru. Při perzistenci nádoru následovala záchranná chirurgie.
VÝSLEDKY
Soubor
Cílem retrospektivní studie bylo srovnání efektivity dvou základních terapeutických strategií: chirurgické a nechirurgické (záchovný protokol). Zařazena nebyla časná stadia onemocnění, u kterých chirurgická léčba nepředstavuje závažně mutilující zákrok.
Hodnoceno bylo 188 pacientů s operabilním nádorovým onemocněním hrtanu stadia II-IV. Z hlediska léčebné strategie byl operační přístup jako primární léčebná metoda zvolen u 132 pacientů. 56 pacientů bylo zařazeno do záchovného protokolu; z nich 46 bylo léčeno konzervativní onkologickou modalitou (RT, CHT nebo jejich kombinací), u 9 po neoadjuvantní CHT následovala totální LE, proto byli hodnoceni nadále v rámci chirurgické větve. Charakteristika souboru je patrná z tabulky 1.
Tab. 1. Charakteristika souboru. 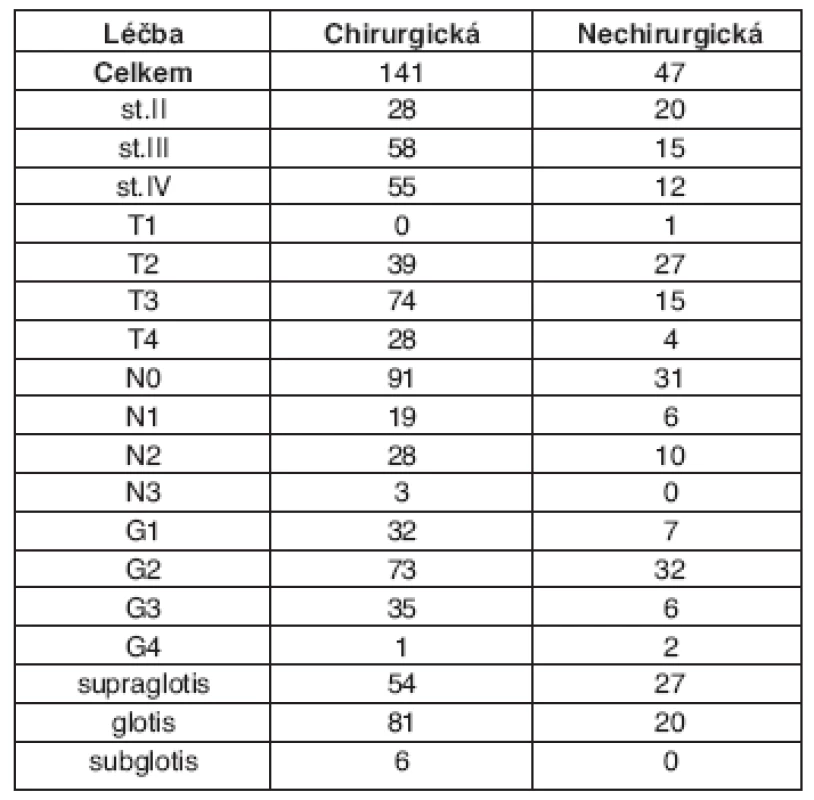
Odpověď na léčbu
Jako kompletní remise byl hodnocen stav bez klinicky patrného nádoru po dobu 3 měsíců od ukončení léčby. V chirurgické větvi byla u všech 141 pacientů provedena totální laryngektomie, u 132 primárně, u 9 po neoadjuvantní CHT. U 80 z nich současně s blokovou disekcí krčních uzlin; následovala adjuvantní radioterapie samostatná u 123 pacientů, nebo konkomitantní chemoradioterapie u 6 pacientů. 129 pacientů léčbu dokončilo, 12 nenastoupilo, nebo přerušilo adjuvantní radioterapii pro sníženou complianci. Léčbou bylo přesto dosaženo kompletní remise u všech 141 pacientů.
Ve větvi záchovného protokolu byla 20 pacientům aplikována neoadjuvantní chemoterapie. Z nich 9 pacientů při klinické kontrole zareagovalo menší než parciální remisí, proto následovala totální laryngektomie a poté adjuvantní radioterapie. Nadále byli tito pacienti hodnoceni jako součást chirurgické větve. U 11 pacientů došlo k parciální nebo kompletní remisi po podání neoadjuvance, následovala definitivní RT nebo CHRT. 6 pacientům byla aplikována CHRT, 30 pacientům samostatná radioterapie bez předchozí neoadjuvance. Po ukončení RT následovala bloková krční disekce u 4 pacientů. U 9 pacientů byla verifikována perzistence nádoru po léčbě, z nich 4 podstoupili záchrannou laryngektomii, 5 pacientů nebylo schopno chirurgickou léčbu podstoupit.
Celkové přežití
V chirurgické větvi bylo za dobu dispenzarizace pacientů (3 - 106 měsíců) potvrzeno úmrtí u 42 % (59) pacientů, z toho u 20 v souvislosti se základní diagnózou, u 30 z jiné příčiny; u 9 se nepodařilo příčinu úmrtí jednoznačně potvrdit. Medián celkového kumulativního přežití (OAS) dosáhl 71 měsíců, 3letý OAS 71 %.
V nechirurgické větvi byla srovnatelná doba sledování (3–98 měsíců); k úmrtí došlo u 45 % (21) pacientů, z toho u 13 v souvislosti se základní diagnózou, u 5 z jiné příčiny; u 3 nebyla příčina úmrtí potvrzena. Medián přežití jsme stanovili na 57 měsíců, 3letý OAS na 68 %.
Při vzájemném srovnání obou větví nebyl zjištěn signifikantní rozdíl znamenající lepší hodnoty pro některou z obou větví (p=0,72) (graf 1). Při porovnání s důrazem na pokročilost onemocnění výsledky potvrdily statisticky signifikantní rozdíl v závislosti na stadiu (p=0,002) (graf 2) i na hodnotách T (p=0,002) (graf 3).
Graf 1. Srovnání OAS chirurgické a nechirurgické větve. 
Graf 2. Srovnání OAS podle stadií onemocnění. 
Graf 3. Srovnání OAS podle hodnot T. 
Relaps onemocnění
V chirurgické větvi dosáhlo kompletní remise všech 141 pacientů. Za dobu sledování byla verifikována recidiva u 18 % (25) pacientů, z toho v místě primárního tumoru u 9 pacientů, v místě lokoregionálních uzlin u 5 a formou vzdálených metastáz u 11 pacientů (z toho v naprosté většině do plic). 25. kvantil intervalu bez recidivy (DFI) nabýval hodnot 70 měsíců, 3letý DFI 81 %.
V nechirurgické větvi 5 ze 47 pacientů nedosáhlo tříměsíčního intervalu bez známek onemocnění, tj. kompletní remise. Ze skupiny pacientů v remisi byla verifikována recidiva u 17 % (8) pacientů, z toho v místě primárního tumoru u 6 pacientů a formou vzdálených metastáz u 2 pacientů. 25. kvantil intervalu bez recidivy dosáhl 33 měsíců, 3letý DFI 77 %.
Při vzájemném srovnání obou větví nebyl ani v tomto parametru zjištěn signifikantní rozdíl predikující lepší prognózu pro některou z obou větví (p=0,85) (graf 4). Také pro DFI jsme potvrdili statisticky významnou souvislost se stadiem onemocnění (p=0,023) (graf 5), s hodnotami T byla souvislost na statisticky nesignifikantní úrovni (p=0,15) (graf 6).
Graf 4. Srovnání DFI chirurgické a nechirurgické větve. 
Graf 5. Srovnání DFI podle stadií onemocnění. 
Graf 6. Srovnání DFI podle hodnot T. 
Zachování hrtanu
Ze skupiny nechirurgických pacientů se podařilo zachránit hrtan (OP) u 81 % (38) pacientů; k záchranné laryngektomii došlo u 4 pacientů po definitivní CHRT nebo RT. 5 pacientů nedosáhlo kompletní remise konzervativní léčbou a k záchranné chirurgii nebylo přistoupeno pro nesouhlas pacienta, vzhledem k zásadní progresi lokálního nálezu nebo vzhledem k závažným interkurencím.
Při hodnocení funkční stránky zachovaného orgánu jsme se zaměřili na sledování možnosti polykání a dýchání přirozenými cestami po dokončení léčby, resp. závislost na gastrostomii a tracheostomii.
V chirurgické větvi mělo po totální laryngektomii trvale tracheotomii 100 % pacientů. Gastrostomii vyžadovalo 8 % pacientů, pouze 2 % trvale, ostatní přechodně.
V nechirurgické větvi byla nezbytná tracheotomie celkem u 60 % pacientů, z toho dekanylace nebylo trvale schopných 51 %. Gastrostomii mělo přechodně 32 %, trvale zůstala 26 % pacientů. Pouze 55 % (26) pacientů se podařilo zachránit plně funkční hrtan bez závislosti na tracheotomii či gastrostomii; tj. třetina zachráněných hrtanů nebyla funkčně plnohodnotných.
DISKUSE
Léčba pokročilých nádorů hrtanu je komplexní otázka zahrnující multimodalitní terapeutickou strategii volenou s ohledem nejen na lokální kontrolu a celkové přežití pacienta, ale zohledňující i poléčebnou kvalitu života. Alternativu ke značně mutilující totální laryngektomii nabízí orgán zachovávající postup, který předpokládá nejen zachování struktury orgánu, ale i jeho plné funkce, což v případě hrtanu znamená integritu dýchání, polykání a řeči, stejně jako kosmeticky příznivý vzhled (1, 5, 14).
Přelom v pohledu na terapeutické možnosti přinesla v 80. letech 20. století rozsáhlá prospektivní randomizovaná studie „Department of veterans affairs laryngeal cancer study group“, srovnávající standardní léčbu totální laryngektomií s pooperační radioterapií a nechirurgickou strategii. Podána byla indukční chemoterapie s cisplatinou nebo fluorouracilem. Pacienti se senzitivními tumory, při regresi nálezu minimálně o 50 %, pokračovali v radioterapii. Pacienti málo senzitivní k chemoterapii, nebo při perzistenci nádoru po dokončené radioterapii, podstoupili záchrannou totální laryngektomii. Parametry přežití u obou větví byly srovnatelné. 68 % pacientů z nechirurgické větve nakonec dosáhlo kompletní remise bez nutnosti laryngektomie (13, 14). Další významnou studii dle stejného schématu provedla European organization for research and treatment of cancer (EORTC) u karcinomů hypofaryngu st. II, III a operabilních st. IV. Srovnání konzervativního ramene s chirurgickým nepotvrdilo žádný rozdíl v parametrech přežití; zachování orgánu dosáhlo 64 % (7).
Primární význam neoadjuvantní CHT byl spatřován v selekci pacientů vhodných k definitivní RT. Dále se při systémovém působení CHT předpokládala nižší incidence vzdálených metastáz a zlepšení celkového přežití (2). Významem neoadjuvantní CHT v záchovném protokolu pro hrtan se zabývala i španělská studie. Při kompletní odpovědi na tři cykly CMT následovala hyperfrakcionovaná RT, při horší odpovědi pak laryngektomie. U 50 % se podařilo zachránit hrtan, 75 % z nich si uchovalo jeho funkci. Pětileté celkové přežití, přežití bez recidivy a přežití s funkčním hrtanem bylo hodnoceno: 68 %, 75 % a 42 % pacientů. Potvrdil se význam neoadjuvantní CHT k selekci pacientů s lepší prognózou při léčbě RT (8).
Konkomitantní chemoradioterapii hodnotila studie EORTC Intergroup R 91-1. Pro resekabilní laryngeální karcinomy prospektivně srovnávala učinnost nechirurgické léčby randomizovaně ve 3 větvích: indukční CHT (3 cykly cDDP/5FU) s RT; konkomitantní CHRT (3 cykly cDDP) a samostatná RT (70 Gy). Autoři stanovili dvouleté zachování orgánu v 75 %, 88 % a 70 % pro jednotlivé větve, což znamená signifikantně vyšší procento zachování orgánu i lepší lokální kontrolu pro CHRT. CHT v obou schématech významně redukovala procento vzdálených recidiv, celkové kumulativní přežití však ovlivněno nebylo (7). Forastiere rovněž potvrdila srovnatelné pětileté přežití, nicméně ve skupině konkomitantní chemoradioterapie bylo dosaženo vyšší procento zachování hrtanu (4). Obdobné výsledky publikoval Shirinian pro soubor pacientů s pokročilými nádory laryngu, hypofaryngu a orofaryngu. Kompletní odpověď po neoadjuvanci byla stanovena na 75 %, 78 % a 75 %; celkové dvouleté přežití na 71 %, 46 % a 38 % (9). Citované studie potvrzují přínos chemoradioterapie; neoadjuvantní chemoterapie nemá zcela jednoznačný význam, samostatná radioterapie je opodstatněná u pacientů netolerujících chemoterapii. Je zajímavé, že lepší lokální i systémová kontrola u chemoradioterapie současně neprokázala i vyšší celkové přežití.
Celkový trend v léčbě pokročilých karcinomům hrtanu v letech 1985 - 2001 v USA zmapoval ve své rozsáhlé srovnávací souhrnné studii Chen. Na souboru téměř 80 000 pacientů potvrdil vzestup podílu pacientů léčených chemoradioterapií z 8 % na 21 %, zatímco podíl pacientů léčených pouze radioterapií poklesl z 39 % na 23 %. Využití chemoradioterapie vzrostlo signifikantně po r. 1991, frekvence totální laryngektomie naopak v průběhu let lehce poklesla (3, 10).
Záchranná laryngektomie je v záchovném protokolu indikována po selhání primární konzervativní léčby. Incidence komplikací v postradiačním terénu je vysoká, pohybuje se v širokém rozmezí 20-75 %. Nejčastěji se jedná o faryngeální píštěle, nekrózy, rané infekce. Incidence komplikací klesá s rostoucím intervalem od ukončení léčby, neliší se významně v závislosti na charakteru primární konzervativní léčby. Ve studii R 91-1 vyžadovalo totální laryngektomii 25 % pacientů; 95 % indikací bylo z důvodu perzistence nádoru, v 5 % pro laryngeální nekrózu nebo dysfunkci. Přežití pacientů vyžadujících LE bylo signifikantně nižší, představují skupinu s jednoznačně horší prognózou (6, 12).
Kontroverzní otázkou zůstává indikace k zařazení do záchovného protokolu, kterou je nutno pečlivě zvažovat v případě rozsáhlé infiltrace s invazí nádoru do chrupavky a do měkkých tkání přesahující hranice hrtanu. Špatné výsledky RT souvisí s rostoucím objemem tumorové masy T4 nádoru. U hrtanu s nádorem penetrujícím přes jeho hranice se předpokládá již natolik rozsáhlé poškození skeletu, že jeho funkční záchranu nelze očekávat.
Základním předpokladem aplikace záchovného protokolu zůstávají srovnatelné výsledky léčby a přežití s konvenční chirurgií. K ověření tohoto předpokladu jsme retrospektivně zhodnotili výsledky u pacientů s pokročilými karcinomy hrtanu léčených oběma způsoby. Literární údaje o jejich rovnocennosti jsme potvrdili na vlastních souborech. Ve sledovaných parametrech celkového kumulativního přežití (OAS) a intervalu bez recidivy (DFI) nebyl prokázán signifikantní rozdíl. Z grafů je sice patrný naznačený trend lepších výsledků pro chirurgickou větev, především pro DFI, což je potvrzeno i nižším podílem úmrtí v souvislosti se základní diagnózou u chirurgických pacientů. Tento rozdíl ovšem nedosáhl statisticky významné úrovně. Orgán se z celého souboru podařilo zachránit anatomicky u 81 % pacientů. I tento výsledek můžeme považovat za srovnatelný v kontextu publikovaných studií. Funkční záchrana hrtanu se podařila ovšem pouze u 55 % pacientů, tj. pouze u dvou třetin ze zachovaných hrtanů.
V souvislosti se získanými výsledky jsme si vědomi rizika při retrospektivním zpracování souboru relativně malého počtu pacientů v záchovné větvi a především heterogenity v použitém terapeutickém schématu aplikovaném v průběhu sledovaných osmi let.
Výsledky nás nutí analyzovat charakter aplikované CHT i RT, hledat nové efektivnější alternativy s cílem nejen zlepšit výsledky léčby, ale zejména redukovat nežádoucí účinky. Ve většině případů byla podána RT pouze ve standardní frakcionaci, u které se předpokládá horší účinnost ve srovnání s IMRT. Neexistovalo ani jednotné schéma aplikace CHT. Převažovalo podání cisplatiny; v posledních letech byla preferována konkomitantní CHRT před původním schématem neoadjuvantní CHT + RT. Stále intenzivněji se uplatňuje léčba na podkladě protilátek proti EGFR, u kterých jsou redukovány nežádoucí účinky standardní chemoterapie. Intenzifikovanější RT klade i vyšší nároky na přesnější zacílení ozařovaného pole s maximální koncentrací dávky na oblast nádoru a současným šetřením okolních zdravých tkání především cestou IMRT.
ZÁVĚR
Neoadjuvantní chemoterapii s radioterapií nebo chemoradioterapií a záchranná chirurgie jsou široce akceptovány jako alternativa k totální laryngektomii. Postup je podložen výsledky výše zmíněných randomizovaných studií, kdy přežití v konzervativní i chirurgické větvi bylo srovnatelné; stejně jako v našem retrospektivním hodnocení. Kombinace nechirurgických onkologických modalit svou podstatou zachovává anatomické struktury i funkci nádorem postiženého orgánu, tj. předpokládáme vyšší kvalitu života pacienta po léčbě ve srovnání s pooperačním stavem. Orgán šetřící protokol dosahuje pro hrtan dobré výsledky, jelikož hranice pro záchrannou chirurgii jsou jasně definovatelné a radikální chirurgie standardizovaná. V současnosti se optimalizují chemo a radioterapeutická schémata, včetně hledání role biologické léčby. Výzvou do budoucna zůstává nejen zlepšení výsledků přežití a lokoregionální kontroly, ale i redukce toxicity léčby.
MUDr. Zuzana Horáková
KOCHHK FN u sv. Anny v Brně
Pekařská 53
656 00 Brno
e-mail: Zuzana.Horakova@fnusa.cz
Zdroje
1. Amdur, R., Mendenhall, W. et al.: Organ preservation with radiotherapy for T1-T2 carcinoma of the pyriform sinus. Head Neck, 23, 2001, s. 353-362.
2. Bradford, C., Wolf, G., Carey, T. et al.: Predictive markers for response to chemotherapy, organ preservation and survival in patients with advanced laryngeal carcinoma. Otolaryngol Head Neck Surg., 121, 1999, s. 534-538.
3. Chen, A. Y., Schrag, N., Hao, Y., Flanders, W. D. et al.: Changes in treatment of advanced laryngeal cancer 1985-2001. Otolaryngol Head Neck Surg., 135, 2006, s. 831-837.
4. Forastier, A. A., Goepfert, H., Maor, M. et al.: A prospective comparison of three non - surgical organ preservation regiments for locally advanced cancer of the larynx. N. Engl. J. Med., 349, 2003, s. 2091-2098.
5. Gilbert, J., Forastiere, A. A.: Organ preservation for cancer of the larynx: current indications and future directions. Seminars in Radiation Oncology, 14, 2004, s. 167-177.
6. Goodwin, W. J.: Salvage surgery for patients with recurrent squamous cell carcinoma of the upper aerodigestive tract: when do the ends justify the means? Laryngoskope, 110, 2000, s. 18.
7. Lefebvre, J. L., Chevalier, D., Luboinski, B. et al.: Larynx preservtion in pyriform sinus cancer: preliminary results of a European organization for research and treatment of cancer phase III trial. J. Natl. Cancer Indy, 88, 1996, s. 890-899.
8. Majem, M., Mesia, R., Manos, M., Gomez, J. et al.: Does induction chemotherapy still have a role in larynx preservation strategies? The experience of Institut catala d’oncologia in stage III larynx carcinoma. Laryngoscope, 116, 2006, s. 1651-1656.
9. Shirinian, M. H., Weber, R. S., Lippman, S. M., Dimery, I. W. et al.: Laryngeal preservation by induction chemotherapy plus radiotherapy in locally advanced head and neck cancer: the M.D. Anderson cancer center experience. Head Neck, 16, 1994, s. 39-44.
10. Young, W. Y., Magnus, B. D., Bumpous, J. M.: Salvage laryngectomy for failed conservative treatment of laryngeal cancer. Laryngoscope, 118, 2008, s. 1561-1568.
11. Vokes, E. E., Stenson, K. M.: Therapeutic options for laryngeal cancer. N. Engl. J. Med., 349, 2003, s. 2087.
12. Weber, R. S., Berkey, B. A., Forastiere, A. A.: Outcome of salvage total laryngectomy following organ preservation therapy; the radiation therapy oncology group trial 91-11. Arch. Otolaryngol Head Neck Surg., 129, 2003, s. 44-49.
13. Wolf, G. et al.: Induction chemotherapy plus radiation compared with surgery plus radiation in patiens with advanced laryngeal cancer. N. Engl. J. Med., 324, 1991, s. 1685-1690.
14. Wolf, G. et al.: Options for preserving the larynx in patiens with advanced laryngeal and hypopharyngeal cancer. Ear Nose Throat Journal, 80, 2001, s. 897-902.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2010 Číslo 3- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
-
Všetky články tohto čísla
- Srovnání výsledků chirurgické a nechirurgické léčby nádorů hrtanu
- Záchovný protokol u nádorů orofaryngu
- Pepsin a slabě kyselý extraezofageální reflux
- Imunohistochemická exprese C-kit onkoproteinu u karcinomů slinných žláz (Pilotní studie)
- Šetrná dekongestiva a šetrné podání dekongestiv
- Vestibulárne evokované myogénne potenciály (VEMP) v diagnostike vestibulopatií
- Česká verze dotazníku kvality života pro pacienty s chronickou rinosinusitidou SNOT-22 (Sino-nasal outcome test)
- Psychologický pohled na plastiku boltců
- Základy radiofrekvenční elektrochirurgie
-
Půl života v Československu a půl ve Švýcarsku
K 80. narozeninám prof. MUDr. Karla Vrtičky, CSc. -
11. mezinárodní konference o kochleárních implantátech a ostatních implantabilních sluchových technologiích
(Švédsko, Stockholm, 30. června – 3. července 2010)
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Šetrná dekongestiva a šetrné podání dekongestiv
- Pepsin a slabě kyselý extraezofageální reflux
- Česká verze dotazníku kvality života pro pacienty s chronickou rinosinusitidou SNOT-22 (Sino-nasal outcome test)
- Vestibulárne evokované myogénne potenciály (VEMP) v diagnostike vestibulopatií
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



