-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba sexuálně přenosných onemocnění
Treatment of Sexually Transmitted Diseases
Article reviews treatment possibilities of STD based on the last recommendation of The Centers for Disease Control and Prevention (CDC) in Atlanta, USA from the year 2006. Remedies currently registered in the Czech Republic complete the list of drugs. Modified figures give a comprehensible summary of particular remedies, way of administration, doses and length of treatment. Alternative therapeutic schemes in case of allergy and approach in pregnant women, children and HIV positive persons are included.
Key words:
STD – sexually transmitted diseases – treatment
Autoři: P. Velčevský; I. Kuklová
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. Jiří Štork, CSc.
Vyšlo v časopise: Čes-slov Derm, 83, 2008, No. 3, p. 123-135
Kategorie: Terapie, farmakologie a klinické studie
Souhrn
Je uveden přehled léčebných postupů sexuálně přenosných onemocnění vycházející z posledního doporučení Centra pro kontrolu chorob (CDC) v Atlantě v USA z roku 2006. Přehled léků je doplněn o názvy přípravků registrovaných v současné době v České republice. Tabulky jsou upraveny tak, aby poskytly srozumitelný přehled o jednotlivých přípravcích, způsobu podání, dávce a trvání léčby. Jsou uvedeny alternativy pro léčbu v případě alergie, postupy u těhotných žen, dětí a HIV pozitivních osob.
Klíčová slova:
STD – sexuálně přenosná onemocnění – léčbaÚvod
Pokroky v laboratorní diagnostice posledních let přinesly nový pohled na etiologii a patogenezi některých sexuálně přenosných onemocnění (STD). V některých geografických oblastech došlo k rozvoji rezistence Neisseria gonorrhoeae na doposud účinná chinolonová antibiotika a objevily se případy lymphogranuloma venereum u homosexuálních mužů (2, 3, 7). Léčebné postupy je nutno aktualizovat podle epidemiologické situace a současného stavu vědeckého poznání. V Atlantě, USA se každé čtyři roky scházejí experti Centra pro kontrolu chorob (CDC), kteří se zabývají diagnostikou, léčbou a prevencí sexuálně přenosných onemocnění, průběžně aktualizují, doplňují a přepracovávají terapeutické směrnice podle aktuální situace. Poslední aktualizace směrnic z roku 2002 byla provedena v dubnu roku 2005 (7).
Uvědomujeme si, že neexistuje jednotný celosvětově doporučený postup léčby STD. Výběr vhodného léku závisí na mnoha faktorech, které se liší v jednotlivých zemích v závislosti např. na epidemiologické situaci, odlišné prevalenci v různých komunitách, sociálně-ekonomické situaci, kulturních tradicích, rezistenci na antibiotika apod. V článku předkládáme základní body z uvedených směrnic. Postupy nejsou závazné, ale měly by pomoci dermatovenerologům rychle se zorientovat v nabídce preparátů, jejich lékových formách a dávkování. Proto byly zpracovány formou tabulek a doplněny o názvy léků registrovaných v současné době v České republice. Registrace některých antibiotik u nás byla ke škodě lékařů a pacientů zrušena (např. Retarpen inj., Erythromycin tbl.), proto se Česká dermatovenerologická společnost ČSL JEP snaží o jejich opětovný dovoz.
Některé doporučené postupy např. u sexuálních partnerů se v určitých ohledech liší od zvyklostí a metodických pokynů platných v České republice. Text by měl být chápán jako podnět k diskusi v době, kdy jsou ČDS připravovány a aktualizovány metodické pokyny týkající se léčby, diagnostiky a prevence STD. Problematika STD by se měla řešit společně s problematikou HIV/AIDS, proto jsou uvedena některá léčebná schémata u HIV pozitivních osob (3).
STD jsou členěna podle převažujících příznaků na ulcerativní (syfilis, herpes simplex, ulcus molle, lymphogranuloma venereum, granuloma inguinale), cervicitidy a uretritidy (gonorea, chlamydiové infekce), vulvovaginitidy (trichomoniáza, bakteriální vaginóza a vulvovaginální kandidóza) a HPV infekce (condylomata accuminata). Léčba ektoparazitárních infekcí je dostatečně známá, proto ji zde neuvádíme. Problematika hepatitidy B, která patří celosvětově k významným STD, je řešena internisty, proto není rovněž předmětem tohoto článku.
Syphilis
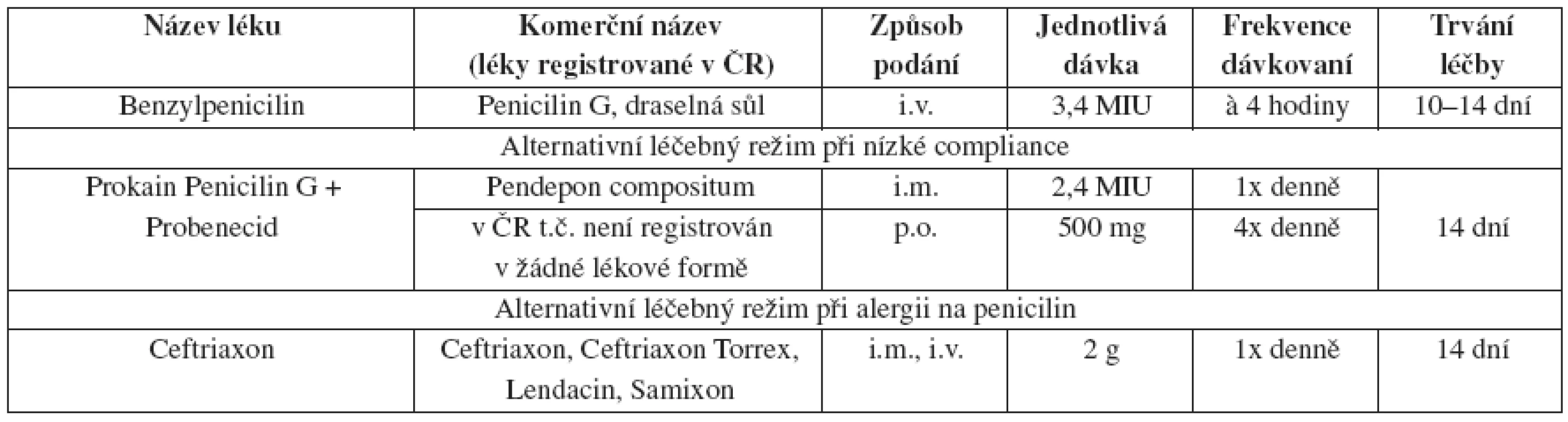
Tab. 1. Časná primární a sekundární syfilis, doporučený léčebný postup – dospělí 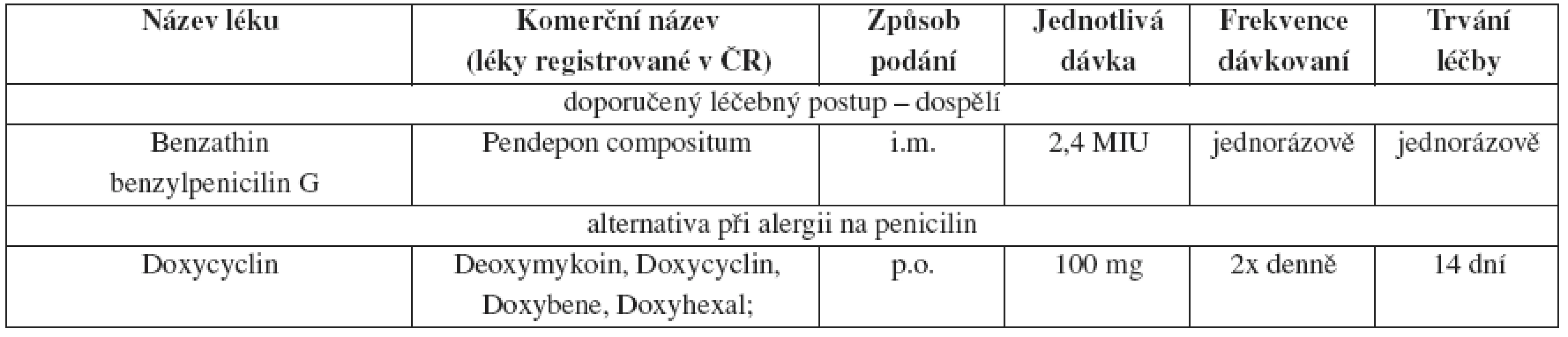
Tab. 2. Časná latentní syfilis – doporučený léčebný postup – dospělí 
V České republice se časná syfilis léčí, spíše než jednorázovou aplikací benzathin benzylpenicilinu, l0–l4denní kúrou prokain penicilinu 1,2 mil. IU i.m. 1x denně zakončenou 2,4 mil. IU benzathin benzylpenicilinu G i.m.
Tab. 3. Pozdní latentní syphilis nebo latentní syphilis neznámého trvání – doporučený léčebný postup – dospělí a. Léčba syfilis u novorozenců a dětí 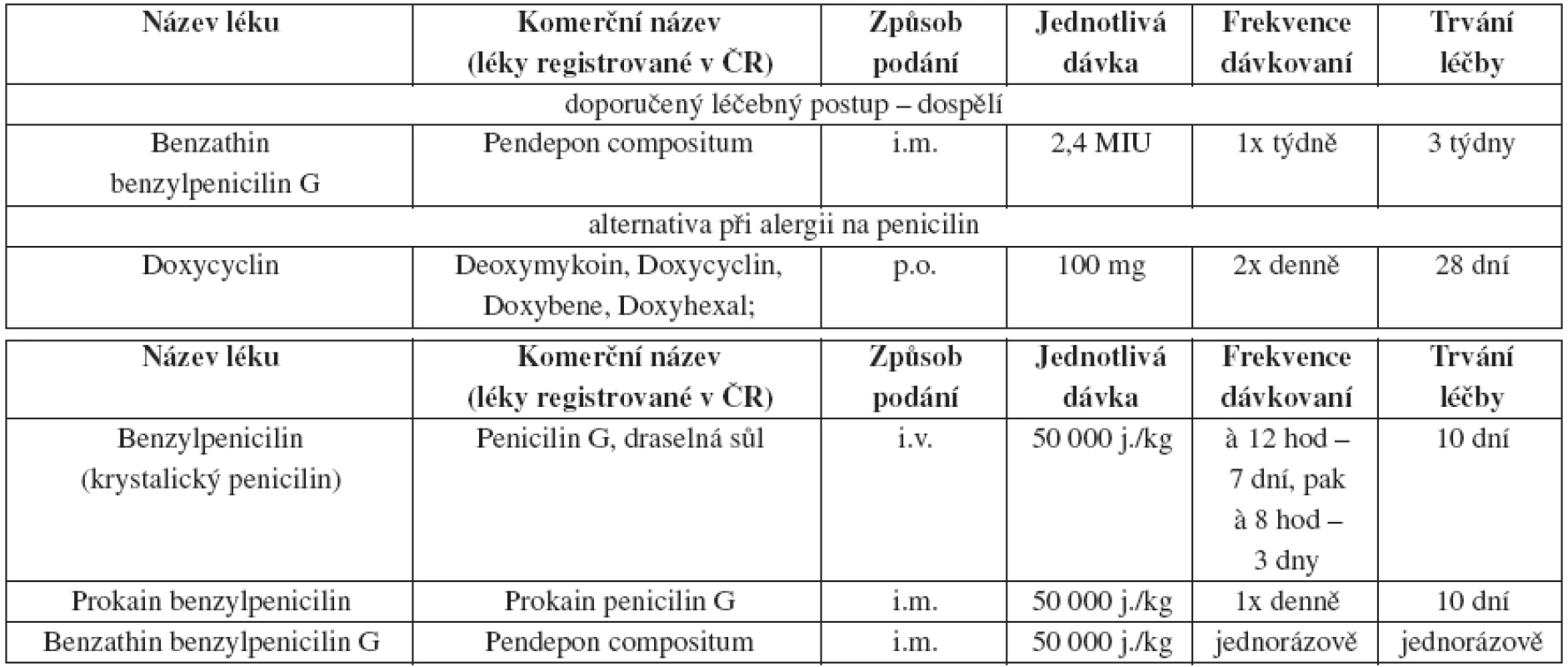
Léčba v těhotenství při alergii na PNC
Těhotné ženy alergické na penicilin by měly být desenzibilizovány a následně léčeny penicilinem.
Léčebné schéma u dětí závisí na řadě faktorů, ke kterým patří např. manifestní klinické příznaky, výsledek kvantitativních netreponemových sérologických testů z pupečníkové krve, výsledek vyšetření CSF, doba trvání syfilidy matky, její léčba. U všech novorozenců a dětí s podezřením na syfilidu je preferována intravenózní léčba benzylpenicilinem. V Evropě se podává v kratších intervalech (po čtyřech nebo šesti hodinách) v celkové denní dávce 150 000 j./kg 10 nebo 14 dní (1). Diagnostické a léčebné postupy jsou detailně zpracovány v publikaci Salavce a Resla (5, 6).
Při alergii na penicilin by měli být pacienti léčeni podle režimu pozdní latetní syfilidy, stejně tak těhotné ženy.
Postup u sexuálních partnerů
Přenos pohlavním stykem je možný pouze v přítomnosti mukokutánní léze, která je po prvním roce trvání infekce velmi málo pravděpodobná. Přesto osoby, které měly pohlavní styk s osobou mající syfilis v kterémkoliv stadiu, by měly být sérologicky vyšetřeny a eventuálně léčeny.
Herpes genitalis
Tab. 6. Herpes genitalis – doporučené léčebné schéma u primoinfekce 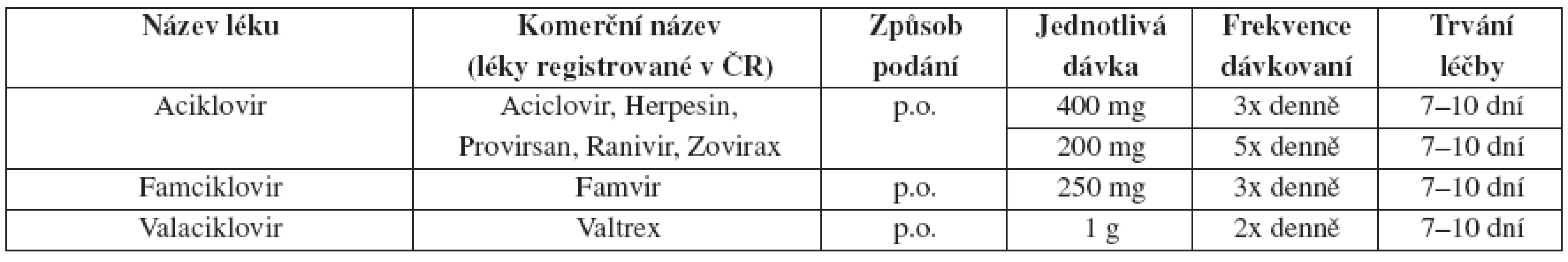
Léčba může být prodloužena, pokud nejsou projevy do 10 dnů zhojeny. Lokální terapie má minimální efekt, proto se od ní upouští.
U rekurentního herpes genitalis (nejméně šest atak ročně) je indikována supresivní terapie, snižuje frekvenci rekurencí u 70–80 % pacientů.
Tab. 7. Herpes genitalis – doporučené léčebné schéma u recidiv – dlouhodobá léčba 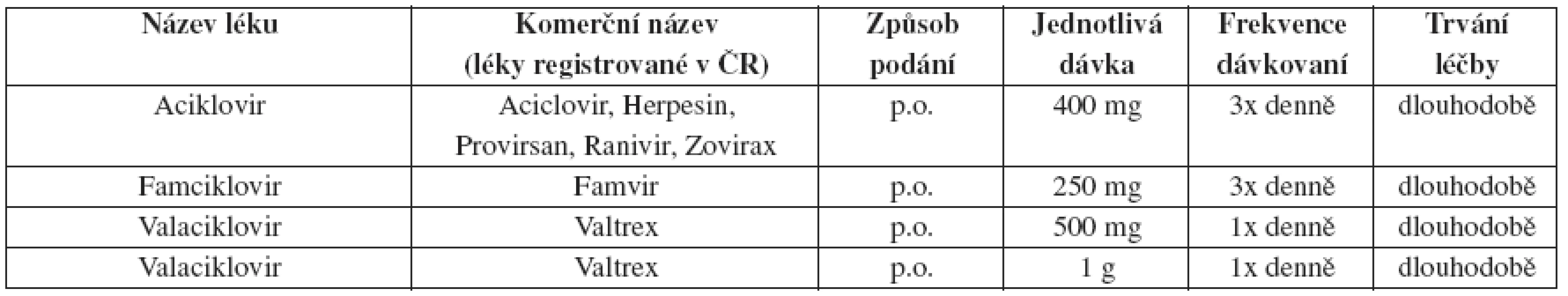
Bezpečnost a účinnost denní léčby aciklovirem p.o. je zdokumentována po dobu až šesti let, u valacikloviru a famcikloviru po dobu jednoho roku.
Tab. 8. Herpes genitalis – doporučené léčebné schéma u recidiv – epizodická léčba 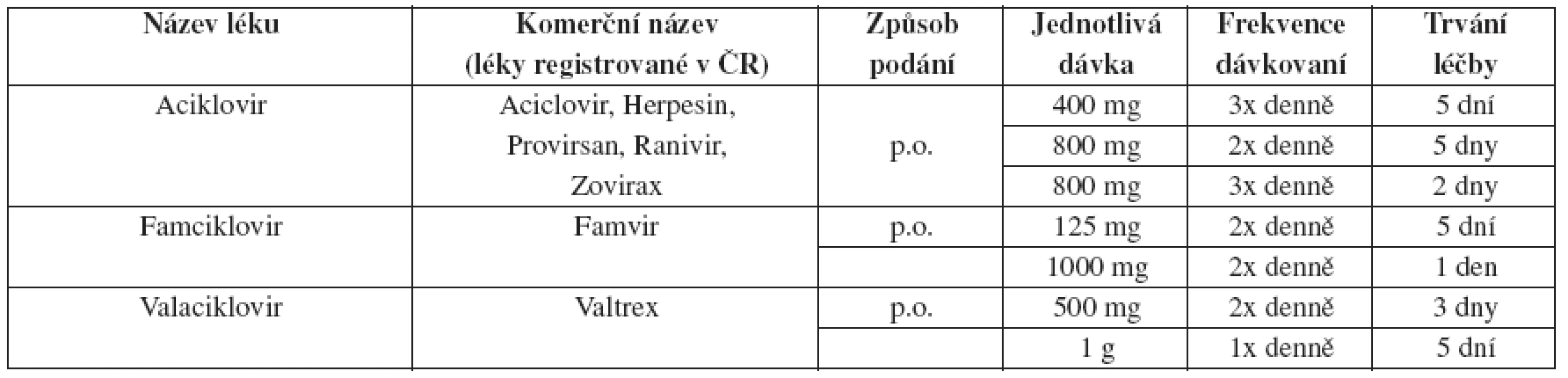
Epizodická léčba, tak aby byla účinná, se musí začít podávat do jednoho dne od objevení se prvních klinických příznaků onemocnění. U pacientů léčených dlouhodobou kontinuální virostatickou léčbou je kvalita života vyšší než u pacientů léčených epizodicky. Intravenózní terapie aciklovirem by měla být zajištěna u pacientů, kteří mají těžkou HSV infekci nebo komplikace, které vyžadují hospitalizaci (např. generalizovanou infekci, pneumonii, hepatitidu) nebo CNS komplikace (např. meningitidu nebo encefalitidu). Je doporučen aciklovir 5–10 mg/kg tělesné váhy i.v. každých 8 hodin po dobu 2–7 dní, nebo do významného zlepšení klinického stavu, následovaný perorální virostatickou léčbou do desátého dne celkového podání virostatik.
Postup u sexuálních partnerů
Sexuální partneři s klinickými příznaky onemocnění by měli být léčeni stejně. Asymptomatickým sexuálním partnerům by měla být nabídnuta možnost sérologických testů na HSV.
Tab. 9. Herpes genitalis – doporučené léčebné schéma u HIV pozitivních pacientů – dlouhodobá léčba 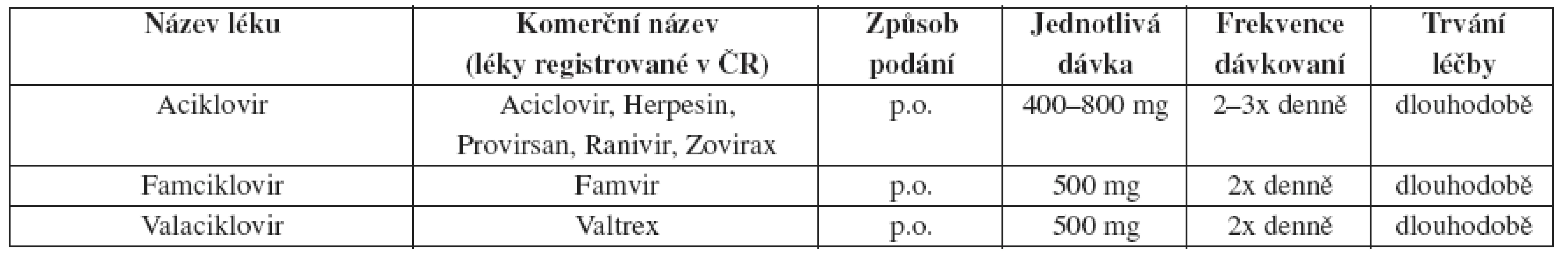
Tab. 10. Herpes genitalis – doporučené léčebné schéma u HIV indikovaných – epizodická léčba 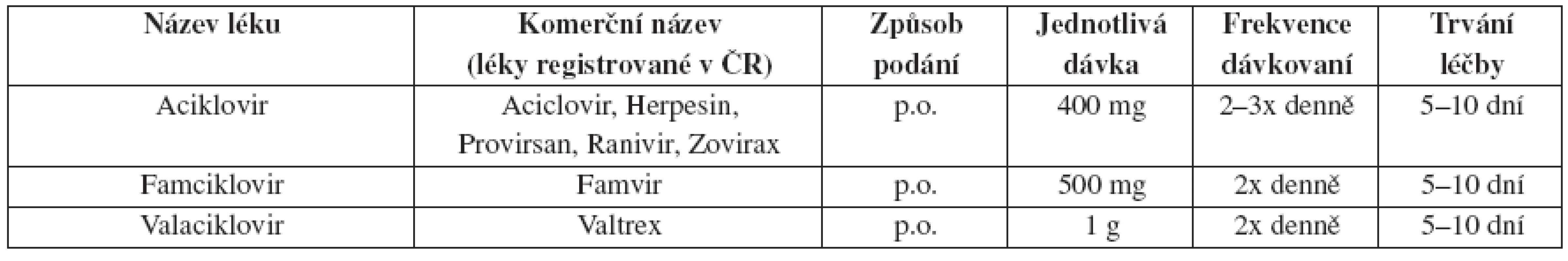
Všechny aciklovir-rezistentní kmeny jsou rezistentní na valaciklovir a většinou i na famciklovir. Pro takové případy je doporučen foskarnet 40 mg/kg i.v. podávaný po 8 hodinách až do zhojení klinických příznaků infekce. Lokálně může být účinný 1% cidofovir gel aplikovaný 1x denně pět dní (u nás není dostupný).
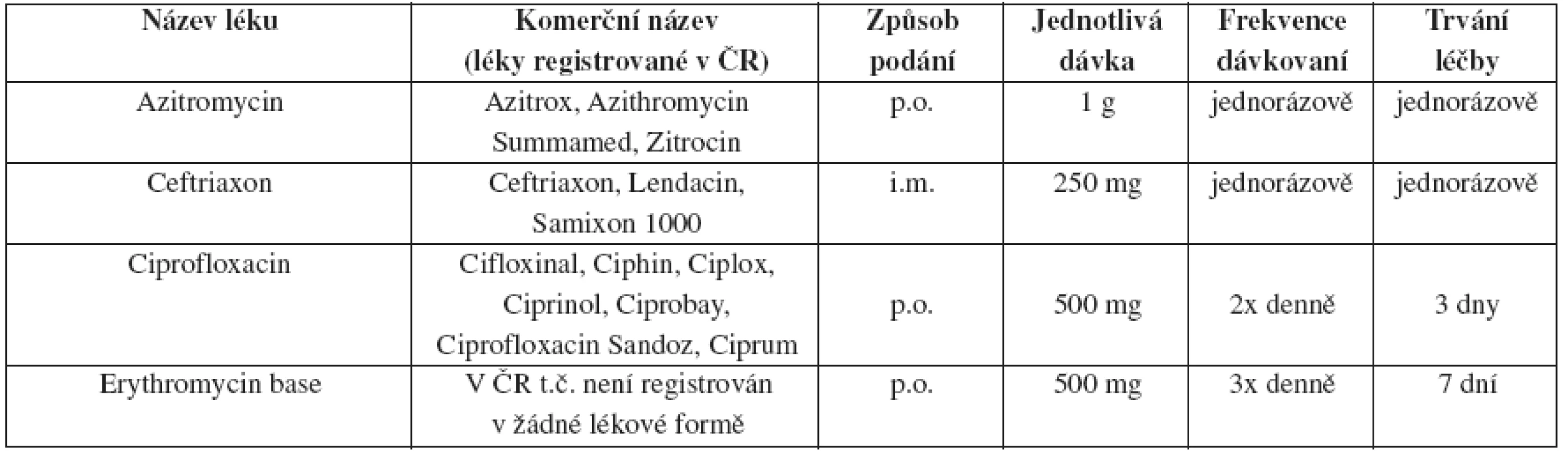
ULCUS MOLLE
Pozn. Ciprofloxacin je kontraindikován v těhotenství a v průběhu kojení. Azitromycin a ceftriaxon nabízí výhodu jednorázového podání dávky. Na ciprofloxacin nebo erytromycin je celosvětově občas pozorována rezistence.
Všeobecná doporučení
Pacienti mužského pohlaví bez obřízky a pacienti s HIV infekcí neodpovídají na léčbu tak dobře, jako pacienti s obřízkou nebo HIV negativní. V čase stanovení diagnózy ulcus molle by měli být pacienti testováni na HIV infekci a syfilidu. Pokud byly první výsledky negativní, měly by být testy na HIV infekci a syfilidu zopakovány za další tři měsíce.
Další sledování
Pacienti by měli být opětovně vyšetřeni za 3–7 dní od započetí terapie. Pokud je léčba úspěšná, začnou se vředy hojit do 7 dnů po léčbě. Čas potřebný ke kompletnímu zhojení vředu závisí na jeho velikosti; velké vředy se mohou hojit více než 2 týdny. Hojení je pomalejší u některých neobřezaných mužů, kteří mají vředy lokalizované na vnitřním listu prepucia. Klinický ústup fluktuující lymfadenopatie je pomalejší než u vředů a může vyžadovat aspiraci jehlou nebo incizi a drenáž.
Postup u sexuálních partnerů
Sexuální partneři pacientů s ulcus molle by měli být vyšetřeni a léčeni nehledě na to, zda jsou u nich přítomny příznaky onemocnění, a to pokud měli sexuální kontakt s pacientem během posledních 10 dnů před začátkem jeho klinických příznaků.
Léčba v těhotenství
Účinnost a bezpečnost azitromycinu v těhotenství a u kojících žen zatím nebyla stanovena. Ciprofloxacin je během těhotenství a kojení kontraindikován.
Ulcus molle u HIV pozitivních osob
Je doporučen ceftriaxon nebo azitromycin. Podle některých studií je preferována sedmidenní kúra erytromycinem.
Lymphogranuloma venerum (LGV)
Tab. 12. Lymphogranuloma venerum – doporučený léčebný postup 
Podle některých doporučení je azitromycin podávaný v dávce 1 g p.o. 1x týdně 3 týdny pravděpodobně dostačující, klinická data však zatím chybějí.
Tab. 13. Lymphogranuloma venerum – alternativní léčebný postup 
Postup u sexuálních partnerů
Osoby, které měly s pacientem sexuální kontakt poslední dva měsíce před objevením se prvních klinických příznaků, by měly být vyšetřeny, testovány na uretrální nebo cervikální chlamydiovou infekci a léčeny standardně jako pacienti s LGV.
Léčba v těhotenství
Těhotné a kojící ženy by měly být léčeny erytromycinem. Jako použitelný lék v těhotenství by se mohl jevit azitromycin, ale údaje doložené dostatečným počtem studií zatím chybějí. Doxycyklin je v těhotenství kontraindikován.
LGV u HIV pozitivních pacientů
Pacienti jsou léčeni stejně jako HIV negativní, ale pro dlouhodobější přetrvávání příznaků bývá léčba obvykle delší.
Granuloma inguinale (donovanosis)
Tab. 14. Granuloma inguinale (donovanosis) – doporučené léčebné schéma 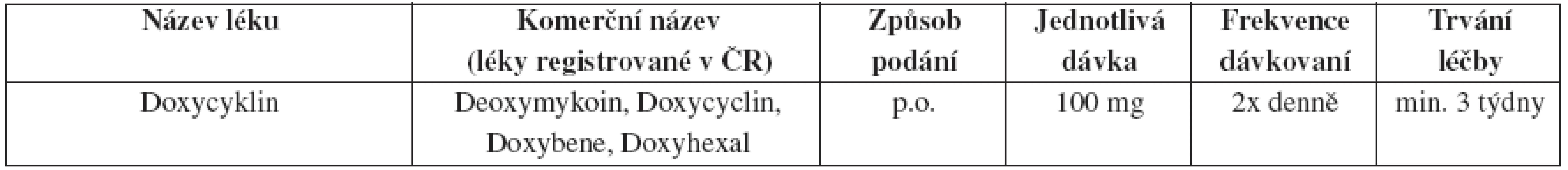
Léčba doxycyklinem trvá nejméně 3 týdny nebo do kompletního zhojení všech lézí
Tab. 15. Granuloma inguinale (donovanosis) – alternativní léčebné schéma 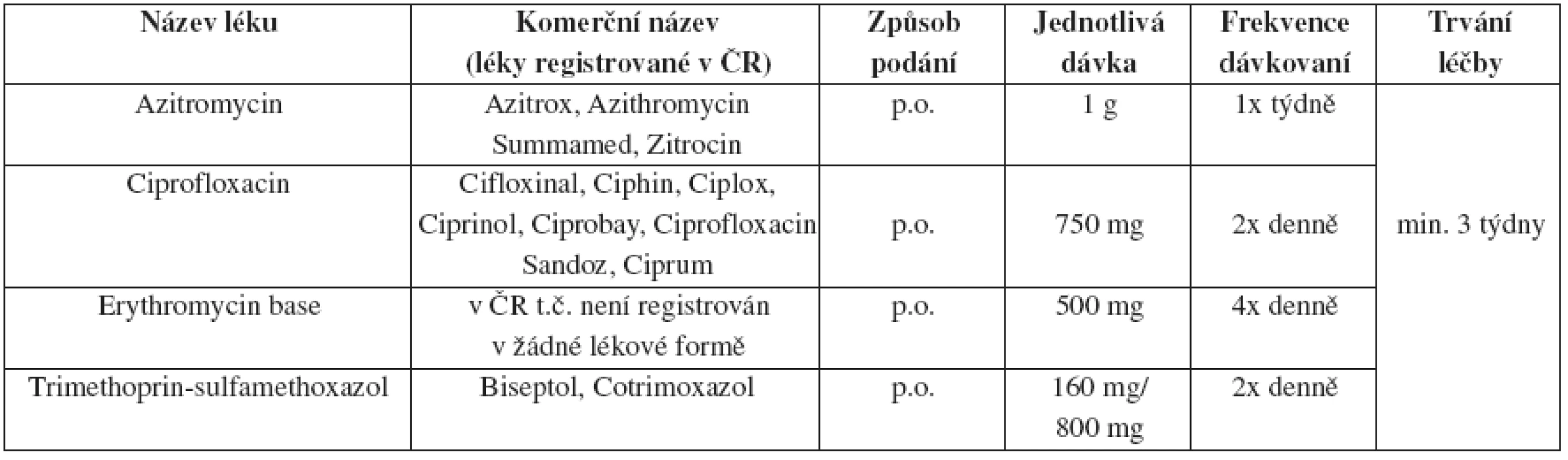
V případech, kde nedochází k evidentnímu klinickému zlepšení stavu během několika dní od začátku léčby, je doporučován např. gentamicin 1 mg/kg i.v. každých 8 hodin.
Postup u sexuálních partnerů
Osoby, které měly s pacientem sexuální kontakt poslední 2 měsíce před objevením se prvních klinických příznaků, by měly být vyšetřeny a měla by jim být nabídnuta léčba. Vyjádření k případné léčbě u sexuálních partnerů bez klinických příznaků zatím není k dispozici.
Léčba v těhotenství
V těhotenství je relativní kontraindikací léčba sulfonamidy. Těhotné a kojící ženy by měly být léčeny erytromycinem a ke zvážení je doplnění léčby o parenterálně aplikované aminoglykosidy (např. gentamicin). Jako použitelný lék v těhotenství by se mohl jevit azitromycin, ale zatím chybí dostatek publikovaných údajů. Doxycyklin a ciprofloxacin jsou v těhotenství kontraindikované.
Gonorea
Tab. 16. Nekomplikovaná gonokoková infekce cervixu, uretry a rekta 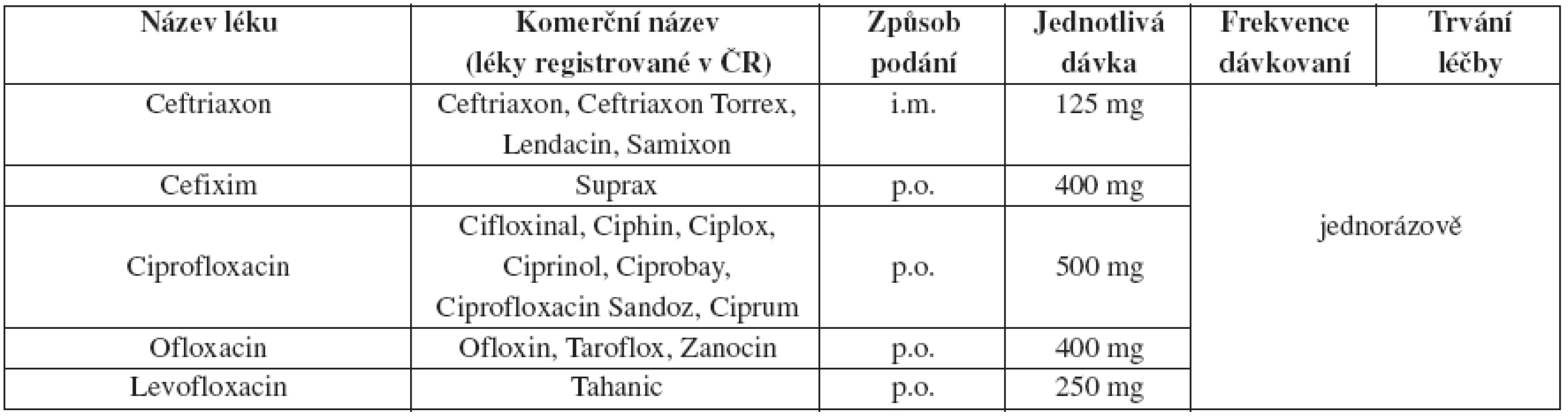
Pokud nejsou laboratorně vyloučeny chlamydie, je doporučeno současně s gonoreou léčit i chlamydie.
Tab. 17. Faryngeální gonokoková nekomplikovaná infekce – doporučený léčebný postup 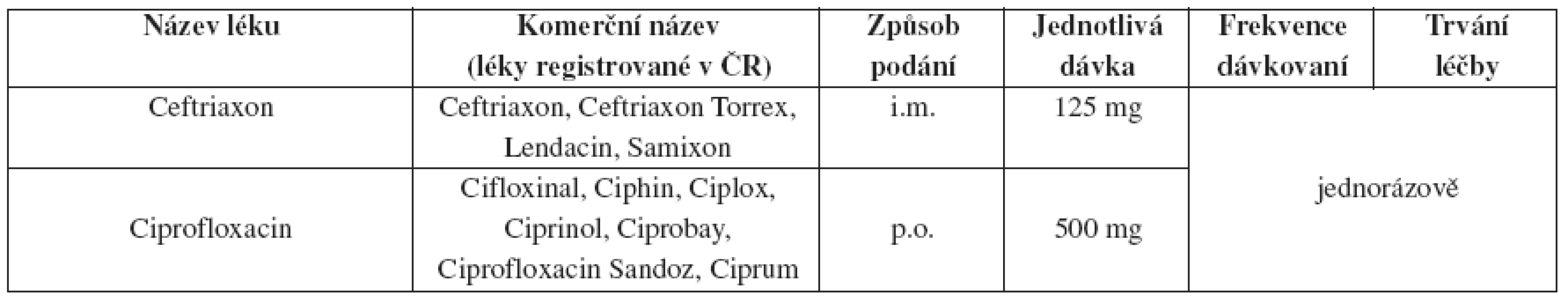
STD způsobené Chlamydia trachomatis
Tab. 18. Chlamydia trachomatis 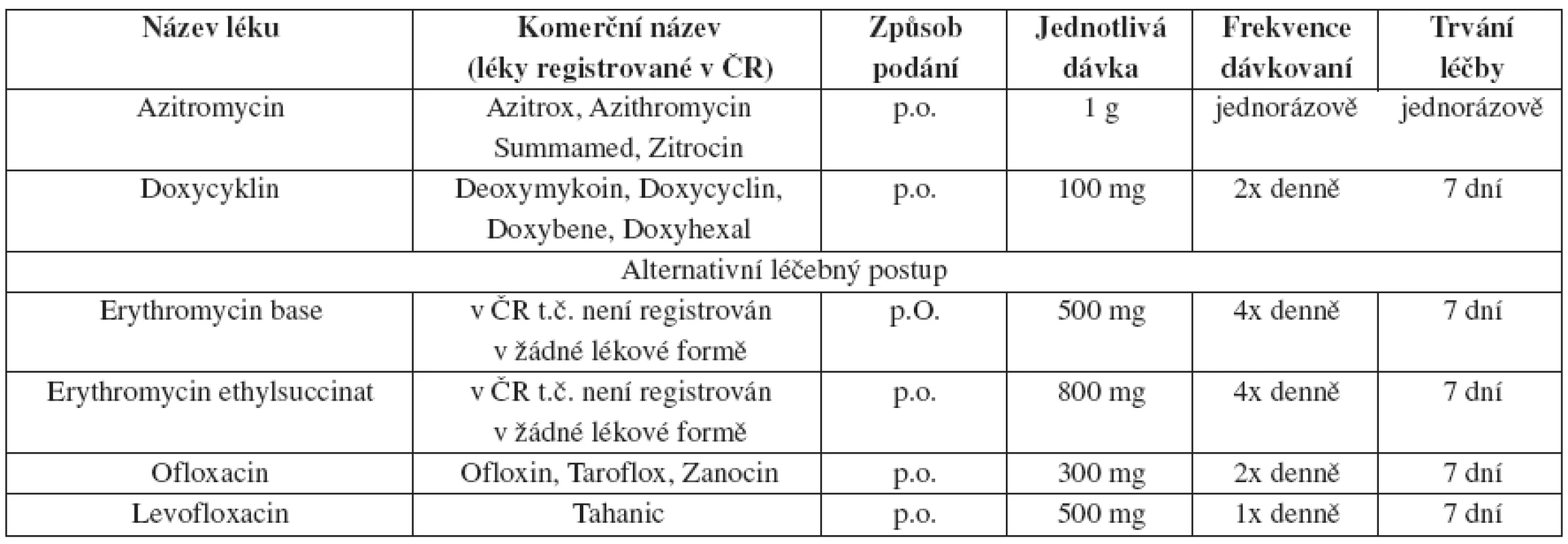
Postup u sexuálních partnerů
Partneři, kteří měli s pacientem sexuální kontakt do 60 dnů před prvními klinickými příznaky, by měli být cíleně vyhledáni, vyšetřeni a léčeni. Každý poslední sexuální partner by měl být vyšetřen a léčen bez ohledu na dobu posledního sexuálního kontaktu s pacientem.
Zákaz sexuálního styku by měl být nejméně sedm dní od jednorázové léčby nebo po ukončení sedmidenního léčebného režimu.
Chlamydia trachomatis u HIV pozitivních pacientů
Tyto osoby by měly být léčeny podle stejného léčebného schématu jako osoby HIV negativní. Ke zvážení je doplnění léčby o parenterálně aplikované aminoglykosidy (např. gentamicin).
Tab. 19. Chlamydia trachomatis – doporučený léčebný postup v těhotenství 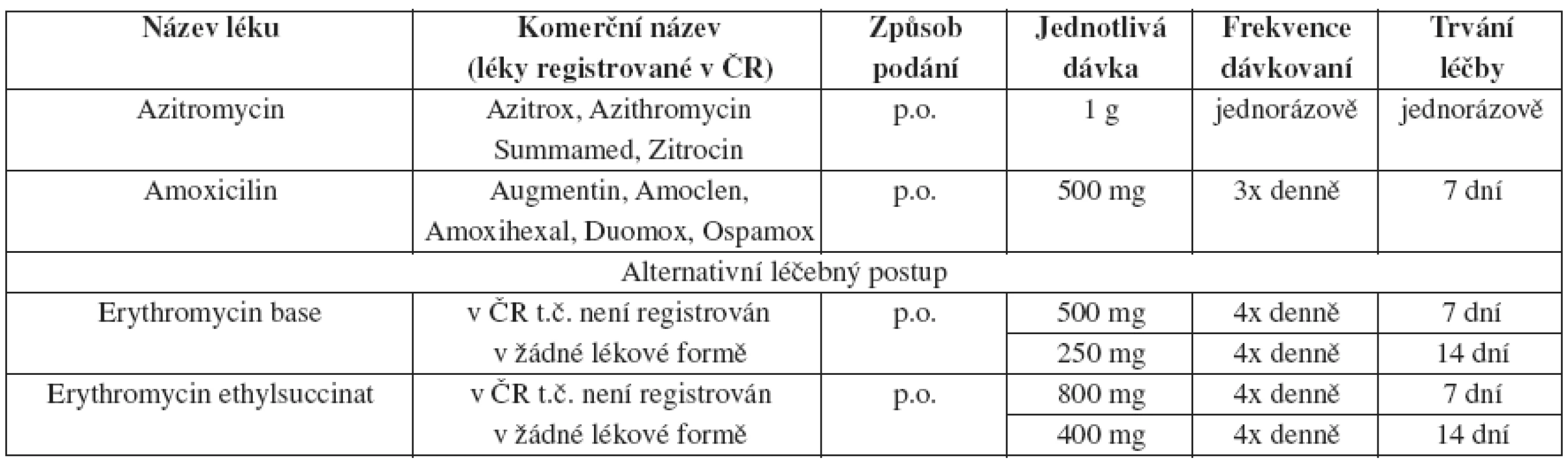
Tab. 20. Chlamydia trachomatis – doporučený léčebný postup u dětí 
Postup u pacientů s negonokokovou uretritidou (NGU)
Všichni pacienti s podezřením nebo potvrzenou uretritidou by měli být testováni na gonoreu a chlamydie. Osoby s NGU by měly informovat o nutnosti vyšetření a event. léčby všechny své sexuální partnery, s nimiž měli sexuální styk v předchozích 60 dnech.
Postup u sexuálních partnerů
Pokud není dostupné laboratorní vyšetření, pak by měli být pacienti přeléčeni současně na chlamydie i gonoreu.
Tab. 21. Negonokoková uretritida 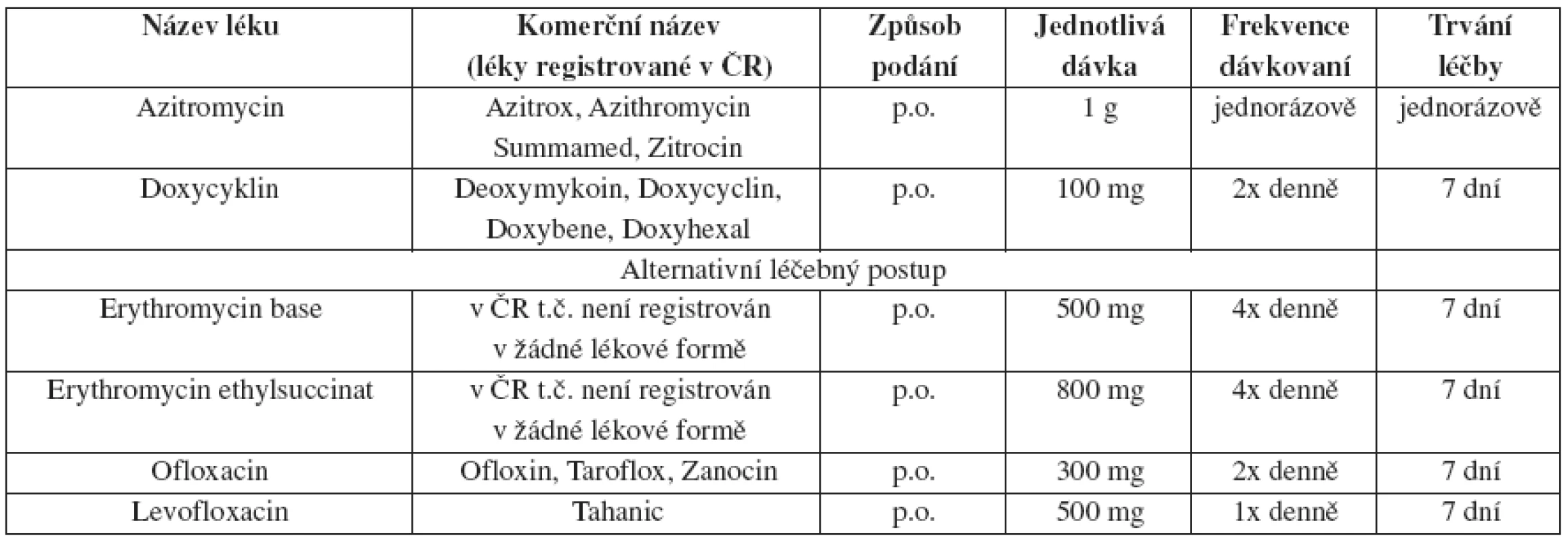
Další postup u pacientů s negonokokovou uretritidou
Pacienti by měli být poučeni o zákazu sexuálního styku minimálně 7 dní od zahájení terapie.
Tab. 22. Recidivující a perzistující uretritida – doporučený léčebný postup v případě, že pacient dodržoval léčebný režim 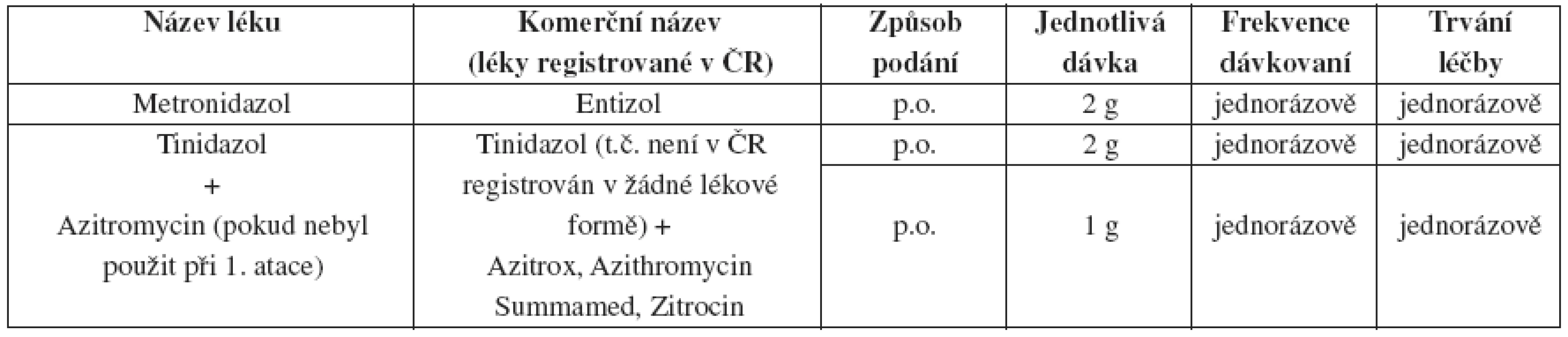
Onemocnění charakterizovaná vaginálním výtokem
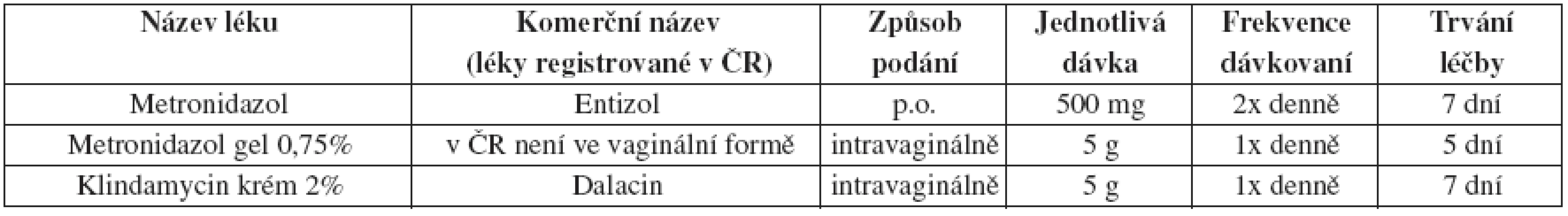
Bakteriální vaginóza (BV)
Pacientům je doporučeno se během léčby a 24 hodin po léčbě metronidazolem vyvarovat konzumace alkoholických nápojů. Klindamycin krém je na olejové bázi a může tak zeslabit latexové kondomy do pěti dnů po jeho užití. Lokální léčba klindamycinem by neměla být použita v druhé polovině těhotenství pro jeho pravděpodobný vliv na nižší porodní hmotnost a neonatální infekce.
Tab. 24. Bakteriální vaginóza – alternativní léčebný postup 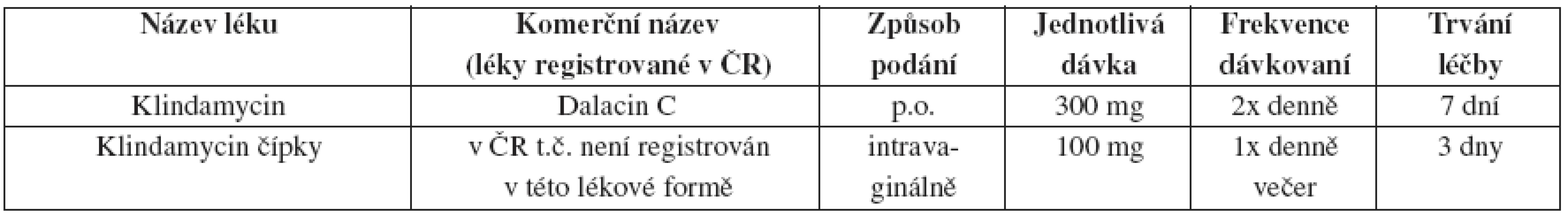
Metronidazol 2 g v jednorázové dávce se k léčbě BV již nedoporučuje ani jako alternativní řešení.
Postup u sexuálních partnerů
Výsledky klinických studií ukazují, že odezva žen na terapii a pravděpodobnost relapsu nebo recidivy není závislá na léčbě sexuálních partnerů. Proto běžná léčba sexuálních partnerů není doporučována.
Alergie nebo intolerance doporučené léčby
Intravaginální klindamycin krém je upřednostněn v případě alergie nebo intolerance metronidazolu. Podávání intravaginálního metronidazolu v gelu může být zvažováno u osob netolerujících systémovou léčbu metronidazolem, které však na metronidazol nemají alergii.
Tab. 25. Bakteriální vaginóza – doporučený léčebný postup pro těhotné ženy 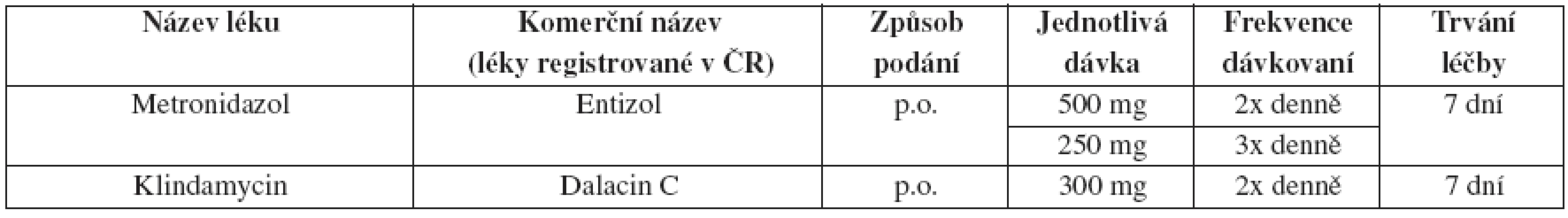
BV u HIV infekce
Pacienti s BV současně infikovaní HIV by měli být léčeni stejným léčebným režimem jako HIV negativní pacienti. BV u žen s HIV má tendenci dlouhodoběji přetrvávat.
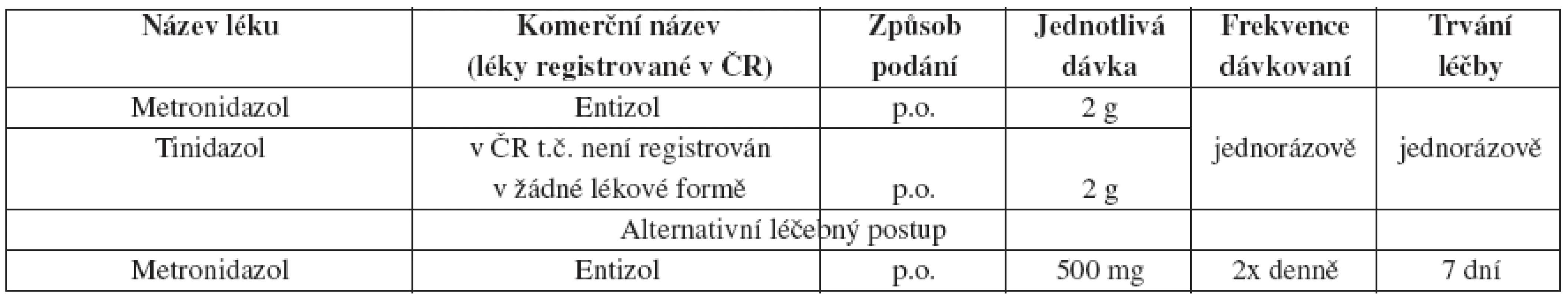
Trichomoniáza
Během léčby metronidazolem nebo tinidazolem by se měli pacienti vyvarovat konzumaci alkoholu. Abstinence by měla pokračovat 24 hodin po ukončení léčby metronidazolem nebo 72 hodin po ukončení léčby tinidazolem.
Metronidazol gel se zdá být v léčbě trichomoniázy méně efektivní než léčba per os. Lokálně aplikované antimikrobiální látky nedosahují v uretře nebo perivaginálních žlázách terapeutických hladin, proto jejich užití není doporučováno.
Další sledování
U asymptomatických mužů i žen před i po terapii je následná péče nezbytná. Některé kmeny T.vaginalis mají sníženou vnímavost k metronidazolu, ale většina těchto organismů dobře odpovídá na léčbu tinidazolem nebo vyššími dávkami metronidazolu. Nízký stupeň rezistence na metronidazol byl zaznamenán u 2–5 % případů vaginální trichomoniázy, vysoký stupeň rezistence je vzácný. Tinidazol má delší sérový poločas a v urogenitálním ústrojí dosahuje vyšších koncentrací než metronidazol. Navíc mnohé separované druhy T.vaginalis mají nižší minimální inhibiční koncentraci na tinidazol než na metronidazol.
Pokud selže léčba metronidazolem 2 g p.o. v jednorázovém podání a je vyloučena reinfekce, pak může být pacient léčen metronidazolem 500 mg p.o. 2x denně 7 dní nebo tinidazolem 2 g v jedné dávce. Tam, kde selže i tato léčba, by měla být zvážena léčba tinidazolem nebo metronidazolem v dávce 2 g p.o. 5 dní. Pokud ani tato léčba není účinná, měla by být zvážena možnost určení citlivosti T. vaginalis na metronidazol a tinidazol. Pacienti s alergií na nitroimidazoly by měli být desenzibilizováni.
Postup u sexuálních partnerů
Sexuální partneři pacientů s T. vaginalis by měli být také léčeni. Pacienti i sexuální partneři by měli být poučeni o zákazu sexuálního styku do jejich úplného vyléčení, tj. pokud jsou po ukončení terapie bez klinických příznaků.
Těhotenství
Vaginální trichomoniáza je spojena s nežádoucími účinky v těhotenství, přesněji s předčasnou rupturou plodových blan, předčasným porodem a s nízkou porodní hmotností. Bohužel údaje nenasvědčují tomu, že by léčba metronidazolem vedla ke snížení perinatální morbidity. Navíc některé studie poukazují na možnost zvýšené prematurity a nízké porodní váhy po léčbě metronidazolem. Léčba T. vaginalis může těhotné ženy zbavit vaginálního výtoku a může zamezit plicní nebo pohlavní infekci novorozence a dalšímu sexuálnímu přenosu. Někteří autoři doporučují odložit léčbu asymptomatických těhotných žen až po 37. týdnu těhotenství.
Těhotné ženy jsou léčeny metronidazolem 2 g v jednotlivé dávce. Četné studie a metaanalýzy neprokázaly žádnou asociaci mezi užíváním metronidazolu v těhotenství a teratogenním nebo mutagenním efektem u dětí.
Kojící ženy léčené metronidazolem, které přeruší kojení během léčby a 12–24 hodin po poslední dávce, sníží expozici metronidazolu vůči kojenci. Při užívání tinidazolu je přerušení kojení doporučováno během léčby a další tři dny od poslední dávky.
Trichomoniáza a HIV infekce
Pacienti s trichomoniázou a současnou infekcí HIV by měli být léčeni stejně jako pacienti HIV negativní. Incidence, přetrvávání a riziko reinfekce Trichomonas vaginalis u HIV infikovaných žen nekoreluje se stavem jejich imunitního systému.
Vulvovaginální kandidóza (VVC)
Tab. 27. Vulvovaginální kandidóza – doporučený léčebný postup 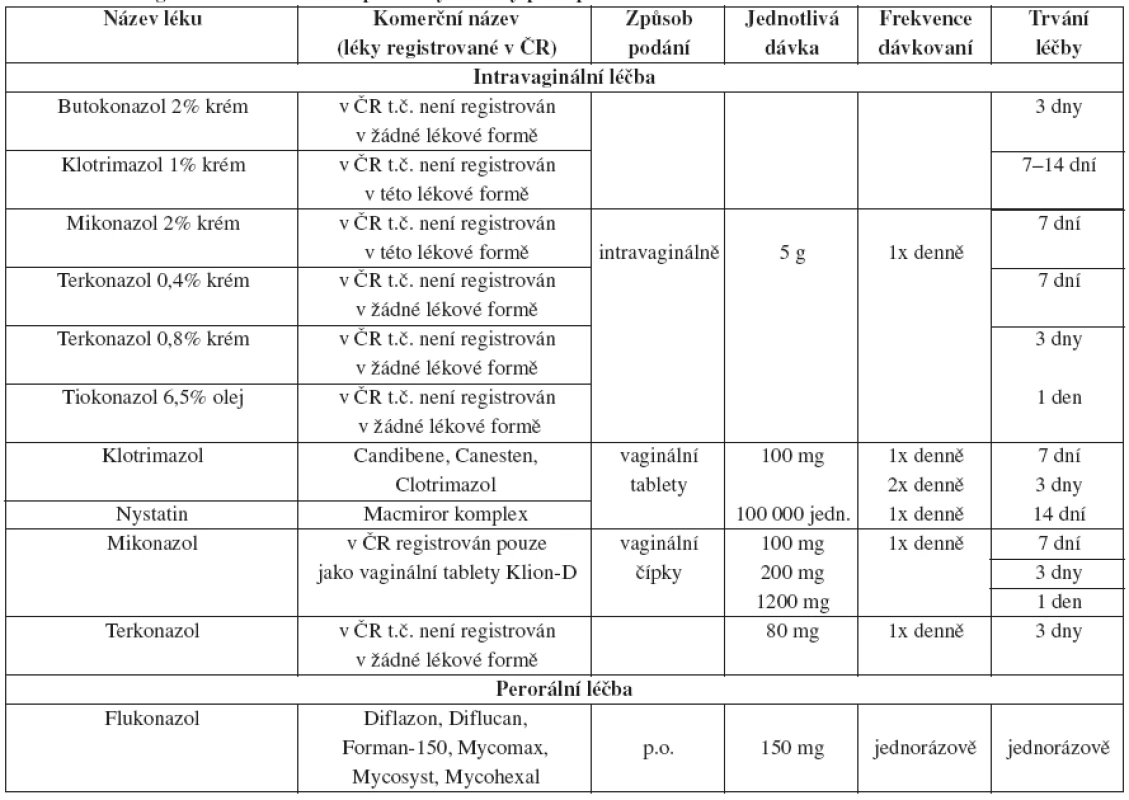
Krémy a čípky jsou na bázi oleje a mohou proto zeslabit latexové kondomy.
Další sledování
Pacientům by měly být doporučené následné kontroly pouze při přetrvávání příznaků nebo při jejich opětném vzplanutí během dvou měsíců od počátku prvotních symptomů.
Postup u sexuálních partnerů
VVC se obvykle nepřenáší pohlavním stykem, léčba sexuálních partnerů není doporučována, ale může být zvážena u žen s rekurentní infekcí. U části sexuálních partnerů mužského pohlaví se může vyskytnout balanitida, která je charakterizována zarudnutím glans penis spolu s pruritem a iritací. U těchto mužů je účinná léčba lokálními antimykotiky.
Alergie, intolerance a nežádoucí účinky
Lokálně aplikované léky obvykle nepůsobí žádné systémové nežádoucí účinky, ale může se objevit pálení anebo iritace. Léky aplikované per os mohou vyvolat nauzeu, bolesti břicha a hlavy. Vzácně je celková terapie azoly spojená s elevací hodnot jaterních enzymů. Klinicky významné interakce se mohou objevit u kombinované celkové a perorální léčby zahrnující astemizol, inhibitory kalciových kanálů, cisaprid, koumadin, cyklosporin A, antidiabetika, fenytoin, inhibitory proteázy, takrolimus, terfenadin, theofylin, trimetrexat a rifampin.
Recidivující VVC
Je charakterizována čtyřmi nebo více symptomatickými epizodami VVC během jednoho roku, postihuje přibližně 5 % žen s VVC. Kultivačně bývá prokázána C. glabrata nebo jiné non-albicans druhy, běžná antimykotika jsou v těchto případech méně účinná.
Tab. 28. Recidivující vulvovaginální kandidóza – doporučovaný udržovací léčebný postup 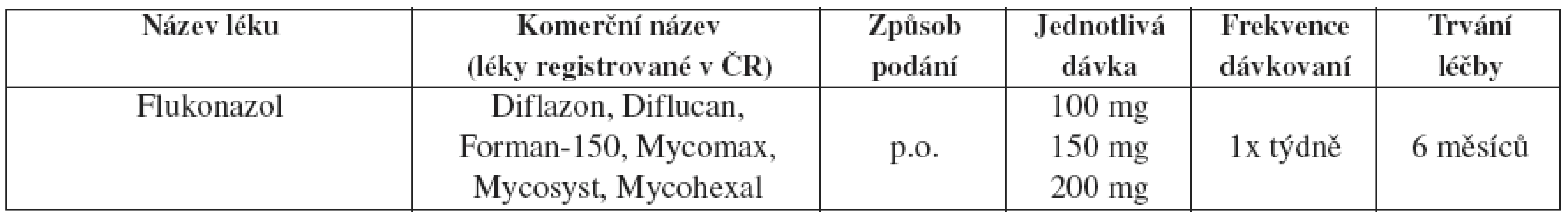
Pokud není tento způsob léčby možný, je doporučována lokální léčba klotrimazolem 200 mg 2x týdně, klotrimazol 500 mg vaginální čípky 1x týdně nebo další lokální intermitentní léčba.
Supresivní udržující antimykotická terapie účinně snižuje RVVC, ale i tak 30–50 % žen při přerušení udržovací terapie opět onemocní. Běžná léčba sexuálních partnerů je sporná. Rezistence C. albicans na azoly je u VVC vzácná.
Závažné VVC
Závažné VVC (tj. výrazný erytém vulvy, edém, exkoriace a fisury) jsou spojeny s nižší odezvou na krátkodobou lokální i celkovou léčbu. Je doporučována lokální léčba azoly 7–14 dní nebo 150 mg flukonazolu ve dvou dávkách (druhá dávka 72 hodin po první).
Nonalbicans VVC
Optimální léčba nonalbicans VVC je neznámá. Jako terapii první volby lze zvolit prodlouženou terapii (7–14 dní) lokálními nebo perorálními neflukonazolovými preparáty. Pokud se infekce opakuje, je doporučená léčba 600 mg borové kyseliny v želatinových kapslích aplikovaných vaginálně 1x denně dva týdny. Tento režim má míru eradikace asi 70 %.
Těhotenství
VVC se často vyskytuje během těhotenství, kdy se doporučuje lokální léčba azoly 7 dní.
Vulvovaginální kandidóza a HIV infekce
Incidence VVC u HIV pozitivních osob není známá. Vaginální kolonizace kvasinkami u HIV infikovaných žen je vyšší než u žen séronegativních. Terapie HIV pozitivních se neliší od terapie HIV negativních pacientů. Přesto dlouhodobá profylaktická léčba flukonazolem v dávce 200 mg týdně se zdá být účinná ve snížení kolonizace C. albicans a symptomatické VVC. Tento režim není doporučen pro běžnou primární profylaxi HIV infikovaných žen bez příznaků rekurentní VVC.
HPV infekce
V případě subklinické genitální infekce HPV (tj. bez přítomnosti akuminátních kondylomat nebo intraepiteliálních lézí ověřených kolposkopií, biopsií, aplikací kyseliny octové nebo detekcí HPV laboratorními testy) není léčba doporučována. Genitální HPV infekce se často zhojí sama a také není známá léčba, která by infekci mohla eradikovat. Léčba by měla být zahájena na základě objektivního klinického nálezu.
K prevenci onemocnění vyvolaných onkogenními typy virů jsou k dispozici kvadrivalentní (HPV typ 6, 11, 16 a 18) a bivalentní (HPV typ 16 a 18) vakcíny. Vakcíny představují průlom zejména v prevenci druhé nejčastější malignity u žen, cervikálního karcinomu. Mohou se částečně uplatnit i v prevenci akuminátních kondylomat.
Condylomata accuminata
Doporučený léčebný postup:
Podofylotoxin 0,5% roztok nebo gel
U nás je tato látka dostupná jako 0,15% krém pod komerčním názvem Wartec cream. Krém se aplikuje 2x denně po dobu tří dnů, pak následuje čtyřdenní přestávka. Tuto kúru je možné čtyřikrát zopakovat. Krém se nanáší konečky prstů pouze na postižená místa po předchozím omytí mýdlem a osušením. Celková léčená plocha by neměla překročit 10 cm2 a celková denní dávka podofylotoxinu by neměla být větší než 0,5 ml. Pokud je to možné, měl by zdravotník ukázat pacientovi techniku, jakou krém správně aplikovat.
10–25% podofylin v alkoholu
Na každé ložisko by mělo být aplikováno jen malé množství roztoku, ložisko musí následně oschnout. Léčba může být opakována v týdenním intervalu. Aby se předešlo možným systémovým toxickým nežádoucím účinkům podofilinu, nemělo by celkové množství překročit 0,5 ml a celková léčená plocha by při jedné aplikaci neměla překročit 10 cm2. Léčbu provádí lékař v ordinaci.V těhotenství je podofilin kontraindikován.
Imiquimod 5% krém
U nás je komerčně vyráběný jako Aldara 5% cream. Krém se nanáší 3x týdně před spaním a nechá se na kůži 6–10 hodin. V léčbě je třeba pokračovat až do vymizení projevů nebo maximálně po dobu 16 týdnů.
Kyselina bichloroctová a trichloroctová
Ošetření provádí pouze lékař, používá se 80–90% roztok, nutno aplikovat pouze na kondylomata, protože existuje riziko poškození okolní tkáně a jizvení. Léčbu možno event. zopakovat po týdnu, lze neutralizovat bikarbonátem sodným.
5-fluorouracil
Je dostupný v 5% krému, v těhotenství je kontraindikován.
Dermatochirurgické metody
Kryoterapie, laser, elektrokoagulace.
Došlo do redakce: 25. 4. 2008
MUDr. Petr Velčevský
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 2
128 00 Praha 2
E-mail: velcevsky@yahoo.com
Zdroje
1. RADCLIFFE, K.et al. European STD guidelines, 2001. Int J STD & AIDS, 2001, 12(3), p. 1-101.
2. Mc MILLAN, A., Young, H., Ogilvie, MM., Scott, GR. Clinical practice in sexually transmissible infections, Saunders, 2002, 591 p.
3. Morse, SA., Ballard, RC., Holmes, KK. et al. Atlas of Sexually transmitted diseases and AIDS, 3rd edition. Edinburgh, London, New York: Mosby, 2003, 408 p.
4. RESL, V.: Přehled a možné perspektivy vývoje situace STD/HIV/AIDS v České republice v posledních 10 letech. Čes-slov Derm, 2001; 76 (6), p. 323-326.
5. RESL, V., VOLTR, J., PIZINGER, K. Venerologie. Sexuálně přenosné infekce Nevenerické choroby genitálu. Diferenciální diagnostika. Karolinum. Praha 1997.
6. SALAVEC, M., RESL, V. Syphilis congenita. Čes-slov Derm, 2001; 76 (2), p. 90-98.
7. Workowski, KA., Berman, SM. Sexually transmitted diseases treatment guidelines, 2006. MMWR Recomm Rep 2006, 55 (No. RR-11), p. 3-94.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2008 Číslo 3- Hydroresponzivní krytí v epitelizační fázi hojení rány
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
- Screening malignit u pacientů s dermatomyozitidou
-
Všetky články tohto čísla
- O homeopatii a dermatológii
- Současný stav problematiky sexuálně přenosných onemocnění
- Doškolování lékařů – Kontrolní test
- Léčba sexuálně přenosných onemocnění
- Benigní symetrická lipomatóza
- Klinický prípad: Solitárne uzlovité ložisko v kapilíciu
- IV. kongres slovenských a českých dermatovenerológov s medzinárodnou účasťou
- IV. kongres slovenských a českých dermatovenerológov s medzinárodnou účasťou - POKRAČOVÁNÍ
- IV. kongres slovenských a českých dermatovenerológov s medzinárodnou účasťou - POKRAČOVÁNÍ
- Z úsvitu české dermatologie a syfilidologie
- Odborné akce v r. 2008
- NOVÉ KNIHY
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Léčba sexuálně přenosných onemocnění
- Benigní symetrická lipomatóza
- Současný stav problematiky sexuálně přenosných onemocnění
- IV. kongres slovenských a českých dermatovenerológov s medzinárodnou účasťou - POKRAČOVÁNÍ
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy