-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Remise steroid-rezistentní Stillovy nemoci při léčbě anakinrou dokumentovaná FDG-PET/CT vyšetřením: kazuistika
Remission of steroid-resistant Still’s disease treated with anakinra, evidenced by FDG-PET/CT examination: case report
After elimination of infectious causes, neoplastic causes and the systemic autoimmune disease of connective tissue, a patient with high fevers over 39 °C was diagnosed with Still’s disease. High doses of prednisone led to resolution of symptoms, however after reducing the doses of prednisone to 15 mg, high fevers over 39 °C returned, as well as joint pains. The high doses of prednisone led to decompensation of diabetes mellitus even with 4 daily insulin dosages. Therefore it was proceeded to regular subcutaneous administration of anakinra once a day. Anakinra enabled the reduction of prednisone to as much as the currently administered 2.5 mg a day, but it has not so far allowed for removing glucocorticoids from the treatment completely. Activity of the disease is shown by the findings within the FDG-PET/CT examination. At the time of maximum activity of the disease there was distinct lymphadenopathy with pathological accumulation of FDG visible as well as increased accumulation of FDG in the hematopoietic bone marrow. As the disease activity decreased, the size of nodules regressed and FDG accumulation in both the lymphatic nodes and bone marrow declined. FDG-PET/CT is a suitable method for monitoring the activity of Still’s disease.
Key words:
anakinra – Adult-onset Still’s disease
Autoři: Zdeněk Adam 1; Jana Skřičková 2; Milan Krtička 3; Zdeněk Řehák 4,5; Renata Koukalová 4; Andrea Šprláková 6; Marta Krejčí 1; Luděk Pour 1; Zdenka Adamová 7; Eva Pourová 8; Zdeněk Král 1
Působiště autorů: Interní hematologická a onkologická klinika LF MU a FN Brno, pracoviště Bohunice 1; Klinika nemocí plicních a TBC LF MU a FN Brno, pracoviště Bohunice 2; Klinika úrazové chirurgie LF MU a FN Brno, pracoviště Bohunice 3; Oddělení nukleární medicíny MOÚ, Brno 4; Regionální centrum molekulární onkologie (RECAMO) MOÚ, Brno 5; Klinika radiologie a nukleární medicíny LF MU a FN Brno, pracoviště Bohunice 6; Ordinace pro děti a dorost, Obilní trh, Brno 7; Ordinace praktického lékaře pro dospělé, Pustiměř u Vyškova 8
Vyšlo v časopise: Vnitř Lék 2017; 63(12): 987-997
Kategorie: Kazuistiky
Souhrn
U pacienta s vysokými horečkami, přesahujícími 39 °C, byla po vyloučení infekční příčiny, neoplastické příčiny a systémové autoimunitní nemoci pojiva stanovena diagnóza Stillova nemoc. Prednison ve vysokých dávkách vedl k ústupu příznaků, ale po snížení dávky prednisonu na 15 mg se opět vrátily vysoké horečky přesahující 39 °C i kloubní bolesti. Vysoké dávky prednisonu vedly k dekompenzaci diabetes mellitus i při 4 denních aplikacích inzulinu. Proto bylo přistoupeno k pravidelné podkožní aplikaci anakinry 1krát denně. Anakinra umožnila redukci prednisonu až na současných 2,5 mg denně, zatím ale neumožnila glukokortikoidy zcela z léčby vyřadit. Aktivita nemoci se odráží v nálezech při FDG-PET/CT vyšetření. V době maximální aktivity nemoci byla zřetelná výrazná lymfadenopatie s patologickou akumulací FDG a dále zvýšená akumulace FDG v krvetvorné kostní dřeni. Při poklesu aktivity nemoci regredovala velikost uzlin a poklesla akumulace FDG jak v lymfatických uzlinách, tak i v kostní dřeni. FDG-PET/CT je vhodnou metodou ke sledování aktivity Stillovy nemoci.
Klíčová slova:
anakinra – Stillova nemoc dospělýchÚvod
Stillova nemoc je vzácně se vyskytující choroba, která se projevuje horečkami přesahujícími 39 °C, artralgiemi a případně kožními změnami spolu s laboratorním obrazem intenzivní zánětlivé reakce. Stanovení diagnózy Stillovy nemoci je velmi obtížné, protože tato nemoc nemá žádný typický znak. Diagnózu Stillovy nemoci stanovíme při uvedených příznacích vyloučením jiných možných příčin – neboli v rámci diferenciální diagnostiky horečky nejasného původu.
Febrilie či subfebrilie nejasného původu (fever of unknown origin – FUO) mají svoji definici, která osahuje časové kritérium – trvání febrilií či subfebrilíí déle než 3 týdny, přítomnost laboratorních známek zánětu a absenci průkazu vyvolávající příčiny při běžných vyšetřeních. Pokud teplota trvá déle než 3 týdny, je jasné, že to není běžná viróza, která sama odezní (self limiting disease), ale že v pozadí bude nemoc, kterou je třeba pojmenovat a léčit.
Pro značný počet možných příčin FUO je vhodné sáhnout po vhodném doporučení pro diferenciální diagnostiku [1–6]. V první řadě nutno vyloučit infekční příčinu, dále příčinu v maligní chorobě. Z maligních chorob jsou to často krevní choroby, které na sebe upozorní subfebriliemi či febriliemi. Ze solidních tumorů to bývá nejčastěji Grawitzův karcinom ledviny, který vyvolává v organizmu zánětlivou reakci, a tedy i subfebrilie či febrilie. Dalšími možnými příčinami horečky nejasného původu jsou autoimunitní choroby a pak velmi raritní autoinflamatorní choroby. Autoinflamatorní choroby jsou podstatně častěji diagnostikovány v dětském věku a jen zcela ojediněle u dospělých. Z velmi širokého spektra autoinflamatorních chorob se lze v dospělém věku setkat se syndromem Schnitzlerové a také se Stillovou nemocí dospělých (adult onset Still disease – AOSD). A právě této nemoci a léčebným možnostem po selhání glukokortikoidů se věnuje následující příspěvek, který taktéž informuje o přínosu PET/CT pro rozpoznání příčin horečky nejasného původu a o obrazu Stillovy nemoci při PET/CT vyšetření [7,8].
Popis případu
Horečka nejasného původu
Muž, narozený roku 1950, byl až do roku 2015 (do svých 65 let) zcela zdráv, žádné léky neužíval a žádné lékaře nemusel pravidelně navštěvovat. V lednu roku 2015 měl bolesti levého kolene, byl vyšetřen na Klinice úrazové chirurgie FN Brno, MRI vyšetření prokázalo degenerativní onemocnění vnitřního menisku levého kolene a následně byla artroskopicky ošetřena trhlina mediálního menisku. Po 6 týdnech od nekomplikované operace se objevil otok obou kolen, tedy i kolene neoperovaného, kterému nepředcházela žádná zvýšená zátěž ani úraz. Byly opakovaně prováděny evakuace výpotku z obou kolenních kloubů a podána antiflogistika. Zánět kolenních kloubů ustoupil asi po 2 měsících léčby. Pacient se až do září roku 2015 cítil zcela zdráv. V září roku 2015 začaly první horečky. Neobvyklé bylo, že horečka začínala večer, kulminovala v noci, pak přišlo masivní pocení a dopoledne horečka klesla pod 37 °C. Noční horečky obvykle přesahovaly 39 °C. Při horečkách pacient ztrácel chuť k jídlu. Na otázku, kterou jsme položili po více měsících od začátku potíží, zda měl bolesti v hrdle (příznaky faryngitidy), odpověděl, že si již nevzpomíná.
Na otázku, zda horečky provázely kožní projevy, odpověděl, že měl na kůži růžové tečky a pupínky. Tyto kožní projevy v době svého výsevu neviděl žádný kožní specialista ani další lékař, takže nejsou v dokumentaci přesně popsány.
V říjnu roku 2015 byl přijat na Kliniku nemocí plicních a TBC FN Brno pro vysoké horečky, patologickou únavu a kašel. Veškerá vyšetření cílená na průkaz mikrobiálního původce (virologická, bakteriologická, vyšetření na oportunní mykózy a vyšetření na TBC) neobjasnila příčinu horeček. Současně probíhalo pátrání po nádorovém onemocnění, které by mohlo být příčinou horeček. Při prvním FDG-PET/CT vyšetření byla patrná lymfadenopatie se zvýšenou akumulací fluorodeoxyglukózy (FDG) v uzlinách kolem kardie a u levého bráničního vazu. Akumulace FDG v patologicky zvětšených lymfatických uzlinách dosahovala hodnoty SUVmax 6,1. V retroperitoneu byl nález mnohem diskrétnější. Mírně vyšší aktivita byla také ve slezině, v kostní dřeni, v páteři, v pánvi a v proximálních částech dlouhých kostí. Vzniklo tak podezření na maligní krevní onemocnění a bylo přistoupeno k odběru lymfatických uzlin pro histologické vyšetření. Ale histopatologické vyšetření odebraných uzlin nepomohlo stanovit diagnózu, patologové popsali jen nespecifické zánětlivé změny. Stejně tak histologické, cytologické a flowcytometrické vyšetření kostní dřeně (trepanobiopsie) odpovídalo zánětlivé reakci organizmu, žádné maligní onemocnění nebylo prokázáno ani v odebraných uzlinách ani v kostní dřeni. Maligní onemocnění se tedy nepodařilo prokázat.
Horečky a noční pocení přitom trvaly od září roku 2015 kontinuálně v průběhu všech vyšetření až do prosince roku 2015. Koncem listopadu roku 2015 bylo ukončeno vyšetřování, které mělo za cíl odhalit případnou autoimunitní chorobu jako jednu z možných příčin horeček také s negativním závěrem. A tak po 2 měsících intenzivního vyšetřování nebyla prokázána infekční, nádorová a ani autoimunitní příčina horeček a nočního pocení. Hodnota CRP v této době byla středně zvýšená, pohybovala se mezi 50–70 mg/l, hodnota feritinu byla zvýšená na 293 μg/l, počet leukocytů byl na horní hranici a počet neutrofilů byl nepatrně vyšší (71 %). Zvýšené laboratorní markery zánětu a vysoké horečky bez průkazu infekční, maligní či autoimunitní příčiny jsme tedy interpretovali jako horečky při autoinflamatorním onemocnění typu Stillovy nemoci. K této diagnóze jsme dospěli per exclusionem jiných příčin a zahájili jsme léčbu prednisonem. Laboratorní hodnoty shrnuje tab. 1.
Léčba prednisonem
Počátkem prosince roku 2015 byla zahájena léčba prednisonem v dávce 1 mg/kg hmotnosti/den, tedy 80 mg denně. Po několika dnech podávání vysokých dávek prednisonu vymizely teploty i noční poty a pacient se začal cítit zásadně lépe. Nicméně při pokusech o rychlejší snižování dávky se příznaky vracely, a tak bylo možné jen velmi pozvolné snižování. V březnu roku 2016, po 3 měsících kortikoterapie, stále užíval relativně vysokou dávku prednisonu, 40 mg denně. Proto jsme provedli kontrolní FDG-PET/CT vyšetření.
Při 2. vyšetření v březnu roku 2016 byl nález výraznější, lymfadenopatie byla patrná jak za pravou klíční kostní, tak i v mediastinu. Akumulace FDG v patologicky zvětšených uzlinách dosahovala SUVmax 10,1. Taktéž byla patrná retroperitoneální lymfadenopatie s SUVmax 8,3. Krvetvorná kostní dřeň opět vychytávala zvýšeně FDG. Mediastinální lymfadenopatie byla chirurgicky velmi obtížně dostupná, a tak jsme se spokojili s odběrem uzliny za pravou klíční kostí. Histologický nález prokázal opět jen nespecifické zánětlivé změny.
Pacient tedy dále zůstal na léčbě prednisonem, i když tato léčba přinesla značnou komplikaci – dekompenzaci diabetes mellitus, který do začátku nemoci byl zcela kompenzován dietou. Nyní při léčbě prednisonem vyžadoval velmi intenzivní léčbu, 4krát denně aplikaci inzulinu, a i tak byly glykemie velmi neuspokojivé. Přes léto roku 2016 jsme se pokusili o další redukci prednisonu s cílenou hodnotou 20 a později 15 mg denně. V létě roku 2016 to vypadalo, že monoterapie prednisonem chorobu zvládne. Dokonce kontrolní FDG-PET/CT vyšetření v červenci roku 2016 prokázalo velikostní regresi uzlin a pouze hraniční akumulaci FDG v nich. Nicméně léčebná odpověď na prednison nebyla dlouhodobá, v září téhož roku se aktivita nemoci znovu zintenzivnila a koncem září roku 2016 noční horečky již přesahovaly 39 °C a opět se vrátily stejné symptomy, jaké byly před léčbou prednisonem – horečky kulminovaly v noci, následovalo noční pocení s dopoledním poklesem teploty pod 37 °C. Proto byla na podzim roku 2016 zopakována vyšetření s cílem potvrdit maligní, infekční, nebo autoimunitní onemocnění. Kontrolní FDG-PET/CT v prosinci roku 2016 vyšetření prokázalo progresi lymfadenopatie – zejména v mediastinu a nově ložisko v sedací kosti (obr. 1).
Obr. 1. Vývoj nemoci v FDG-PET/CT obraze 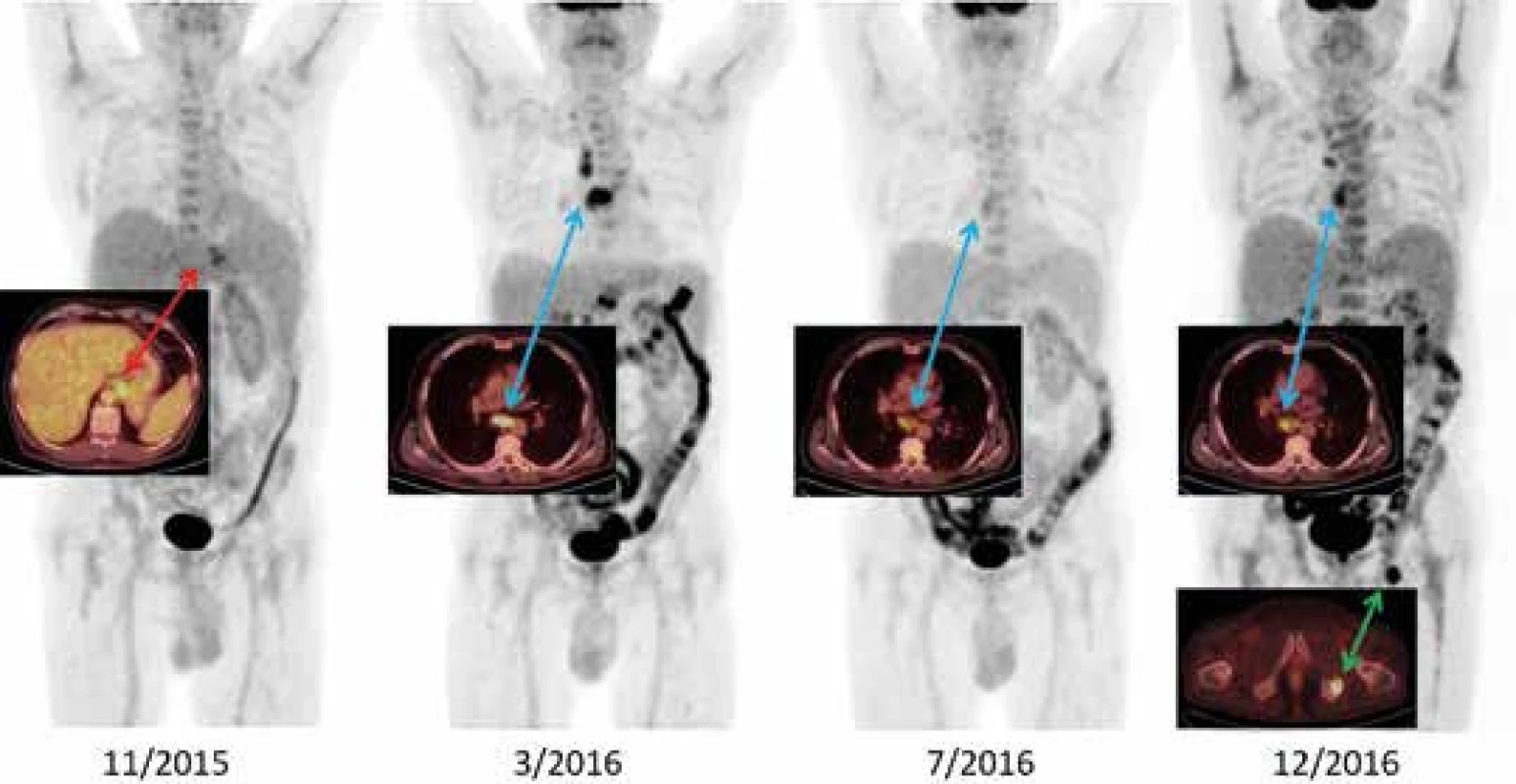
11/2015 – metabolicky aktivní lymfadenopatie při kardii a u levého bráničního crus (SUVmax 6,1), lehce pozitivní nález v retroperitoneu a v kostní dřeni 3/2016 – rozvinutý nález, lymfadenopatie za pravou klíční kostí, v mediastinu SUVmax 10,1), retroperitoneu (SUVmax 8,3), kostní dřeň lehce pozitivní (akumulace v tračníku difuzně zvýšena při kombinované léčbě diabetes mellitus) 7/2016 – negativní PET/CT obraz, velikostně regrese uzlin, akumulace jen hraniční 12/2016 – progrese zejména v mediastinu a nově ložisko v sedací kosti vlevo Poslední vyšetření (neuvedeno) 6/2017 bylo provedeno metodou PET/MR a popsalo snížení akumulace FDG v patologických ložiscích. Z ložiska v sedací kosti byl odebrán v pořadí již 3. vzorek k histologickému vyšetření, ale opět nebyla prokázána žádná maligní proliferace. Bylo provedeno znovu trepanobioptické vyšetření kostní dřeně, protože byla zjištěna značná leukocytóza a kostní dřeň zvýšeně akumulovala FDG, jak vídáme při její maligní infiltraci. Histologické hodnocení v pořadí druhé trepanobiopsie prokázalo „vydrážděnou“ kostní dřeň odpovídající intenzivní zánětlivé reakci. Takže pátrání po infekční, neoplastické či autoimunitní příčině mělo opět negativní závěr jako před rokem.
Léčba anakinrou
Oproti situaci před rokem, se v září až listopadu roku 2016, zvýraznily laboratorní zánětlivé markery, CRP se pohybovalo při opakovaných vyšetřeních přes 100 mg/l, stále byl vysoký feritin – 366 μg/l, byla výrazná leukocytóza 18 × 109/l, přičemž 81 % leukocytů bylo tvořeno neutrofily. Hladiny hemoglobinu i albuminu při této zánětlivé reakci výrazně klesaly. Imunoglobuliny reagovaly jen nepatrným vzestupem koncentrace imunoglobulinu typu IgG. Uvedené laboratorní hodnoty – neutrofilní leukocytóza, vysoká hodnota CRP – již dosahovaly hodnot uváděných v kritériích Stillovy nemoci. Laboratorní hodnoty našeho pacienta uvádí tab. 1. Proto jsme po opakovaném probírání anamnézy a výsledků všech vyšetření diagnózu uzavřeli jako Stillovu nemoc dospělých. Z popisovaných symptomů Stillovy nemoci byla přítomna oboustranná artritida kolenních kloubů v počátku nemoci. V průběhu pak vždy kloubní bolesti v oblasti ramenou a loktů a kolenou provázely zintenzivnění horeček. V počátku nemoci byly patrny kožní změny. V září 2016 byla léčba prednisonem již z hlediska diabetes mellitus opravdu špatně tolerována. Dekompenzace diabetu s občasnými glykemiemi > 20 mmol/l při prednisonu poškozovala nemocného.
Stillova nemoc se dříve léčila metotrexátem, literatura však uvádí, že metotrexát mírní kloubní symptomy, ale málo ovlivňuje celkovou zánětlivou reakci a hlavně, jeho účinek nastupuje pomalu. Proto jsme zvolili léčbu anakinrou (preparát Kineret) v dávce 1 ampulka podkožně každý večer. Léčba byla zahájena 1. listopadu 2016 a zlepšení bylo tak výrazné, že jsme mohli rychle snižovat dávky prednisonu, a do týdne byl pacient na denní dávce 15 mg. Při kombinované léčbě anakinrou a nízkou dávkou prednisonu (15 mg) teploty vymizely a začaly se snižovat parametry systémové zánětlivé reakce. V únoru roku 2017 se dočasně objevily bolesti kolenních kloubů, které ale při navýšení dávky prednisonu o 5 mg do 14 dnů ustoupily. V červnu roku 2017 pacient přešel z 5 mg na 2,5 mg prednisonu denně při trvalé aplikaci 1 ampulky anakinry denně. Cítí se dobře, kompenzace diabetu se zásadně zlepšila. Celkovému klinickému zlepšení odpovídají i laboratorní parametry. Hodnota CRP se snížila (18 mg/l), snížila se hodnota feritinu, fibrinogenu a zvýšila se hodnota albuminu a hemoglobinu (tab. 1). Nicméně hodnota CRP není stále v normě, což signalizuje, že naše léčba – anakinra s malou dávkou prednisonu – výrazně snížila aktivitu nemoci, ale neodstranila ji docela. Proto ji není možné zatím přerušit. Výhledově budeme testovat další snížení dávky prednisonu. Za 2 roky, během kterých pozorujeme průběh této nemoci, je jasné, že má tendenci ke kolísání své aktivity. To řešíme tak, že při zvýšení aktivity, což se projeví teplotou či bolestí kloubů, dočasně navýšíme dávku prednisonu při standardní léčbě anakinrou. Poslední zobrazovací vyšetření bylo provedeno metodou FDG-PET/MR v červnu roku 2017. Prokázalo regresi lymfadenopatie v mediastinu a akumulace FDG se taktéž výrazně snížila.
Tab. 1. Vybrané laboratorní hodnoty před léčbou prednisonem, při léčbě prednisonem před podáním anakinry a při léčba anakinrou 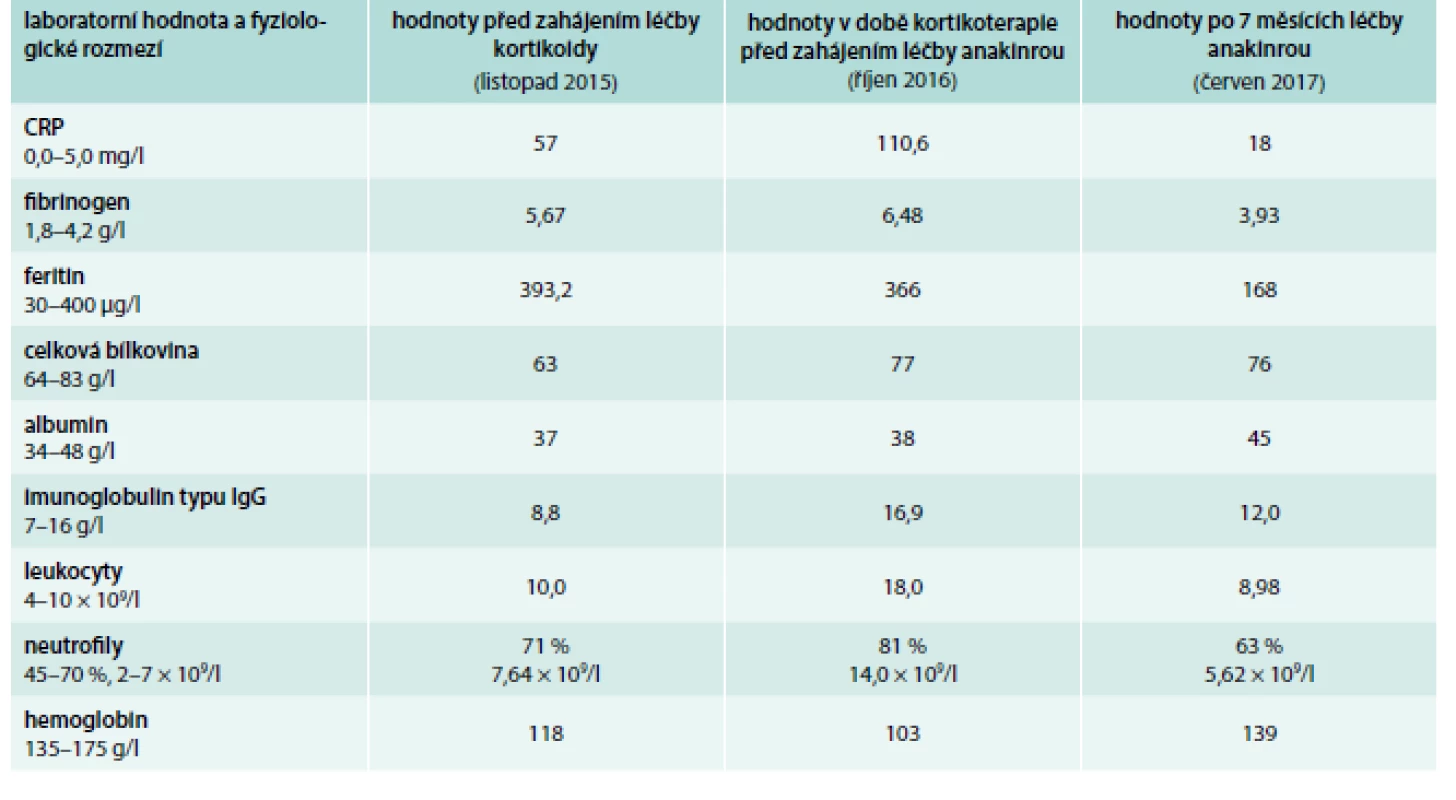
Přehled léčby diabetu
Při léčbě prednisonem musel být 20. 12. 2015 nasazen Siofor 500 mg (metformin) 1–0–1 tbl, ten postupně navýšen na 1–1–1 tbl. Do té doby byl diabetes bez medikace kompenzován jen dietou. V lednu roku 2016 pro neuspokojivě kompenzovaný diabetes došlo ke změně medikace: Glucophage XR 1000 (metformin) 0–0–2 tbl, Toujeo (inzulin glargin) 12 j s.c. ve 22 hod, Humalog (inzulin lispro – rychle působící) 8–8–8 j s.c. (dávky inzulinu navyšovány dle kolísání hladiny glykemie). V únoru roku 2016 byl do výše uvedené medikace nově přidán Diaprel MR (gliklazid) 1–0–0 tbl, ale posléze byl Diaprel MR vysazen. V červnu roku 2016 byl do medikace nově přidán Jardiance (empagliflozin) 1–0–0 tbl, ale v srpnu roku 2016 byl přípravek Jardiance pro recidivující uroinfekty vysazen. V květnu roku 2017 vzhledem k uspokojivým hodnotám glykemie a klesající potřebě dávek inzulinu došlo k vysazení přípravků Humalog a Toujeo, které byly zaměněny za Humalog Mix 24–0–26 j s.c. V červnu roku 2017 léčba diabetu byla zredukována na Humalog Mix + Glucophage XR 1000 0–0–2 tbl.
Diskuse
Typickými příznaky Stillovy nemoci dospělých jsou horečky s vysokými špičkami, bolesti kloubů a kožní raš barvy lososího masa. Nicméně to jsou nespecifické symptomy, kterými se mohou projevit jak infekční nemoci, tak maligní nemoci či autoimunitní nemoci. Stillova nemoc dospělých nemá totiž žádný specifický sérologický nebo molekulární biologický znak. Diagnózu této nemoci lze stanovit pouze metodou per exclusionem neboli vyloučením jiných příčin. Proto byla vytvořena kritéria nemoci, která obsahují některé klinické a některé laboratorní znaky. Kritérií Stillovy nemoci dospělých je v literatuře možno najít více, ale nejuznávanější jsou kritéria Yamaguchiho nebo Fautrelova, které uvádí tab. 2 [9,10].
Tab. 2. Dvě nejčastěji používaná kritéria Stillovy nemoci 
Stillova nemoc dospělých – autoinflamatorní choroba s klíčovou úlohou interleukinu 1
Stillova nemoc je vzácná autoinflamatorní choroba nejasné etiologie. První popis zveřejnil Bywaters v roce 1971 jako zvláštní klinickou jednotku, velmi podobnou systémové juvenilní idiopatické artritidě [11]. Stillova nemoc má dva vrcholy věkové distribuce, první je ve věku 15–25 let, druhý ve věku 36–46 let, ale může se manifestovat i u starších osob [12,13].
Etiopatogeneze této nemoci zůstává stále neznámá. Poslední roky je však řazena mezi autoinflamatorní choroby dospělých, podobně jako syndrom Schnitzlerové. Důležitou roli v etiopatogenezi nemoci má zvýšená tvorba četných cytokinů. Sérové hladiny tumor nekrotizujícího faktoru (tumor necrosis factor – TNFα), IL1, IL6, IL18, interferonu γ (INFγ), IL8, a solubilního receptoru interleukinu 2 (sIL2R) jsou zvýšené. Klíčovou úlohu má interleukin 1β (IL1β), který způsobuje proliferaci neutrofilů. Výše hladiny IL1β koreluje s aktivitou a se závažností nemoci. Dalším důležitým cytokinem je IL18, jehož hladina je obzvláště vysoká u pacientů s poškozením jater [14–22]. Stillova nemoc je natolik vzácná choroba, že klinické studie jsou obtížně proveditelné a většina publikovaných informací má formu popisů případů či menších souborů pacientů [23–27]. Přehled nejznámějších autoinflamatorních chorob uvádí tab. 3. Některé z nich již byly molekulárně biologicky definovány, Stillova choroba na svoji molekulární definici však stále čeká.
Tab. 3. Charakteristiku autoinflamatorních syndromů způsobujících mimo jiné neinfekční horečky. 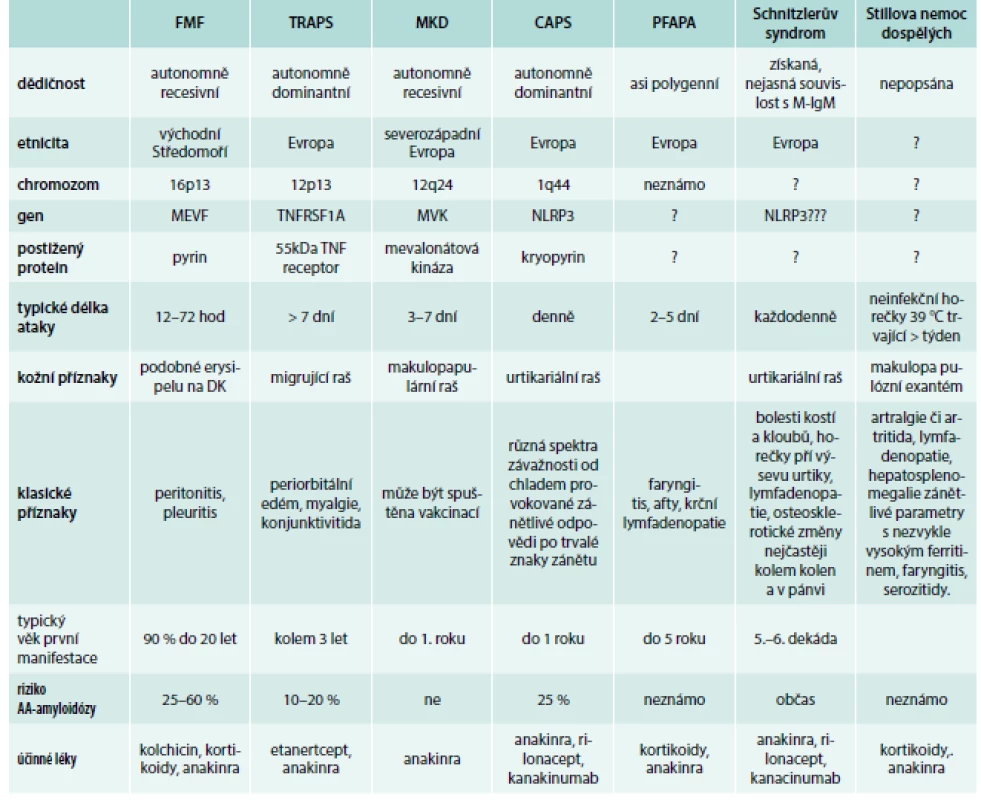
CAPS – kryopyrin (cryopyrin) asociaovaný periodický syndrom DIRA – disfunction interleukin 1 antagonist FCAS – familiární chladová autoinflamatorní syndrom/familiar cold autoinflamatory syndrome FMF – familiární středomořská horečka/familiar mediterranean fever MKD – defekt mevalonátové kinázy (hyper-IgD syndrom)/mevalonate kinase deficiency NOMID – multisystémové zánětlivé onemocnění novorozenců/neonatal-onset multisystem inflamatory disorder PFAPA – periodic fever, aphthous stomatitis, pharyngitis and adenitis, pyogenic artritis TRAPS – periodické onemocnění asociované s receptorem pro tumor nekrotizující faktor/tumor necrosis factor receptor associated periodic syndrome Upraveno podle [28] Příznaky Stillovy nemoci dospělých
Klasickými klinickými příznaky Stillovy nemoci jsou: horečka a artralgie, které doplňuje kožní raš a faryngitida. Horečka dosahuje ve svém vrcholu ≥ 39 °C, kulminuje obvykle večer či v noci a vrací se k normální teplotě následující ráno. Horečka může být provázena dalšími příznaky, ale také může být jediným příznakem [29,30]. Horečka našeho pacienta měla tento charakter. Nehnisavá faryngitida je dalším příznakem Stillovy nemoci, může dokonce předcházet horečku, či se může objevit až s horečkou. Nehnisavá faryngitida může souviset s krikotyroidní perichondritidou [31]. U našeho pacienta výrazná faryngitida asi nebyla, nebo na ni pacient zapomněl.
Charakteristický pro Stillovu nemoc je kožní raš, který je přechodný, nesvědící, makulopapulární či makulární. Kožní změny jsou nejvíce zřetelné v průběhu febrilních epizod. Exantém nejvíce postihuje trup a proximální části končetin. U některých pacientů může exantém mírně svědit a může se objevit na místech poškozených tlakem či traumatem. Kožní biopsie a histologické hodnocení obvykle prokáží nespecifický perivaskulární infiltrát.
Imunoflouorescenční hodnocení kožní biopsie může prokázat depozita C3 složky komplementu. U jiných pacientů se Stillovou nemocí dospělých byla pozorována urtikariální reakce na mechanické podráždění kůže. Podrobně o kožních projevech autoinflamatorních chorob referuje Cetkovská et al [32,33]. Náš pacient měl zpočátku kožní exantém na trupu.
Intenzivní artralgie jsou běžně popisovány u všech pacientů se Stillovou nemocí. Nejčastěji bývají postižena kolena, zápěstí, kotníky a lokty.
Někdy bývají postiženy také distální interfalangeální klouby rukou. Pokud se provede aspirace kloubního výpotku, lze v něm prokázat výraznou neutrofilní leukocytózu. Náš pacient měl oboustranný zánět kolenních kloubů s výpotkem, trvající 2 měsíce, ještě před začátkem febrilních epizod. Později, v průběhu horeček, se objevovaly stěhovavé bolesti loketních, ramenních a talokrurálních kloubů, po vymizení horeček ustupovaly. Kloubní potíže byly tedy jak na počátku celé této nemoci, ale objevovaly se i v jejím průběhu, vždy při vzestupu horeček.
Myalgie bývá obvykle generalizovaná, provází febrilní epizody. Náš pacient měl bolesti svalů méně výrazné, spíše si stěžoval na slabost při vysokých horečkách.
Lymfadenopatie se rozvíjí u 44–90 % pacientů se Stillovou nemocí dospělých a obvykle vzbuzuje podezření na lymfomy [34]. Pro její detekci je nejvhodnější FDG-PET/CT, které ukazuje nejen velikost a tvar lymfatických uzlin, ale i zvýšenou akumulaci FDG.
Literatura rozlišuje někdy na dominantně systémové formy a formy s dominantním kloubním postižením. U našeho pacienta se tedy jednalo o dominantně systémovou formu.
V době aktivity nemoci lze pomocí FDG-PET/CT zobrazit vysokou akumulaci FDG v kostní dřeni a také ve zvětšených lymfatických uzlinách. Podobný obraz lze samozřejmě vidět u maligních onemocnění krvetvorné tkáně. Pokud je však maligní onemocnění krvetvorné tkáně histologicky vyloučeno, lze FDG-PET/CT nebo FDG-PET/MR použít ke sledování aktivity Stillovy nemoci [35–42]. Hepatosplenomegalie je častou manifestací Stillovy nemoci. U našeho pacienta byla jen mírně zvětšená slezina se zvýšeným vychytáváním FDG.
Méně často je popisována perikarditida nebo pleuritida, tyto komplikace jsme u našeho nemocného nedetekovali.
Výjimečně může vzniknout u nemocných se Stillovou nemocí dospělých tzv. syndrom aktivace makrofágů, což je život ohrožující komplikace velmi podobná reaktivní hemofagocytóze. Pro syndrom aktivace makrofágů je typická horečka, hepatosplenomegalie, lymfadenopatie, pancytopenie, koagulopatie a postižení CNS, plic a ledvin. Aspirace kostní dřeně prokáže hemofagocytózu [43–47]. Z dalších komplikací, které se mohou objevit v průběhu nemoci, je to diseminovaná intravaskulární koagulace, postižení myokardu, trombotická trombocytopenická purpura a difuzní alveolární hemoragie.
Laboratorní nálezy u Stillovy nemoc dospělých
Laboratorní nálezy odpovídají závažné zánětlivé reakci. Typická je zvýšená sedimentace erytrocytů a leukocytóza, která dosahuje hodnot 15–30 × 106/l s dominujícím zvýšením počtu neutrofilů. Dále bývá přítomna trombocytemie > 400 × 106/l a zvýšené hodnoty feritinu. U našeho pacienta jsme opakovaně prokázali nadnormální počty leukocytů a v diferenciálním rozpočtu dominovaly neutrofily [48,49]. Hodnoty feritinu bývají u Stillovy nemoci často vyšší než hodnoty obvyklé u jiných zánětlivých, autoimunitních či autoinflamatorních chorob. Hyperferitinemie je důsledkem zvýšené tvorby cytokinů. Někteří autoři uvádějí jako typický znak snížení koncentrace glykosylovaného feritinu. Pokud se prokáže snížení glykosylovaného feritinu < 20 % a celkový feritin je nad horní hranicí normy, zvýší se senzitivita tohoto kritéria na 70,5 % a specificita na 83 %. Ačkoliv hyperferitinemie často pomůže při diagnostice Stillovy nemoci dospělých, normální hladina feritinu nevylučuje diagnózu [50]! Náš pacient měl před léčbou anakinrou mírně zvýšené hodnoty feritinu. Nemoc provází snížení koncentrace albuminu (< 35 g/l), anémie chronických chorob a zvýšené hodnoty transamináz. Anémii chronických chorob a snížený albumin měl i náš pacient a po léčbě anakinrou se tyto hodnoty upravily.
Revmatoidní faktor a antinukleární protilátky jsou obvykle negativní. Synoviální a serózní výpotky jsou zánětlivé s predominancí neutrofilů. Nemoc nemá žádné typické radiografické znaky. Pouze při dlouhodobém průběhu vznikají eroze chrupavek a zužování kloubních štěrbin (karpometakarpalní klouby jsou postiženy častěji než tarzometatarzální) [12,13,51].
Vzhledem k tomu, že všechny uvedené klinické projevy i laboratorní odchylky mohou provázet i jiné nemoci, stanovuje se diagnóza Stillovy nemoci per exclusionem.
Diferenciální diagnóza
Než se dojde k závěru Stillova nemoc dospělých, je třeba vyloučit:
- virové infekce (rubeola, EB viróza, cytomegaloviróza, HIV, hepatitis B a C, coxsackie, parvoviróza)
- bakteriální infekce (infekční endokarditida, borelióza a tuberkulóza)
- granulomatózní choroby (sarkoidóza, Crohnova choroba, idiopatická granulomatóza)
- maligní choroby (lymfomy a leukemie)
- systémové nemoci pojiva (systémový lupus erythematosus – SLE, smíšená nemoc pojiva, polyarteriitis nodosa, Wegenerova granulomatóza a arteritida)
- jiné autoinflamatorní choroby (tab. 2) [52–55]
Průběh nemoci
Průběh Stillovy nemoc dospělých je variabilní a v podstatě literatura popisuje 3 varianty průběhu:
- monocyklický průběh: jedna epizoda variabilního trvání s následnou kompletní remisí
- polycyklický či intermitentní průběh: 2 či více epizod aktivity nemoci od sebe oddělují intervaly v délce nejméně 2 měsíců
- chronický (kloubní) průběh: závažné celkové projevy a navíc i destrukce kloubů
Léčba
Kortikosteroidy zůstávají stále lékem první linie léčby, nezávisle na formě klinické prezentace. Kortikosteroidy odstraní příznaky asi u 60 % léčených [56,57].
Dále se používají chorobu modifikující antirevmatika (disease modifying antirheumatic drugs – DMARDs), jako je metotrexát (MTX), azatioprin, cyklosporin a cyklofosfamid [56–58]. Sulfasalazin není u této nemoci doporučován [59].
Z uvedených léků je nejčastěji v literatuře zmiňován metotrexát, jehož podávání umožní snížit dávky steroidů. Podávání metotrexátu snižuje riziko artritidy [12,13]. Cyklosporin lze použít u pacientů se syndromem aktivace makrofágů (MAS) [43–47].
Do léčby Stillovy nemoci dospělých výrazně zasáhla biologická léčba. Byla prokázána účinnost léků blokujících účinek interleukinu 1, a dále anti TNF léků, infliximabu, etanerceptu a adalimumabu.
V současnosti se za základ léčby považuje inhibice interleukinu 1, podrobnosti o něm uvádí Šedivá [60]. Blokáda účinků interleukinu 1 vede k zásadnímu zlepšení klinických a laboratorních parametrů. V současnosti jsou ve světě k dispozici tři IL1 antagonisté. Rekombinantní antagonista receptoru IL1 (IL1Ra, anakinra), humánní protilátka namířená proti IL1β (kanakinumab) a solubilní fúzní protein s vlastnostmi IL1 receptoru, který je pro IL1 pastí (trap). Tento lék se jmenuje rilonacept. Z těchto tří IL1 antagonistů je nejčastěji používána anakinra. Anakinra vyniká rychlým odstraněním systémových příznaků. Její účinek na kloubní projevy je méně častý. Anakinra se podává podkožně 1krát denně, protože má krátký poločas účinku. Dle počtu publikací, které pozitivně hodnotí léčbu preparátem anakinra, je zřejmé, že tento lék je v roce 2017 lékem volby pro případy s nedostatečnou léčebnou odpovědí na prednison [61–76].
Při nedostatečné odpovědi na anakinru je možné použít rilonacept. Použití rilonaceptu je podstatně širší: dnavé záchvaty, juvenilní artritidy, syndromu Schnitzlerové [77–82]. Kanakinumab má podobné použití jako rilonacept. Jeho použití je popisováno u autoinflamatorních chorob včetně juvenilní artritidy a Stillovy nemoci dospělých [84–89].
Tocilizumab je monoklonální protilátka namířená proti receptoru pro IL6. Tocilizumab má potenciál indikovat remisi u pacientů, kteří nereagují na předchozí léčbu. Tento lék je také používán u juvenilní idiopatické artritidy se systémovými projevy. Léčba tocilizumabem umožní snížit vysoké dávky kortikosteroidů [90–95].
U dominantně kloubních forem se používají také TNFα inhibitory, zejména infliximab [96–101].
Další alternativy u refrakterních pacientů jsou plazmaferéza anebo intravenózní imunoglobuliny [102,103].
Stillova choroba dospělých zůstává tedy stále diagnostickým problémem, nemocí, jejíž symptomy mohou připomínat četné jiné choroby.
Závěry pro praxi
- pro lékaře je důležité mít na paměti, že při horečce nejasného původu spojené s muskuloskeletálními příznaky a případně makulárním rašem je vždy nutné v rámci diferenciální diagnózy myslet na Stillovu chorobu vyloučením jiných příčin
- léčbou první volby jsou glukokortikoidy případně doplnění o nízké dávky metotrexátu
- při neúspěchu či netoleranci glukokortikoidů jsou léčbou druhé volby blokátory účinku interleukinu 1, z nichž nejčastěji je používán preparát anakinra
- lymfadenopatie se zvýšeným vychytáváním FDG nemusí být pouze maligní či infekční etiologie, ale příčinou lymfadenopatie mohou být neinfekční zánětlivé změny podobně jako některých systémových nemocí pojiva nebo u Castlemanovy nemoci
Děkujeme kolektivu pracovníků OKRZP Ústředí VZP ČR a MUDr. Haně Burkoňové, revizní lékařce VZP ČR, která posuzovala celou problematiku, za povolení úhrady léčby velmi vzácné autoinflamatorní nemoci.
Publikace vznikla na podporu těchto grantů: MZ ČR – RVO (FNBr, 65269705), MOÚ: MZ ČR – RVO (MOÚ, 00209805) RECAMO: projekt LO 1413.
doc. MUDr. Luděk Pour, Ph.D.
pour.ludek@fnbrno.cz
Interní hematologická a onkologická klinika LF MU a
FN Brno,
pracoviště Bohunice
www.fnbrno.cz
Doručeno do redakce 18. 7. 2017
Přijato po recenzi 9. 10. 2017
Zdroje
1. Schneider T, Loddenkemper C, Rudwaleit M et al. Horečka nejasného původu v 21. století. Část 2: Neinfekční onemocnění. Medicína po promoci 2006; 7(3): 50–54.
2. Lachmann HJ. Autoinflammatory syndromes as causes of fever of unknown origin. Clin Med (Lond) 2015; 15(3): 295–298. Dostupné z DOI: <http://dx.doi.org/10.7861/clinmedicine.15–3-295>.
3. Król P, Doležalová P. Horečka jako hlavní projev nemoci. Pediatrie pro praxi 2011; 12(2): 111–114.
4. Doležalová P, Król P. Recidivující horečky u dětí. Vox pediatrie 2010; 10(3): 16–20.
5. Tomíčková D. Horečka neznámého původu. Lékařské listy 2009; 58(8): 9–11.
6. Křivanová A, Adam Z, Mayer J et al. Teplota nejasné etiologie: příčiny a diagnostický postup. Vnitř Lék 2007; 53(2): 169–178.
7. Solav SV. FDG PET/CT in evaluation of pyrexia of unknown origin. Clin Nucl Med 2011; 36(8): e81-e86. Dostupné z DOI: <http://dx.doi.org/10.1097/RLU.0b013e31821c99b2>.
8. Kaya A, Ergul N, Kaya SY et al. The management and the diagnosis of fever of unknown origin. Expert Rev Anti Infect Ther 2013; 11(8): 805–815. Dostupné z DOI: <http://dx.doi.org/10.1586/14787210.2013.814436>.
9. Yamaguchi M, Ohta A, Tsunematsu T et al. Preliminary criteria for classification of adult Still‘s disease. J Rheumatol 1992; 19(3): 424–430.
10. Fautrel B, Zing E, Golmard JL et al. Proposal for a new set of classification criteria for adult-onset still disease. Medicine 2002; 81(3): 194–200.
11. Bywaters EG. Still‘s disease in the adult. Annals Rheumatic Diseases 1971; 30(2): 121–133.
12. Owlia M, Mehrpoor G. Adult onset still’s disease: a review. Indian J Med Sci 2009; 63(5): 207–221. Dostupné z DOI: <http://dx.doi.org/10.4103/0019–5359.53169>.
13. Cagatay Y, Gul A, Cagatay A et al. Adult-onset still‘s disease. Int J Clin Pract 2009; 63(7): 1050–1055.
14. Komiya A, Matsui T, Nogi S et al. Neutrophil CD64 is upregulated in patients with active adult-onset Still‘s disease. Scand J Rheumatol 2012; 41(2): 156–158. Dostupné z DOI: <http://dx.doi.org/10.3109/03009742.2011.644325>.
15. Chen DY, Lan JL, Lin FJ et al. Proinflammatory cytokine profiles in sera and pathological tissues of patients with active untreated adult onset Still‘s disease. J Rheumatol 2004; 31(11): 2189–2198.
16. Arlet JB, Boutin-Le D, Thi Huong J et al. Current concepts on the pathogenesis of adult-onset Still‘s disease. Rev Med Interne 2005; 26(7): 549–556.
17. Guilpain P, Le Quellec A. About the complexity of adult onset Still‘s disease…and advances still required for its management. BMC Med 2017; 15(1): 5. Dostupné z DOI: <http://dx.doi.org/10.1186/s12916–016–0769–1>.
18. Girard C, Rech J, Brown M et al. Elevated serum levels of free interleukin-18 in adult-onset Still‘s disease. Rheumatology (Oxford) 2016; 55(12): 2237–2247.
19. Ruscitti P, Cipriani P, Ciccia F et al. H-ferritin and CD68(+)/H-ferritin(+) monocytes/macrophages are increased in the skin of adult-onset Still‘s disease patients and correlate with the multi-visceral involvement of the disease. Clin Exp Immunol 2016; 186(1): 30–38. Dostupné z DOI: <http://dx.doi.org/10.1111/cei.12826>.
20. Inoue N, Shimizu M, Tsunoda S et al. Cytokine profile in adult-onset Still‘s disease: Comparison with systemic juvenile idiopathic arthritis. Clin Immunol 2016; 169 : 8–13. Dostupné z DOI: <http://dx.doi.org/10.1016/j.clim.2016.05.010>.
21. Bruck N, Schnabel A, Hedrich CM. Current understanding of the pathophysiology of systemic juvenile idiopathic arthritis (sJIA) and target-directed therapeutic approaches. Clin Immunol 2015; 159(1): 72–83. Dostupné z DOI: <http://dx.doi.org/10.1016/j.clim.2015.04.018>.
22. Colafrancesco S, Priori R, Valesini G Presentation and diagnosis of adult-onset Still‘s disease: the implications of current and emerging markers in overcoming the diagnostic challenge. Expert Rev Clin Immunol 2015; 11(6): 749–761. Dostupné z DOI: <http://dx.doi.org/10.1586/1744666X.2015.1037287>.
23. Skácelová M, Horák P. Stillova choroba dospělých. Postgraduální medicína 2015; 17(4): 391–394.
24. Jarošová K. Kazuistika dospělé pacientky se Stillovou chorobou léčené anakinrou. Farmakoterapie 2012; 8(Suppl 1): 10–11.
25. Skácelová M, Horák P. Stillova nemoc dospělých – kazuistika. Česká revmatologie 2012; 20(4): 198–202.
26. Houzarová A. Stillova nemoc. Referátový výběr z revmatologie. 2007; 47(3): 1214–1220.
27. Jarošová K. Stillova choroba v dospělosti. Česká revmatologie 2006; 14(4): 159–163.
28. Lachmann HJ. Autoinflammatory syndromes as causes of fever of unknown origin. Clin Med (Lond) 2015; 15(3): 295–298. Dostupné z DOI: <http://dx.doi.org/10.7861/clinmedicine.15–3-295>.
29. Cagatay Y, Gul A, Cagatay A et al. Adult-onset still‘s disease. Intern J Clin Practice 2009; 63(7): 1050–1055.
30. Mert A, Ozaras R, Tabak F et al. Fever of unknown origin: a review of 20 patients with adult-onset Still‘s disease. Clin Rheumatol 2003; 22(2): 89–93.
31. Chen DY, Lan HC, Hsieh TY et al. Crico-thyroid perichondritis leading to sore throat in patients with active adult-onset Still‘s disease. Ann Rheum Dis 2007; 66(9): 1264–1266.
32. Cetkovská P, Benáková N. Autoinflamatorní syndromy s kožními projevy. Česko-slov Derm 2015; 90(4): 144–155.
33. Mehrpoor G, Owlia M, Soleimani H et al. Adult-onset Still‘s disease: a report of 28 cases and review of the literature. Modern Rheumatol 2008; 18(5): 480–485. Dostupné z DOI: <http://dx.doi.org/10.1007/s10165–008–0104–6>.
34. Kojima M, Nakamura S, Miyawaki S et al. Lymph node lesion in adult-onset still‘s disease resembling peripheral T-cell lymphoma: a report of three cases. Intern J Surgical Pathology 2002; 10(3): 197–202.
35. Dong MJ, Wang CQ, Zhao K et al. 18F-FDG PET/CT in patients with adult-onset Still‘s disease. Clin Rheumatol 2015; 34(12): 2047–2056. Dostupné z DOI: <http://dx.doi.org/10.1007/s10067–015–2901–6>.
36. Roy SG, Karunanithi S, Dhull VS et al. ¹⁸F-FDG PET/CT aids the diagnosis of adult onset Still‘s disease in a patient with fever of unknown origin. Rev Esp Med Nucl Imagen Mol 2014; 33(6): 392–393. Dostupné z DOI: <http://dx.doi.org/10.1016/j.remn.2014.03.001>.
37. Gerfaud-Valentin M, Maucort-Boulch D, Hot A et al. Adult-onset still disease: manifestations, treatment, outcome, and prognostic factors in 57 patients. Medicine (Baltimore) 2014; 93(2): 91–99. Dostupné z DOI: <http://dx.doi.org/10.1097/MD.0000000000000021>.
38. Yamashita H, Kubota K, Takahashi Y et al. Clinical value of ¹⁸F-fluoro-dexoxyglucose positron emission tomography/computed tomography in patients with adult-onset Still‘s disease: a seven-case series and review of the literature. Mod Rheumatol 2014; 24(4): 645–650. Dostupné z DOI: <http://dx.doi.org/10.3109/14397595.2013.850998>.
39. Cai L, Chen Y, Huang Z. Elevated FDG activity in lymph nodes as well as the spleen and liver in a patient with adult-onset still disease. Clin Nucl Med 2012; 37(10): 1009–1010. Dostupné z DOI: <http://dx.doi.org/10.1097/RLU.0b013e31826386d2>.
40. de Graaff LC, ten Broek MR, Schweitzer DH. Is Still‘s disease still one disease? A case of Adult-onset Still‘s disease showing accumulation in the carotids and the large vessels of the legs on positron emission tomography: CT images. Rheumatol Int 2012; 32((8): 2487–2490. Dostupné z DOI: <http://dx.doi.org/10.1007/s00296–011–1991-y>.
41. Choe JY, Chung DS, Park SH et al. Clinical significance of ¹⁸F-fluoro-dexoxyglucose positron emission tomography in patients with adult-onset Still‘s disease: report of two cases and review of literatures. Rheumatol Int 2010; 30(12): 1673–1676. Dostupné z DOI: <http://dx.doi.org/10.1007/s00296–009–1137–7>.
42. Funauchi M, Ikoma S, Kishimoto K et al. A case of adult onset Still‘s disease showing marked accumulation in the liver and spleen, on positron emission tomography-CT images. Rheumatol Int 2008; 28(10): 1061–1064. Dostupné z DOI: <http://dx.doi.org/10.1007/s00296–008–0562–3>.
43. Chvojka J, Kroužecký A, Raděj J et al. 24letý muž s horečkami, multiorgánovou dysfunkcí a rychle progredujícím ARDS. Vnitř Lék 2009; 55(10): 991–994.
44. Tomš J, Soukup T, Polák J et al. Multiorgánové selhání a syndrom aktivovaných makrofágů u Stillovy nemoci v dospělosti. Česká revmatologie 2012; 20(3): 115–119 (e133-e137).
45. Kočan L, Vašková J, Vaško L et al. Ťažký priebeh Stillovej choroby s multiorgánovým zlyhávaním a závažnou pečeňovou dysfunkciou. Anest Intenziv Med 2011; 22(6): 337–342.
46. Tristano EG. Macrophage activation syndrome: a frequent but under-diagnosed complication associated with rheumatic diseases. Med Sci Monit 2008; 14(3): 27–36.
47. Grom AA. Macrophage activation syndrome and reactive hemophagocytic lymphohistiocytosis: the same entities? Curr Opin Rheumatol 2003; 15(5): 587–590.
48. Kelly J, Chowienczyk M, Gibson T. Sore throat and hyperferritinaemia. J R Soc Med 2001; 94(8): 400–401.
49. Meijvis SCA, Endeman H, Geers AB et al. Extremely high serum ferritin levels as diagnosis tool in adult-onset Still‘s disease. Neth J Med 2007; 65(6): 212–214.
50. Fardet, L, Coppo P, Kettaneh A et al. Low glycosylated ferritin, a good marker for the diagnosis of hemophagocytic syndrome. Arthritis Rheum 2008; 58(5): 1521–1527. Dostupné z DOI: <http://dx.doi.org/10.1002/art.23415>.
51. Efthimiou F, Paik FK, Bielory L. Diagnosis and management of adult onset Still‘s disease. Ann Rheumatic Dis 2006; 65(5): 564–572.
52. Padeh H. Periodic fever syndromes. Pediatr Clin North Am 2005; 52(2): 577–609.
53. Šedivá A, Maňásek V, Gřegořová A et al. Familiární středomořská horečka v České republikace. Vnitř Lék 2014; 60(1): 25–29.
54. Šedivá A, Horváth R, Maňásek V et al. Cluster of patients with Familial Mediterranean fever and heterozygous carriers of mutations in MEFV gene in the Czech Republic. Clin Genet 2014; 86(6): 564–569. Dostupné z DOI: <http://dx.doi.org/10.1111/cge.12323>.
55. Toplak N, Dolezalovà P, Constantin T et al. [Eastern/Central European autoinflammatory collaborating group for the Paediatric Rheumatology International Trials Organization (PRINTO) and Eurofever Project]. Periodic fever syndromes in Eastern and Central European countries: results of a pediatric multinational survey. Pediatr Rheumatol Online J 2010; 8 : 29. Dostupné z DOI: <http://dx.doi.org/10.1186/1546–0096–8-29>.
56. Vannucci G, Cantarini L, Giani T et al. Glucocorticoids in the management of systemic juvenile idiopathic arthritis. Paediatr Drugs 2013; 15(5): 343–349. Dostupné z DOI: <http://dx.doi.org/10.1007/s40272–013–0038–0>.
57. Castañeda S, Blanco R, González-Gay MA. Adult-onset Still‘s disease: Advances in the treatment. Best Pract Res Clin Rheumatol 2016; 30(2): 222–238. Dostupné z DOI: <http://dx.doi.org/10.1016/j.berh.2016.08.003>.
58. Okamoto O, Oishi M, Fujiwara S. Steroid-resistant adult-onset Still‘s disease which showed a quick response to methotrexate. J Dermatol 2008; 35(2): 106–110. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1346–8138.2008.00424.x>.
59. Jung JH, Jun JB, Yoo DH et al. High toxicity of sulfasalazine in adult-onset Still‘s disease. Clin Exp Rheumatol 2000; 18(2): 245–248.
60. Šedivá A, Slíva J, Doležalová P et al. Anakinra. Farmakoterapie 2011; 7(6): 621–629.
61. Vasques Godinho FM, Parreira Santos MJ, Canas da Silva J. Refractory adult onset Still‘s disease successfully treated with Anakinra. Ann Rheum Dis 2005; 64(4): 647–648.
62. Kötter I, Wacker A, Koch S et al. Anakinra in patients with treatment-resistant adult-onset still‘s disease: four case reports with serial cytokine measurements and a review of the literature. Semin Arthritis Rheum 2007; 37(3): 189–197.
63. Jamilloux J, Gerfaud-Valentin M, Henry T et al. Treatment of adult-onset Still’s disease: a review. Ther Clin Risk Manag 2014; 11 : 33–43. Dostupné z DOI: <http://dx.doi.org/10.2147/TCRM.S64951>.
64. Parisi F, Paglionico A, Varriano V et al. Refractory adult-onset Still disease complicated by macrophage activation syndrome and acute myocarditis: A case report treated with high doses (8 mg/kg/d) of anakinra. Medicine (Baltimore) 2017; 96(24): e6656. Dostupné z DOI: <http://dx.doi.org/10.1097/MD.0000000000006656>.
65. Proft F, Fleck M, Fiehn C et al. Efficacy and safety analysis of off-label treatment with biologics in autoinflammatory diseases: Experiences from a German registry (GRAID2). Z Rheumatol 2017. Dostupné z DOI: <http://dx.doi.org/10.1007/s00393–017–0329-x>.
66. Castañeda S, Blanco R, González-Gay MA. Adult-onset Still‘s disease: Advances in the treatment. Best Pract Res Clin Rheumatol 2016; 30(2): 222–238. Dostupné z DOI: <http://dx.doi.org/10.1016/j.berh.2016.08.003>.
67. Ortiz-Sanjuán F, Blanco R, Riancho-Zarrabeitia L et al. Efficacy of Anakinra in Refractory Adult-Onset Still‘s Disease: Multicenter Study of 41 Patients and Literature Review. Medicine (Baltimore) 2015; 94(39): e1554. Dostupné z DOI: <http://dx.doi.org/10.1097/MD.0000000000001554>
68. Waghmare S, Valecka B, Cairns AP. A severe case of adult onset Still disease with myoperikarditis resistant do treatment with tocilizumab but responsive to anakinra. Ulster Med J 2015; 84(2): 130–132.
69. Cavalli G, Franchini S, Aiello P et al. Efficacy and safety of biological agents in adult-onset Still‘s disease. Scand J Rheumatol 2015; 44(4): 309–314. Dostupné z DOI: <http://dx.doi.org/10.3109/03009742.2014.992949>.
70. Hong D, Yang Z, Han S et al. Interleukin 1 inhibition with anakinra in adult-onset Still disease: a meta-analysis of its efficacy and safety. Drug Des Devel Ther 2014; 8 : 2345–2357. Dostupné z DOI: <http://dx.doi.org/10.2147/DDDT.S73428>.
71. Yilmaz S, Cinar M, Simsek I et al. Long-term efficacy and safety of Anakinra in a patient with liver transplant due to Adult onset Still‘s Disease. Mod Rheumatol 2014; 24(6): 1030–1031. Dostupné z DOI: <http://dx.doi.org/10.3109/14397595.2013.854437>.
72. Al-Homood IA. Biologic treatments for adult-onset Still‘s disease. Rheumatology (Oxford) 2014; 53(1): 32–38. Dostupné z DOI: <http://dx.doi.org/10.1093/rheumatology/ket250>.
73. Giampietro C, Ridene M, Lequerre T et al. Anakinra in adult-onset Still‘s disease: long-term treatment in patients resistant to conventional therapy. Arthritis Care Res (Hoboken) 2013; 65(5): 822–8226. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.21901>.
74. Nordström D, Knight A, Luukkainen R et al. Beneficial effect of interleukin 1 inhibition with anakinra in adult-onset Still‘s disease. An open, randomized, multicenter study. J Rheumatol 2012; 39(10): 2008–2011. Dostupné z DOI: <http://dx.doi.org/10.3899/jrheum.111549>.
75. Lahiri M, Teng GG. A case of refractory adult-onset Still‘s disease treated with anakinra. Int J Rheum Dis 2010; 13(3): e36-e41. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1756–185X.2010.01474.x>.
76. Moulis G, Sailler L, Astudillo L et al. May anakinra be used earlier in adult onset Still disease? Clin Rheumatol 2010; 29(10): 1199–1200. Dostupné z DOI: <http://dx.doi.org/10.1007/s10067–010–1459–6>.
77. Ilowite NT, Prather K, Lokhnygina Y et al. Randomized, double-blind, placebo-controlled trial of the efficacy and safety of rilonacept in the treatment of systemic juvenile idiopathic arthritis. Arthritis Rheumatol 2014; 66(9): 2570–2579. Dostupné z DOI: <http://dx.doi.org/10.1002/art.38699>.
78. Mitha E, Schumacher HR, Fouche L et al. Rilonacept for gout flare prevention during initiation of uric acid-lowering therapy: results from the PRESURGE-2 international, phase 3, randomized, placebo-controlled trial. Rheumatology (Oxford) 2013; 52(7): 1285–1292. Dostupné z DOI: <http://dx.doi.org/10.1093/rheumatology/ket114>.
79. Lovell DJ, Giannini EH, Reiff AO et al. Long-term safety and efficacy of rilonacept in patients with systemic juvenile idiopathic arthritis. Arthritis Rheum 2013; 65(9): 2486–2496. Dostupné z DOI: <http://dx.doi.org/10.1002/art.38042>.
80. Petryna O, Cush JJ, Efthimiou P. IL-1 Trap rilonacept in refractory adult onset Still‘s disease. Ann Rheum Dis 2012; 71(12): 2056–2057. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2012–201409>.
81. Krause K, Weller K, Stefaniak R et al. Efficacy and safety of the interleukin-1 antagonist rilonacept in Schnitzler syndrome: an open-label study. Allergy 2012; 67(7): 943–950. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1398–9995.2012.02843.x>.
82. Schumacher HR Jr, Evans RR, Saag KG et al. Rilonacept (interleukin-1 trap) for revention of gout flares during initiation of uric acid-lowering therapy: results from a phase III randomized, double-blind, placebo-controlled, confirmatory efficacy study. Arthritis Care Res (Hoboken) 2012; 64(10): 1462–1470. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.21690>.
83. Dubois EA, Rissmann R, Cohen AF. Rilonacept and canakinumab. Br J Clin Pharmacol 2011; 71(5): 639–641. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1365–2125.2011.03958.x>.
84. Kone-Paut I, Quartier P, Fain O et al. Real-World Experience and Impact of Canakinumab in Cryopyrin-Associated Periodic Syndrome: Results From a French Observational Study. Arthritis Care Res (Hoboken) 2017; 69(6): 903–911. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.23083>.
85. Barsotti S, Neri R, Iacopetti V et al. Successful treatment of refractory adult-onset Still disease with canakinumab: a case report. J Clin Rheumatol 2014; 20(2): 121. Dostupné z DOI: <http://dx.doi.org/10.1097/RHU.0000000000000082>.
86. Lo Gullo A, Caruso A, Pipitone N et al. Canakinumab in a case of adult onset still‘s disease: efficacy only on systemic manifestations. Joint Bone Spine 2014; 81(4): 376–377. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jbspin.2013.12.011>.
87. Perez-Ruiz F, Chinchilla SP, Herrero-Beites AM. Canakinumab for gout: a specific, patient-profiled indication. Expert Rev Clin Immunol 2014; 10(3): 339–347. Dostupné z DOI: <http://dx.doi.org/10.1586/1744666X.2014.880653>.
88. Stoll ML, Cron RQ. Treatment of juvenile idiopathic arthritis in the biologic age. Rheum Dis Clin North Am 2013; 39(4): 751–766. Dostupné z DOI: <http://dx.doi.org/10.1016/j.rdc.2013.05.004>.
89. Banse C, Vittecoq O, Benhamou Y et al. Reactive macrophage activation syndrome possibly triggered by canakinumab in a patient with adult-onset Still‘s disease. Joint Bone Spine 2013; 80(6): 653–655. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jbspin.2013.04.011>.
90. Vandemergel X, Vandergheynst F. Efficacy of low-dose tocilizumab on relapsing adult-onset still‘s disease. Acta medica (Hradec Králové) 2016; 59(1): 22–25. Dostupné z DOI: <http://dx.doi.org/10.14712/18059694.2016.51>.
91. Cipriani P, Ruscitti P, Carubbi F et al. Tocilizumab for the treatment of adult-onset Still‘s disease: results from a case series. Clin Rheumatol 2014; 33(1): 49–55. Dostupné z DOI: <http://dx.doi.org/10.1007/s10067–013–2381–5>.
92. Ortiz-Sanjuán F, Blanco R, Calvo-Rio V et al. Efficacy of tocilizumab in conventional treatment-refractory adult-onset Still‘s disease: multicenter retrospective open-label study of thirty-four patients. Arthritis Rheumatol 2014; 66(6): 1659–1665. Dostupné z DOI: <http://dx.doi.org/10.1002/art.38398>.
93. Nishina N, Kaneko Y, Kameda H et al. The effect of tocilizumab on preventing relapses in adult-onset Still‘s disease: A retrospective, single-center study. Mod Rheumatol 2015; 25(3): 401–404. Dostupné z DOI: <http://dx.doi.org/10.3109/14397595.2014.973659>.
94. Gerfaud-Valentin M, Jamilloux Y, Iwaz J et al. Adult-onset Still‘s disease. Autoimmun Rev 2014; 13(7): 708–722. Dostupné z DOI: <http://dx.doi.org/10.1016/j.autrev.2014.01.058>.
95. Suematsu R, Ohta A, Matsuura E et al. Therapeutic response of patients with adult Still‘s disease to biologic agents: multicenter results in Japan. Mod Rheumatol 2012; 22(5): 712–719. Dostupné z DOI: <http://dx.doi.org/10.1007/s10165–011–0569–6>.
96. Maeshima K, Ishii K, Iwakura M et al. Adult-onset Still‘s disease with macrophage activation syndrome successfully treated with a combination of methotrexate and etanercept. Mod Rheumatol 2012; 22(): 137–141. Dostupné z DOI: <http://dx.doi.org/10.1007/s10165–011–0477–9>.
97. Babacan T, Onat AM, Pehlivan Y et al. Successful treatment of refractory adult Still‘s disease and membranous glomerulonephritis with infliximab. Clin Rheumatol 2010; 29(4): 423–426. Dostupné z DOI: <http://dx.doi.org/10.1007/s10067–009–1331–8>.
98. Thonhofer R, Soleiman A, Kriessmayr M et al. Decrease of proteinuria in a patient with adult-onset Still‘s disease and glomerulonephritis after anti-TNF alpha therapy. Scand J Rheumatol 2006; 35(6): 485–488.
99. Huffstutter JE, Sienknecht CW. Treatment of resistant adult still disease with infliximab: a report of 2 cases. J Clin Rheumatol 2004; 10(4): 218–221.
100. Dilhuydy MS, Vatan R, Etienne G et al. Prolonged efficacy of infliximab for refractory adult-onset Still‘s disease. Clin Exp Rheumatol 2005; 23(1): 121–122.
101. Fautrel B, Sibilia J, Mariette X et al. Tumour necrosis factor alpha blocking agents in refractory adult Still‘s disease: an observational study of 20 cases. Ann Rheum Dis 2005; 64(2): 262–266.
102. Ito T, Ozaki Y, Shimamoto K et al. Successful treatment with plasma exchange in adult-onset Still‘s disease with hyper-IL-18-naemia and hyperallergic state. Modern Rheumatol 2008; 18(4): 407–410. Dostupné z DOI: <http://dx.doi.org/10.1007/s10165–008–0065–9>.
103. Mahmud H, Hughes GR. Intravenous immunoglobulin in the treatment of refractory adult Still‘s disease. J Rheumatol 1999; 26(9): 2067–2068.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2017 Číslo 12- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- EASD Postgraduate Course of Clinical Diabetes and its Complications
-
Václav Procházka, Petr Novobilský et al.
Atlas vaskulární diagnostiky a intervenčních výkonů -
Eva Kočová, Martina Vašáková.
HRCT u intersticiálních procesů v instruktivních kazuistikách -
Jan Bruthans.
Kardiovaskulární onemocnění v České republice v letech 1965–2014 a faktory, které je ovlivňovaly -
Lukáš Zlatohlávek et al.
Interna pro bakalářské a magisterské - Může být „non-alcoholic fatty liver disease“ nezávislým per se rizikovým faktorem mimojaterních onemocnění? – editorial
- Léčba selenem u tyreopatií – editorial
- Postavení warfarinu v dnešní době: budeme jej ještě potřebovat? – editorial
- Tendinopatie – editorial
- Stillova choroba dospělých – editorial
- Diagnostické a prognostické biomarkery u akutního koronárního syndromu
- Adiponektin u nemocných s metabolickým syndromem a chorobami jater, žlučových cest a pankreatu
- Liečba selénom u tyreopatií
- Citalopram a prodloužený QT interval
- Postavení warfarinu v současné době
- Poškození šlach vyvolané léky
- Ako vykonávať ambulantnú kardiovaskulárnu rehabilitáciu: návrh Pracovnej skupiny kardiovaskulárnej rehabilitácie Slovenskej kardiologickej spoločnosti
- Atypický priebeh Wilsonovej choroby: kazuistika a prehľad literatúry
- Remise steroid-rezistentní Stillovy nemoci při léčbě anakinrou dokumentovaná FDG-PET/CT vyšetřením: kazuistika
- Zemřel prof. MUDr. Karel Trnavský, DrSc.
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Postavení warfarinu v současné době
- Citalopram a prodloužený QT interval
- Poškození šlach vyvolané léky
- Atypický priebeh Wilsonovej choroby: kazuistika a prehľad literatúry
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



