-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Abstrakta přednášek přednesených na 21. Hoderově dni
Vyšlo v časopise: Anest. intenziv. Med., 24, 2013, č. 6, s. 434-442
Kategorie: Kongresy a konference
Editoři: Michálek Pavel, Herold Ivan
(redakčně upraveno)
Obtížná intubace v anestezii a její řešení ve FN Motol
Brabcová Milena, Vymazal Tomáš
KARIM 2. LF UK a FN Motol
Postupy při obtížné intubaci nejsou celosvětově sjednocené, liší se však jen v detailech. Alternativní postupy jsou závislé na zvycích lékařů a pracovišť a jejich vybavení. Na KARIM ve FN v Motole (FNM) pracuje přibližně 40 % lékařů s praxí kratší než 3 roky. Pro všechny lékaře KARIM jsou zpracovány a volně dostupné „Pracovní a metodické postupy v anesteziologii“, ve kterých je i kapitola věnovaná obtížné intubaci. Jsou zde uvedeny postupy jak pro plánované, tak i akutní výkony, pro očekávanou i neočekávanou obtížnou intubaci. Postupy jsou rozděleny pro lékaře s erudicí a pro začínající. Lékař ve výchově nikdy nezačíná anestezii sám, pokud má sebemenší pochybnost o anatomických poměrech pacienta. Vždy informuje svého ordináře, mimo pracovní dobu vedoucího služby. Pokud obtížnou intubaci nepředpokládá, ale dojde k potížím při zajištění dýchacích cest, má 2 pokusy o zajištění dýchacích cest, při jejich neúspěchu neprodleně volá staršího kolegu. U nemožných intubací plánovaně spolupracujeme s kolegy z Kliniky otorinolaryngologie ve FNM.
V období 18 po sobě jdoucích měsíců bylo ve FNM v části pro dospělé podáno 16 415 celkových anestezií s tracheální intubací, z toho 218 pro císařský řez. Z celkového počtu pacientů došlo u 8 z nich k neplánované obtížné intubaci nebo „cannot intubate, cannot ventilate“. Díky pečlivé přípravě a znalosti doporučených postupů nedošlo u žádného pacienta v souvislosti se zajištěním dýchacích cest ke kritické asfyxii. Nebylo také nutno neplánovaně chirurgicky vstupovat do dýchacích cest. Na základě našich zkušeností jsme pro pacienty s obtížnou intubací vytvořili formulář pro obtížné zajištění dýchacích cest, ve kterém je popsáno, jakým způsobem je u konkrétního pacienta možno zajistit dýchací cesty. Tento formulář je při dimisi pacientovi předán pro další potřebu.
Obtížná intubace patří celosvětově k noční můře každého anesteziologa. Nelze jí úplně zabránit, ani ji stoprocentně předvídat. Základem je proto nácvik různých technik zajištění dýchacích cest, patřičné vybavení a aktualizované „guidelines“, které pomohou akutní život ohrožující situaci úspěšně vyřešit.
„Crush“ úvod do anestezie s rokuroniem
Beran Tomáš
ARO Nemocnice na Bulovce, Praha
„Crush“ úvod (Rapid Sequence Induction) označuje způsob úvodu do celkové anestezie u pacienta s vysokým rizikem aspirace. Termín „crash“ intubace označuje zajištění dýchacích cest u pacienta v bezvědomí, kdy je intubace provedena bez podání léků.
Příprava: Vedle medikamentózní přípravy (inhibitory protonové pumpy, blokátory H2, prokinetika, Na citrát) je při „řádném odčerpání“ obsahu žaludku otázkou ponechání sondy s možností jejího obtékání nebo vytažení před úvodem – názory odborné obce nejsou jednotné. Upřednostňoval bych spíše její odstranění. Polohování pacienta má svůj význam. Nejčastěji zmiňované polohy: Trendelenburgova, Fowlerova, na boku – každá má své klady a zápory a bude záležet od konkrétní situace, kterou upřednostnit. Za nejbezpečnější bývá považována poloha na boku se sklopením horní poloviny těla a hlavy o 45° směrem dolů, problémem jsou významně zhoršené intubační podmínky. Samostatnou kapitolou je možnost intubace při vědomí v topické anestezii v přímé laryngoskopii nebo za užití flexibilního fibroskopu, ale ani tyto postupy nechrání anesteziologa před obávaným rizikem aspirace. Absolutní nutností je připravený, odzkoušený a spolehlivý výkonný odsávací systém, výhodné může být užití „boosteru“ sání během intubace. Intravenózní úvod do anestezie zůstává stále nejrozšířenějším.
Úvod: Po 3–5minutové preoxygenaci se většinou v rychlém sledu aplikuje intravenózně opioid, anestetikum (thiopental, etomidát, propofol), následované podáním depolarizujícího (suxametonia) nebo nedepolarizujícího svalového relaxans (v podstatě pouze rokuronia). Po ztrátě vědomí, odeznění spontánního dýchání a nástupu relaxace je provedena endotracheální intubace rourkou s manžetou. Použití „Sellickova manévru“ se dnes obecně nedoporučuje.
Povolením uzavíracího tonu kardie, pyloru v anestezii, případně zvýšeným intragastrickým tlakem vlivem fascikulací při depolarizačním způsobu relaxace dochází k nejvyššímu nebezpečí regurgitace. Mnoho komplikací kolem úvodu bývá způsobeno příliš rychlým přistoupením k vlastní intubaci u nedostatečně anestezovaného a relaxovaného pacienta. Nástup účinku nejčastěji používaných látek bývá často ještě nedostatečný.
Diskuse: Intravenózní opioidy a anestetika – bolusová podání poukazují na iniciální koncentraci farmaka v krvi, rychlost nástupu a maximální efekt v místě účinku látky v závislosti na distribuci v čase.
Relaxancia: Od objevení se suxamethonia v klinické praxi v roce 1951 (Theslef) patří po celé dekády k velmi účinným látkám jednoznačně nejčastěji užívaným v úvodu do anestezie k relaxaci, zejména při bleskovém úvodu. Pro řadu nežádoucích účinků patří zároveň k nejkontroverznějším užívaným preparátům. Během dekád ale z jeho podání profitovaly miliony pacientů. Od zavedení nedepolarizačního relaxans rokuronia do praxe v roce 1994 (u nás v září 2001) se objevuje alternativa suxamethonia, díky svým komplexním vlastnostem blížící se ideálnímu relaxans. Řada prospektivních studií, včetně naší z roku 2001 na 160 pacientech, potvrdila rychlost nástupu relaxační dávky 0,6–0,9 mg/kg t. hm. srovnatelnou s dávkou 1 mg/kg t. hm. suxamethonia během 60 sekund. Po zavedení specifického antidota rokuronia sugammadexu v roce 2009 (modifikovaný gamacyklodextrin umožňující inaktivaci jeho enkapsulací) se objevila celá řada článků odesílajících suxametonium na odpočinek. Přes počáteční nadšení se zdá, že z určitých důvodů rychlý odchod do historie farmak nebude zase tak překotný, jak se zprvu zdálo. Možnost okamžité reverze relaxace rokuroniem, 3 minuty po jeho podání aplikací sugammadexu 16 mg/kg t. hm. bez ohledu na úpravy dávky vzhledem k věku a typu anestetik, však významně rozšiřuje možnosti relaxace rocuroniem v akutních stavech.
Závěr: Aminosteroidní nedepolarizační relaxans rocuronium s rychlým nástupem účinku v uvedených dávkách srovnatelným se suxamethoniem a vysokou selektivní afinitou k nikotinovým cholinergním receptorům skeletálních svalů, zejména laryngu, zároveň minimálně ovlivňuje oběhové parametry. Možnost rychlé reverze relaxačních účinků rokuronia sugammadexem významně rozšiřuje jeho užití i v akutních scénářích „cannot intubate/cannot ventilate“ u pacientů s prognózou difficult airway. Hlavní překážkou současného dominantního rozšíření rokuronia je cena sugammadexu – při užití dávky 16 mg/kg t. hm. u pacienta o hmotnosti 75 kg znamená 1 200 mg(6 ampulí = náročná příprava), nedostatečná zkušenost s užitím rokuronia, nedostatky ve zvládání difficult airway managementu a síla setrvačnosti anesteziologické veřejnosti.
Přesto si troufám tvrdit, že z tohoto pohledu bylo ideální relaxans pro crush úvod („rapid sequence“ intubaci) nalezeno!
Literatura
1. Michálek, P. et al. Rocuronium jako alternativa suxamethonia k tracheální intubaci. Anest. intenziv. Med., 2001, 12, s. 173–175.
2. Beran, T., Kršková, M. Rocuronium v anesteziologické praxi. Anest. neodklad. Péče, 2002, 13, s. 45–49.
3. Lee, C. Goodbye suxamethonium! Anaesthesia, 2009, 64, p. S73–81.
4. Miller, R. D. Anesthesia. 5th edition, Philadelphia: Churchill Livingstone 2000.
5. Larsen, R. et al. Anestezie. 2. Vydání, Praha: Grada Publishing 2004.
6. Mirakhur, R. K. Sugammadex in clinical practice. Anaesthesia, 2009, 64, s. S45–54.
7. Curtis, R. et al. Use of sugammadex in a “can’t intubate, can’t ventilace“ situation. Br. J. Anaesth., 2012, 108, p. 612–614.
8. Ezri, T., Evron, S. Sugammadex and the cannot intubate/cannot ventilate scenario in patients with predicted difficult airway. Br. J. Anaesth., 2012, 109, p. 459.
Laryngeální maska Supreme – téměř ideální supraglotická pomůcka II. generace
Henlín Tomáš, Tyll Tomáš
KARIM 1. LF UK a ÚVN-VFN Praha
Supraglotické pomůcky jsou dnes již zavedeným nástrojem na zajišťování dýchacích cest v nemocničním i mimo nemocniční prostředí. Druhou generací jsou nazývány pomůcky, jenž umožňují lépe oddělit gastrointestinální a dýchací systém dokonalým utěsněním vchodu do laryngu a možností zavedení gastrické sondy. Spolehlivost laryngeální masky Supreme byla prokázána mnoha randomizovanými studiemi v různých situacích. Úspěšnost jejího zavedení na první pokus se pohybuje kolem 95 % (90–100 %), s velmi krátkými časy zavedení oproti ostatním použitým pomůckám. Lze ji využít při zajištění dýchacích cest i u laparoskopických výkonů, při výkonech v poloze na břiše, u sectio caesarea a u dětí. Avšak hlavní předností této pomůcky je snadné zavedení a vysoká úspěšnost ventilace v emergentních situacích, a to i v rukou nezkušeného uživatele. Je doporučena v přednemocniční péči i při nutnosti stabilizace krční páteře límcem nebo kardiopulmonální resuscitaci v situaci, kdy je nepřítomen zkušený uživatel intubační rourky. Mezi závažnější popsané komplikace při zavádění této pomůcky patří její rozlomení, porucha citlivosti horního rtu a mediastinitida po poranění hypofaryngu. Závěry autorů recentních review jsou následující: Laryngeální maska Supreme je bezpečná a účinná supraglotická pomůcka. Bohužel pro velkou nejednotnost definovaných cílů (např. různé definice času zavedení) v provedených studiích je velmi složité utvořit jednotné doporučení. K tomu, abychom mohli porovnat Supreme s ostatními supraglotickými pomůckami při zajišťování dýchacích cest u elektivních operací i v emergentních situacích, je nutno provést další randomizované studie s přesně definovanými výsledky.
Literatura
1. Wong, D. T. et al. Brief review: The LMA SupremeTM supraglottic airway. Can. J. Anaesth., 2012 May, 59 (5), p. 483–493.
2. Yao, W. Y., Li, S. Y., Sng, B. L., Lim, Y., Sia, A. T. The LMA Supreme™ in 700 parturients undergoing Cesarean delivery: an observational study. Can. J. Anaesth., 2012, Jul, 59 (7), p. 648–654.
3. Abdi, W., Dhonneur, G. et al. LMA supreme versus facemask ventilation performed by novices: a comparative study in mor-bidly obese patients showing difficult ventilation predictors. Obes. Surg., 2009, Dec,19 (12), p. 1624–1630.
4. Mann, V., Spitzner, T. et al. The effect of a cervical collar on the seal pressure of the LMA Supreme™: a prospective, crossover trial. Anaesthesia, 2012, Nov, 67, 11, p. 1260–1265.
5. Scoponi, M., Corso, R. M., Piraccini, E., Sandroni, G. M., Valente, M. Mediastinitis after the use of the LMA-Supreme. Anaesth. Intensive Care, 2011, Sep, 39 (5), p. 974–975.
Úloha invazivní bronchologie v akutní medicíně
Votruba Jiří
1. plicní klinika VFN a 1. LF UK
Sdělení se zabývá problematikou využití invazivní bronchologie v akutní medicíně, zejména pak moderními terapeutickými metodami, které výrazně mění možnosti bronchologa u akutních pacientů. Z hlediska indikací můžeme roli bronchologa rozdělit na diagnostickou a terapeutickou. Diagnosticky máme tradičně možnosti odběrů vzácných materiálů pomocí klasické bronchologie a z hlediska invazivní bronchologie pak odběry parenchymového vzorku pomocí kryokauterizační transbronchiální biopsie. Takové vzorky mohou často rozhodnout o dalším postupu u akutně nemocného, např. s intersticiálním plicním procesem. Zatímco ještě před několika lety byla role terapeutické bronchologie v této oblasti jen zcela marginální, v posledních letech nabývá mnohem většího významu. Jde v první řadě o možnosti řešení tracheálních a bronchiálních obstrukcí. V oblasti průdušnice začínají nabývat na významu rekanalizační a stentovací techniky u stenóz trachey postintubačních a posttracheostomických a tracheo - a bronchoezofageálních píštělí. Podle cizích i našich dat tak lze uchránit pacienta od chirurgického výkonu až v 80 % případů. Další indikací jsou pacienti v respiračních i ventilačním selhání, u kterých je podkladem stavu tumorózní obstrukce velkých dýchacích cest. Zde v posledních letech zlepšují vyhlídky nové, autoexpanzivní, plně potahované typy stentů i nové elektrokoagulační a laserové přístroje umožňující selektivnější tkáňovou destrukci. V naší prezentaci hodnotíme výsledky rekanalizačních metod u skupiny 25 našich pa-cientů. Zcela moderní možnosti poskytuje invazivní bronchologie u řešení bronchiální obstrukce u pacientů s nejtěžšími formami chronické obstrukční plicní nemoci. Prezentujeme pacienty, u nichž se metodou endoskopické objemové redukce podařilo navodit úspěšné odpojení dříve na ventilátoru závislých pacientů a jejich navrácení do kvalitního života. Poukazujeme také na velmi úzká indikační kritéria pro endoskopickou objemovou redukci a konstatujeme, že indikace tohoto výkonu by měla náležet vysoce specializovaným centrům. V poslední řadě pak dokumentujeme možnosti invazivní bronchologie v řešení bronchopleurálních a parenchymopleurálních píštělí, většinou traumatických či iatrogenních. Nové chlopňové systémy používané pro endobronchiální objemovou redukci jsou schopné vyřešit až 90 % perzistujících air-leaků při hrudní drenáži u těchto pacientů.
Literatura
1. Thiberville, L., Salaun, M. Bronchoscopic advances – on the way to the cells. Respiration, 2010, 79, s. 441–449.
2. Song, L. et al. Bronchoscopic lung volume reduction for pulmonary emphysema: preliminary experience with endobronchial occluder. Respir. Care, 2013, in press.
3. Pereszlenyi, A. et al. Role of endotracheal stenting in tracheal reconstruction surgery – retrospective analysis. Eur. J. Cardiothorac. Surg., 2004, 25, p. 1059–1064.
4. Lee, P. et al. Airway stents. Clin. Chest Med., 2010, 31, p. 141–150.
Anestezie u invazivní bronchologie
Štajnrt Michal
KARIM 1. LF UK a VFN Praha, Pneumologická klinika 1. LF UK a VFN Praha
Invazivní bronchologické výkony znamenají značnou invazi a jen některé z těchto výkonů lze zvládnout bez použití sedace nebo celkové anestezie. Jde o malý, ale relativně rizikový obor, jako u každé speciální anestezie i zde je pro bezpečnost důležitá znalost specifik výkonů a typických komplikací.
Hlavní specifika anestezie v bronchologii jsou respiračně limitovaní pacienti, sdílení dýchacích cest, vysoká reflexní pohotovost při manipulacích v dýchacích cestách a použití tryskové ventilace. U těchto výkonů je třeba počítat s poněkud obtížně předvídatelnou délkou a velkým procentem ambulantních anestezií. Při sdílení dýchacích cest má být v týmu dobrá komunikace a vymezeno, kdo aktuálně za zajištění odpovídá.
Na bronchologii přichází široké spektrum pacientů od mladých lidí bez respiračního limitu (např. diagnostika chronického kašle) až po pa-cienty dekompenzované a na hranici respiračního selhání (např. obstrukce dýchacích cest tumorem k rekanalizaci). Hlavní obtíže, se kterými se ane-steziolog setkává, jsou minimální tolerance apnoe, hyperreaktivita, hypersekrece.
Výkony lze dělit na dvě skupiny, a to diagnostické a terapeutické. Toto rozdělení se potom přibližně kryje s požadavky na anestezii. Diagnostika je méně agresivní a obvykle se obejde bez použití rigidního bronchoskopu a tím je vhodná i k sedaci, případně čistě topické anestezii. Zatímco terapeutické výkony jsou obvykle invazivnější a často vyžadují rigidní bronchoskop a tím i celkovou anestezii.
Diagnostika obvykle spočívá v přehlédnutí dýchacích cest, odběrech sputa, bronchoalveolární laváži a biopsiích klíšťkami nebo transbronchiální punkcí uzlin pod UZ. Terapie má řadu různých modalit – elektrokaouterizace, kryokauterizace, laser, implantace stentů a chlopní atd.
Broncholog používá široké spektrum vybavení (kleště, jehly, extrakční smyčky, dilatační balonky, stenty a jejich zavaděče.) Pro anesteziologa je důležité, že se dělí na rigidní a flexibilní a podle toho je pak indikována intubace rigidním bron-choskopem pro rigidní nástroje, a tudíž celkováanestezie, zatímco flexibilní vybavení si vystačí s flexibilním bronchoskopem a tudíž je možné zvážit indikaci sedace. Při výběru mezi sedací a anestezií je dále třeba rozhodovat podle invazivity výkonu a hledisek pacienta (alergie na lokální anestetika, odmítnutí výkonu při vědomí apod.).
V sedaci dominuje potřeba potlačení reflexů dýchacích cest, proto se na našem pracovišti nejvíce prosadily opiáty, standardně alfentanil v dávce kolem 0,5–1 mg (max. kolem 2 mg), zatímco sedativa benzodiazepinového typu jsou indikována výběrově podle pacienta. Nejpokročilejší metodou sedace je pak remifentanil, podávaný TCI systémem, to je však náročné finančně.
Anestezie je vedená jako běžná TIVA propofolem + opiátem podle možností, relaxans je vhodné vybrat „na míru“ výkonu. SCHJ – přestože je považován za obsolentní – je stále používán pro své krátké působení jako alternativa k nákladnému mivakuriu. U SCHJ je potřeba respektovat jeho potenciál k bolestem mezižeberního svalstva, které mohou způsobit dekompenzaci u pacientů s pokročilou CHOPN. Zvláštní pozornost je třeba věnovat dobrému zotavení z relaxace, protože někteří pacienti mají zvýšenou dechovou práci a i klinicky jinak neznatelná reziduální kurarizace může způsobit respirační nedostatečnost. Relaxometrie je vhodná. Při použití syntostigminu je třeba pamatovat na jeho nežádoucí účinky v dýchacích cestách, tj. vyšší pohotovost ke spasmu a vyšší sekreci.
U celkové anestezie je třeba vybrat vhodné zajištění dýchacích cest. Na našem pracovišti je nejpoužívanější postup u celkové anestezie rigidní brochoskop, který je ultimativním řešením stran komfortu lékaře provádějícího výkon, ale je poněkud invazivnější. Další možnosti podle invazivity jsou bronchoskopická maska, laryngeální maska, orotracheální itubace.
Ventilace je literárně popisována různými způsoby, nicméně na našem pracovišti dominuje trysková ventilace. Tryskové ventilátory jsou specifické tím, že využívají dynamiku proudu plynu, a proto umožňují ventilovat otevřené dýchací cesty, narozdíl od ventilátorů, které pracují na principu generování tlakového gradientu. Tryskové ventilátory mají určitý potenciál k vytvoření dynamické hyperinflace, nicméně z hlediska barotraumatu bývají vcelku bezpečné. Při těžké spasticitě dýchacích cest trysková ventilace obvykle selže a je třeba konvertovat na ventilaci pozitivním přetlakem.
Vyvádění z anestezie je zatíženo příhodami spojenými s reflexní aktivitou v dýchacích cestách.
Typickými komplikacemi bronchologických výkonů jsou stavy spojené s vegetativní odezvou, jako různé druhy arytmií (vagové, KES, sinusové tachykardie), laryngospasmy, bronchospasmy. Časná indikace steroidů může předejít řadě komplikací z dýchacích cest.
Dále jde o komplikace z poranění dýchacích cest, jako pneumothorax, pleurální píštěle, krvácení do dýchacích cest. A nakonec komplikace z implantovaného materiálu, který buď jednoduše selže ve své funkci, nebo v horším případě obturuje dosud zdravé části dýchacích cest.
Literatura
1. Miller, R. Miller’s Anesthesia. Volumes 1 and 2, 7th Edition, Philadelphia: Churchill Livingstone 2009.
2. Hagberg, C. A. Benumof’s Airway Management. 2nd Ed., Mosby: New York 2007.
3. Török, P. Theoretical and clinical basis of high frequency jet ventilation and derived modes and techniques of artificial lung ventilation. 2006
Život ohrožující situace u pacienta s tracheostomií
Herda Pavel
Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a VFN v Praze
Četnost používání tracheostomického vstupu v chirurgických oborech hlavy a krku vede k označení některých problémových okamžiků, které mohou výraznou měrou negativně zasáhnout do léčebného procesu. Tím zásadně ovlivňují průběh léčby a současně prognózu pacienta, se všemi dopady do medicínské i ekonomické oblasti. V každodenní péči o tento typ pacientů je rozhodující vymezit ty nejčastěji se opakující komplikace a vytvořit postup, který je bude zčásti či zcela eliminovat. Jedny z častějších komplikací, kromě ostatních, jsou nepoznané krvácení z tracheostomického kanálu do tracheobronchiálního stromu a náhle vzniklá obstrukce či dislokace tracheostomické kanyly vyžadující její okamžitou výměnu. Nepoznané či skryté krvácení z tracheostomického kanálu do dýchacích cest je poměrně záludná situace, která sama o sobě s postupem času může způsobit vznikajícím a rostoucím koagulem subsegmentální nebo segmentální uzávěry jednotlivých plicních oblastí. Další zásadní komplikací se jeví situace, kdy je indikovaná výměna tra-cheostomické kanyly v časném pooperačním období, tedy v situaci, kdy ještě nevznikl „tracheostomický kanál”. Také v tento okamžik je třeba postupovat důrazně, vzhledem k možnosti ohrožení pacienta vznikající neprůchodností dýchacích cest, ale současně metodicky a zřetelně tak, abychom se svým počínáním nezbavili poslední možnosti, jak tento vstup obnovit. Nástrojem k řešení takové sitace je jasně deklarovaný postup výměny tracheostomické kanyly přes vodič (nejčastěji rektální rourka) nebo využití fibrobronchoskopické techniky, ať již pro znovuzavedení tracheostomické kanyly nebo pro zajištění dýchacíc cest tradičním přístupem (fibrobronchoskopickou intubací). Nezbytným podkladem k minimalizaci rizik při dislokaci či znovuzavádění tracheostomické kanyly je i chirurgický postup, kterým je tracheostomie vytvořena. V tomto místě na důležitosti nabývá prosté založení alespoň dvou stehů v laterálních partiích tracheostomického kanálu, které mohou být vodítkem pro znovuzavádění dislokované kanyly. Tyto, do jisté míry elementární postupy, zcela jasně snižují frekvenci nežádoucích komplikací u pacientů s tracheostomickým vstupem.
Literatura
1. Mitchel, R. B. et al. Clinical consensus statement: tracheostomy care. Otolaryngol. Head Neck Surg., 2013, 148, p. 6–20.
2. McGrath, B. A. et al. Multidisciplinary guidelines for the management of tracheostomy and laryngectomy airway emergencies. Anaesthesia, 2012, 67, p. 1025–1041.
3. White, A. C. et al. Accidental decannulation following placement of a tracheostomy tube. Respir. Care, 2012, 57, p. 2019–2025.
4. Cools-Lartigue, J. et al. Evolution of percutaneous dilation tracheostomy – a review of current techniques and their pitfalls. World J. Surg., 2013, v tisku.
Chirurgické přístupy do dýchacích cest – jak je učím, jak je provádím (koniotomie, BACT, PDTS)
Otáhal Michal
KARIM 1. LF UK a VFN Praha
Znalost topografické anatomie krku je klíčovým a základním bodem ke zvládnutí urgentních chirurgických infraglotických přístupů do trachey. V urgentních situacích jsou punkce nebo incize prováděny skrze ligamentum cricothyroideum (lig. conicum, membrana cricothyroidea). Během konio-tomie lze s výhodou kůži a tracheu fixovat prsty ve tvaru „V“ do inzerce vodiče. Punkce/incize je vždy vedena ve středu trachey, v případě komplikovaných anatomických podmínek je v rescue situacích možné i jiné místo incize (pod cartilago cricoidea).
Koniopunkční soupravy (Quick Trach, Nu-Trake, Pedia-Trake, Airfree) – jedná se o zavedení plastikové kanyly po punkci technikou „over the needle“. Nevýhodami této metody jsou obtížné zavedení, relativně vysoká možnost poranění zadní stěny trachey, krátká délka kanyly, která limituje možnost použití u obézních pacientů.
Koniopunkční soupravy podle Seldingera (Minitrach – Seldinger) – trachea je punktována jehlou, dále se postupuje pomocí Seldingerovy techniky, je zaveden vodicí drát skrz jehlu, provedena dilatace po drátu a finálně zavedena plastiková kanyla. Nevýhodou je několikakrokové provedení, které není ideální ve stresových situacích a „subtilnost“ soupravy s tendencí k zalomení nebo malpozici.
Koniotomické soupravy – Minitrach II – je souprava s tuhou semirigidní bužií. Vyžaduje primární incizi/probodnutí skrz ligamentum cricothyroideum („stab“) přiloženým skalpelem a následné zavedení plastikové kanyly po bužii. Výhodou této soupravy je „stresu-vzdornost“ a rychlé tříkrokové provedení. Na naší klinice jsme provedli více než 900 zavedení Minitrachu II v rámci výuky na kadaverech a několik zavedení na pacientech s akutní obstrukcí horních dýchacích cest, jimž tento výkon zachránil život.
BACT („bougie-assisted cricothyrotomy“ – bužií asistovaná koniotomie) – byla vyvinuta a popsána v roce 2007. Je rychlá a jednoduchá a k provedení vyžaduje pouze skalpel, Eschmanovu bužii a klasickou tracheální rourku s manžetou velikosti 6,0 nebo 6,5 mm. Provedení je obdobné jako se setem Minitrach II., primární lehce širší incize skrz ligamentum cricothyroideum („stab“) skalpelem, následné zavedení Eschmanovy bužie a přetažení („railroading“ ) tracheální rourky s manžetou. Výhodou je možnost plnohodnotné UPV i eventuální provedení bronchoskopie přes 6,5 kanylu. Výkon by měl trvat do 90 sekund.
PDTS („percutaneous dilational tracheostomy“ – perkutánní dilatační tracheostomie). Pokud je předpoklad umělé plicní ventilace delší než 7 dní, měla by být prováděna časně. Před výkonem rutinně provádíme ultrasonografii krku k ozřejmení hloubky trachey, její pozice ve střední čáře, cév v oblasti a štítné žlázy včetně istmu. Postupně z minimálního řezu preparujeme tkáně až na tracheu, teprve v tuto chvíli je provedena punkce pod palpační kontrolou, což eliminuje nutnost použití fibrobronchoskopické kontroly, která je nadále kontroverzní. Po PDTS by se pacienti neměli 24 h polohovat, což sníží četnost rizika akcidentální dekanylace.
Prvních 48–72 hodin by se při akcidentální dekanylaci nemělo provádět opětovné zavedení kanyly, protože tracheostomický kanál není ještě vytvořen a je vysoká pravděpodobnost paratracheální inzerce. Pacient by měl být intubován ústy, následně se tracheostomická kanyla zavede po identifikaci tracheostomického kanálu přes zavaděč/bužii. Vždy by měla být následně provedena bronchoskopie s toaletou bronchiálního stromu a kontrolní RTG hrudníku k vyloučení pneumomediastina.
Literatura
1. Dillon, J. K. et al. The emergent surgical airway: cricothyrotomy vs. tracheotomy. Int. J. Oral Maxillofac. Surg., 2013, 42, p. 204–208.
2. Schober, P. et al. Emergency cricothyrotomy: a comparative study of different techniques in human cadavers. Resuscitation, 2009, 80, p. 204–209.
3. Hill, C. et al. Cricothyrotomy technique using gum-elastic bougie is faster than standard technique: a study of emergency medicine residents and medical students in an animal lab. Acad. Emerg. Med., 2010, 17, p. 666–669.
4. Dennis, B. M. et al. Safety of bedside percutaneous tracheostomy in the critically ill: evaluation of more than 3,000 procedures. J. Am. Coll. Surg., 2013, 216, p. 858–865.
Zavádění supraglotických pomůcek laiky
Henlín Tomáš
KARIM 1. LF UK a UVN-VFN Praha
Výhody supraglotických pomůcek oproti intubační rource v rukou nezkušeného uživatele jsou více než zřejmé. Ze zkušeností i z provedených studií vyplývá, že v případě nutnosti zajistit dýchací cesty je pro osoby, které rutině nepoužívají tracheální rourku použití supraglotických pomůcek snazší, rychlejší a zavedení má větší procento úspěšnosti. V našem projektu se snažíme najít vhodnou pomůcku k zajištění dýchacích cest v poli pro Combat Lifesavery, což jsou vojáci vycvičení v duchu Tactical Combat Causalty Care. Jejich úkolem je minimalizovat preventabilní příčiny smrti v poli (krvácení, asfyxie, tenzní pneumotorax). Průběžné výsledky projektu uvádí tabulka 1.
Tab. 1. Výsledky 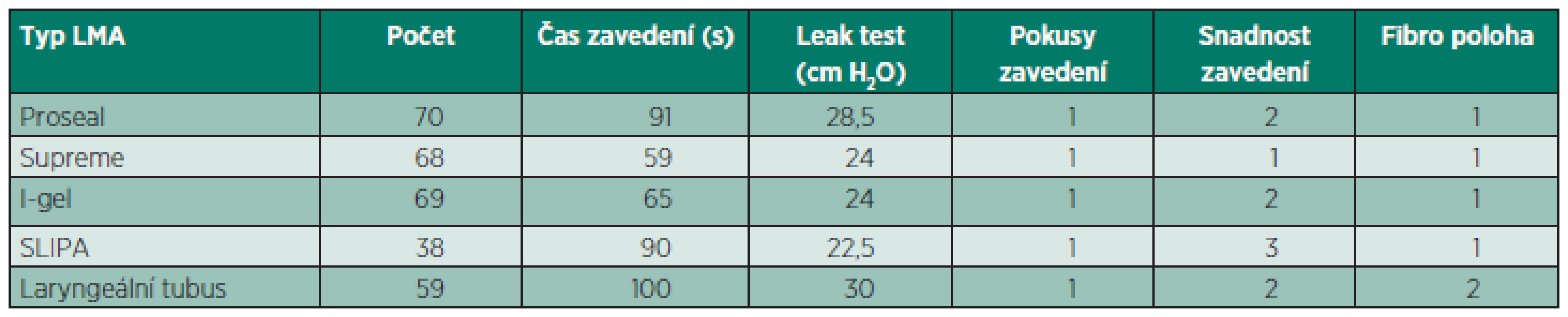
Legenda: Počet je absolutní číslo, všechny ostatní údaje jsou mediány. Pokusy zavedení = počet zavedení do úspěšné ventilace. Snadnost zavedení: 1 – velmi snadno, 5 – velmi obtížně, subjektivní informace operátora. Fibro poloha: 1 – volný vchod do hrtanu, 4 – není vidět vchod ani epiglottis. Literatura
1. Wang, H. E., Sweeney, T. A., O’Connor, R. E., Rubinstein, H. Failed prehospital intubations: an analysis of emergency department courses and outcomes. Prehosp. Emerg. Care, 2001, 5 (2), p. 134–141.
2. Timmermann, A., Russo, S. G., Crozier, T. A., Nickel, E. A., Kazmaier, S., Eich, C., Graf, B. M. . Laryngoscopic versus intubating LMA guided tracheal intubation by novice users – a manikin study. Resuscitation 2007 Jun;73 (3), p. 412–416.
3. U.S. Army Tactical Combat Casualty Care Handbook, August 22, 2010 in U.S. Army, http://publicintelligence.net/ufouo-u-s-army-tactical-combat-casualty-care-handbook/
Comparison of CTrach, Intubating Laryngeal Mask Airway (ILMA) and I-gel for Tracheal Intubation
Michalek Pavel¹, ², Abraham Alexander1, McAleavey Francis¹, Donaldson William¹, Telford Claire³, Mathers Rachel⁴
1Dept of Anaesthetics, Antrim Area Hospital, UK
2Dept of Anaesthesia and Intensive Medicine, General University Hospital, Prague, Czech Republic
3Peninsula University, Exeter, UK
4Dept of Anaesthesia, Royal Victoria Hospital, Belfast, UK
Introduction with Hypothesis: Various supraglottic airway devices (SAD) may be used as conduits for insertion of intubating fibrescopes and tracheal intubation in patients with difficult airways (Difficult Airway Society Guidelines). SADs such as the ILMA, i-gel and LMA CTrach are designed to create a “dedicated“ airway which safely allows both spontaneous and controlled ventilation. The ILMA is currently the “gold standard“ in SADs which are used as a conduit for intubation. The i-gel is a newer device, which, with its wide bore, allows direct passage of a tracheal tube.
The CTrach is another SAD with special built-in optical fibres within its bowl and a liquid crystal display which allows viewing of the larynx whilst the endotracheal tube is being placed.
In this prospective, randomized, single-blinded trial (NCT00983229, 09/NIR03/44) we aimed to compare these three SADs as a conduit for fibrescope--guided tracheal intubation. The null hypothesis for this study was that each of these three devices would perform without statistical difference in terms of success rate and time needed for their insertion and tracheal intubation.
Methods: In total, 120 patients with at least one predictor of abnormal airways were randomized, 40 in each group. SADs were inserted after routine induction of GA. Before insertion, direct laryngoscopy was performed by a person different to the operator. Tracheal intubation was performed through the SAD using a fibrescope (excepting the built-in camera in the CTrach group). Following successful intubation, SADs were removed. The patients were extubated at the end of the procedures whilst fully awake.
Primary outcome measures were: Success rate of tracheal intubation (%).
Secondary outcome measures were: Timeneeded for successful insertion of a SAD, total time needed for successful tracheal intubation through a device (sec), fibreoptic view following SAD insertion (SGA 1–4, and POGO%), complications – sore throat, difficulty swallowing, hoarseness, numb tongue, nausea at 6 and 24h.
Results: Statistical tests used: Fischer’s exact test and Kruskal-Wallis analysis used according to data distribution. Test of primary outcome – efficacy – showed no difference between any of the SADs (p = 0.772). Test of secondary outcomes: time of insertion – the i-gel showed the shortest insertion time vs ILMA (p < 0.01) and CTrach(p < 0.001). Intubation time through the SADs – the i-gel showed the shortest intubation time when compared with CTrach and ILMA (p < 0.05 and 0.001). The i-gel showed the highest concentration of SGA scores than other two devices and also the highest concentration of POGO scores. There was no difference in the postoperative complication rates between the groups. There was 24 difficult laryngoscopies in the cohort (Cormack-Lehane grades 3, 4). There was no significant difference between the SADs in this sub-group apart from the shortest insertion time for the i-gel.
Discussion: The results of this study showed that all three devices are suitable as conduits for fibrescope-guided tracheal intubation. Insertion and fibreoptic intubation through the i-gel was the shortest, as well as the quality of fibreoptic view through the device. These findings confirm the conclusions of several manikin studies and case reports. The main limitation of the ILMA device is that the valve within the bowl may hinder insertion of the fiberscope. The CTrach probably has a longer learning curve and this device is also very prone to poor views due to camera fogging or obstruction of the view by secretion.
Conclusion: The i-gel SAD is very effective device as a conduit for fibrescope-guided tracheal intubation. It may become an alternative to the ILMA and Crach for the patients with difficult airways.
References
1. Sreevathsa, S., Nathan, P. L., John, B., Danha, R. F., Mendonca, C.Comparison of fibreoptic-guided intubation through ILMA versus intubation through LMACTrach. Anaesthesia, 2008, 63, p. 734–737.
2. de Lloyd, L., Hodzovic, I., Voisey, S., Wilkes, A. R., Latto, I. P. Comparison of fibrescope guided intubation via the classic laryngeal mask airway and i-gel in a manikin. Anaesthesia, 2010, 69, p. 36–43.
3. Michalek, P., Donaldson, W., Graham, C., Hinds, J. D. A comparison of the I-gel supraglottic airway as a conduit for tracheal intubation with the intubating laryngeal mask airway: a manikin study. Resuscitation, 2010, 81, p. 74–77.
4. Ng, B. S., Goy, R. W., Bain, J. A., Chen, F. G., Liu, E. H. The impact of manual in-line stabilisation on ventilation and visualisation of the glottis with the LMA CTrach: a randomised crossover trial. Anaesthesia, 2009, 64 (8), p. 894–898.
5. Campbell, J., Michalek, P., Deighan, M. I-gel supraglottic airway for rescue airway management and as a conduit for tracheal intubation in a patient with acute respiratory failure. Resuscitation, 2009, 80(8), p. 963.
Zajištění dýchacích cest s 3gLM pro elektivní výkony – prospektivní observační studie
Jindrová Barbora, Michálek Pavel, Kříž Petr, Stříteský Martin
KARIM 1. LF UK a VFN Praha
Úvod: Využití supraglotických pomůcek k zajištění dýchacích cest pro elektivní výkony u pacientů s nízkým rizikem aspirace zaznamenalo veliký pokrok v posledním desetiletí. Pomůcky první generace počínaje LMA Classic (cLMA) jsou postupně nahrazovány supraglotickými pomůckami druhé generace, které mají inkorporovaný speciální kanál pro pasivní nebo aktivní drenáž žaludečního obsahu. Tyto pomůcky druhé generace zahrnují LMA ProSeal, LMA Supreme, i-gel airway, Baska masku a některé další. Snaha o vývoj nových pomůcek druhé generace je vedena následujícími body: zlepšení úspěšnosti zavedení, včetně zavedení laiky, zvýšení orofaryngeálních těsnicích tlaků (OSP), snížením četnosti pooperačních komplikací, snížením rizika aspirace a snížením ceny pomůcky.
V observační prospektivní studii jsme sledovali úspěšnost zavedení, orofaryngeální těsnicí tlaky a četnost pooperačních komplikací v souvislosti s použitím nové supraglotické pomůcky – 3gLM (Curveair Ltd., London, UK).
Metodika a pacienti: Po schválení studie etickou komisí VFN Praha a po podepsání informovaného souhlasu se studií bylo zahrnuto 36 dospělých pacientů, kteří byli indikováni k celkové anestezii pro elektivní výkony se zajištěním dýchacích cest supraglotickou pomůckou. Po standardním úvodu do anestezie (sufentanil, propofol) byla zavedena 3gLM. U indikovaných pacientů byla použita malá dávka rocuronia. Měřeny byly následující parametry – úspěšnost zavedení na první pokus, celková úspěšnost zavedení, efektivní čas zavedení, orofaryngeální těsnicí tlaky, ostatní ventilační parametry, pooperační komplikace.
Výsledky: Uvádí je tabulka 1.
Diskuse: Celková úspěšnost zavedení 3gLM je dobrá u žen, ale u mužů není dostatečně vysoká, aby mohla konkurovat LMA (cLMA, PLMA, Supreme) nebo i-gel. Úspěšnost zavedení na první pokus je statisticky nižší než u zavedených supraglotických pomůcek 2. generace (3gLM – 75 %, ostatní supraglotické pomůcky druhé generace – 85–90 %). Čas zavedení je výrazně pomalejší než je tomu u LMA Supreme nebo i-gel. Důvodem může být větší předozadní rozměr 3gLM a také delší „learning curve“ pomůcky. Orofaryngeální těsnicí tlaky nad 25 cm H20 jsou srovnatelné s ostatními SAD 2. generace. Četnost pooperačních komplikací je srovnatelná s ostatními supraglotickými pomůckami 2. generace.
Závěr: 3gLM v současné koncepci – 1 velikost pro celou dospělou populaci – nepředstavuje srovnatelnou alternativu s LMA Supreme nebo i-gel. Možnosti ke zlepšení účinnosti 3gLM by mohly být ve výrobě více velikostí a také v redukci velikosti manžety.
Literatura
1. Bein, B., Scholz, J. Supraglottic airway devices. Best Pract. Res. Clin. Anesthesiol., 2005, 19, p. 581–593.
2. Cook, T., Howes, B. Supraglottic airway device: recent advances. Contin. Educ. Anaesth. Crit. Care Pain, 2011, 11, p. 56–61.
3. Miller, D. M. A proposed classification and scoring system for supraglottic sealing airways: a brief review. Anesth. Analg., 2004, 99, p. 1553–1559.
Komplikace po extubaci trachey
Michálek Pavel
KARIM 1. LF UK a VFN Praha
Obtíže spojené s extubací jsou nepoměrně častější než problémy při intubaci trachey. Odhadovaná četnost potíží při extubaci je 12,6%, přičemž potíže nebo komplikace při tracheální intubaci se vyskytují ve 4,6 % [1].
Hlavní faktory, které by měly být zohledněny na konci anestezie před extubací, jsou:
- a) Bylo zajištění dýchacích cest po úvodu do anestezie jednoduché nebo obtížné?
- b) Je u pacienta přítomno zvýšené riziko aspirace žaludečního obsahu?
Pacienta je možné extubovat v hluboké ane-stezii nebo po probuzení v bdělém stavu, když už jsou všechny ochranné reflexy dýchacích cest opět přítomné [2]. Obvykle je preferována extubace v bdělém stavu, i když se mírně zvýší riziko laryngospasmu. Kromě bdělého stavu – otevření očí, vypláznutí jazyka na pokyn – je samozřejmě nezbytným předpokladem úspěšné extubace obnovená svalová síla a odeznělá svalová relaxace. Pacient by měl být schopný udržet hlavu nad podložkou nejméně 10 sekund. Jestliže je monitorována hloubka svalové relaxace, hodnoty „Train of four“ (TOF) by měly být nad 90 %.
Za nejlepší polohu pacienta při extubaci je považována pozice na levém boku s operačním stolem mírně v Trendelenburgově poloze (hlavou dolů). Naopak poloha v polosedě je doporučována pro extubaci u pacientů, kteří měli obtížnou intubaci, pro obézní a nemocné s chronickou respirační chorobou. Před extubací je doporučeno u všech pacientů pečlivě odsát oblast hltanu a hypofaryngu.
Při probouzení pacienta může dojít ke skousnutí rourky s její následnou obstrukcí. Některá pracoviště doporučují zavedení Guedelova ústního vzduchovodu podél tracheální rourky ještě před extubací. Pokud dojde ke skousnutí rourky s její kompletní obstrukcí, měla by být vyfouknuta její manžeta tak, aby pacient mohl spontánně dýchat okolo rourky.
Potíže spojené s extubací je možné rozdělit podle jejich etiologie na mechanické, oběhové komplikace, respirační komplikace, obstrukci dýchacích cest a aspiraci [4].
Mechanické komplikace zahrnují především nemožnost vytáhnout tracheální rourku, což může být způsobeno jejím nechtěným přišitím chirurgem, herniací manžety (balonku), traumatem hrtanu nebo přilepením rourky na tracheální sliznici. Kardiovaskulární odpověď před extubací způsobená drážděním rourky je charakterizována tachykardií a hypertenzí. Především u pacientů se závažnou ischemickou chorobou srdeční je vhodné použít i. v. aplikaci krátkodobého betablokátoru (esmolol) ke snížení srdeční frekvence a krevního tlaku. K respiračním komplikacím patří bronchospasmus, hypoventilace, hypoxie, kašel a bolesti v krku. Akutní obstrukce dýchacích cest po extubaci je nejčastěji způsobena laryngospasmem. Poextubační plicní edém se může vyskytnout především u dětí a mladých jedinců. Vzniká následkem přechodné obstrukce dýchacích cest – laryngospasmu – při němž pacient dýchá usilovně proti uzavřené glottis, vytvoří negativní intraalveolární tlak s přestupem tekutiny. Tracheomalacie je relativně řídkou komplikací extubace a projevuje se inspiračním stridorem nebo pískoty v exspiriu po extubaci.
K aspiraci může dojít až do 4 hodin po extubaci, kdy jsou ještě ochranné reflexy dýchacích cest obleněny. Aspirovat může pacient nejčastěji krev nebo žaludeční obsah.
Literatura
1. Asai, T. et al. Respiratory complications associated with tracheal intubation and extubation. Br. J. Anaesth., 1998, 80, p. 767–775.
2. Karmarkar, S. et al. Tracheal extubation. Cont. Educ. Anaesth. Crit. Care Pain, 2008, 8.
3. Murphy, G. S. et al. Residual paralysis at the time of tracheal extubation. Anesth. Analg., 2005, 100, p. 1840–1845.
4. Cavallone, L. F. et al. Extubation of the difficult airway and extubation failure. Anesth. Analg., 2013, 116, p. 368–383.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Jak fungují baroreceptory?Článek Rejstříky
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2013 Číslo 6- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
-
Všetky články tohto čísla
- Využití fibroskopu v anesteziologii a intenzivní medicíně – kompetence nebo kompetice?
- Obtížné zajištění dýchacích cest – tři kazuistiky se šťastným koncem
- Emergentní delirium po použití sevofluranu u dětí
- Tracheální intubace v intenzivní péči – život zachraňující nebo život ohrožující výkon?
- Léčba selhání pravé komory po transplantaci srdce
- Srdce v septickém šoku a beta blokáda – paradox k zamyšlení?
- Ultrazvukem naváděné kompartmentové bloky v pooperační analgezii
- Možnosti zobrazovacích metodu traumatických ruptur bránice
- Mechanismy anestezie a nervové blokády
- Jak fungují baroreceptory?
-
American College of Gastroenterology Guideline: Management of Acute Pancreatitis
J Gastroenterol 2013; 108:1400–1415; doi:10.1038/ajg.2013.218; published online 30 July 2013 - Hodnocení bolesti a kvality analgezie u kriticky nemocných na JIP
- Abstrakta přednášek přednesených na 21. Hoderově dni
-
Statistika oboru anesteziologiea resuscitace
ARO, KARIM, KAR
Česká republika 2012 - Anestezie a pooperační péče v cévní chirurgii
- Rejstříky
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Tracheální intubace v intenzivní péči – život zachraňující nebo život ohrožující výkon?
- Hodnocení bolesti a kvality analgezie u kriticky nemocných na JIP
- Ultrazvukem naváděné kompartmentové bloky v pooperační analgezii
- Jak fungují baroreceptory?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




