-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pacient s akutní závratí – role klinického vyšetření a zobrazovacích metod
The patient with acute vertigo – the role of clinical examination and imaging
Vertigo/dizziness or balance disorders are among the most common patients complaints in emergency clinics. Up to 25% of them are potentially life-threatening, especially cardiovascular or cerebrovascular events. The combination of a careful history taking (triggers, duration of difficulties, associated symptoms) and the performance of a basic vestibular examination (nystagmus, oculomotor, head impulse test, positional maneuvers, standing and walking examination) leads to a reliable differentiation of central and peripheral vestibular etiology. Standardized diagnostic algorithms (HINTS, HINTS+, STANDING) are used to identify high-risk patients requiring urgent care. Imaging methods must be interpreted with caution to their low sensitivity in acute phase (sensitivity of non-contrast brain CT for ischemia in the posterior cranial fossa is only 16%, MRI of the brain is false negative in up to 20% of cases in stroke patients in the first 48 hours).
Keywords:
stroke – Neuroimaging – Vertigo – vestibular system – head impulse test – nystagmus
Autori: Lukáš Martinkovič
Pôsobisko autorov: Neurologická klinika 2. LF UK a FN Motol
Vyšlo v časopise: Vnitř Lék 2023; 69(E-5): 20-24
Kategória:
doi: https://doi.org/10.36290/vnl.2023.067Súhrn
Závrativé obtíže či poruchy rovnováhy patří mezi velmi časté stížnosti pacientů v akutních ambulancích. Až 25 % z nich je potenciálně v ohrožení života, zejména na podkladě kardiovaskulárních či cerebrovaskulárních příhod. Kombinace pečlivého odběru anamnézy (spouštěče, trvání obtíží, přidružené symptomy) a provedení základního vestibulárního vyšetření (nystagmus, okulomotorika, head impulse test, polohové manévry, vyšetření stoje a chůze) vede ke spolehlivému odlišení centrální a periferní vestibulární etiologie. Standardizované diagnostické algoritmy (HINTS, HINTS+, STANDING) slouží k identifikaci rizikových pacientů vyžadujících akutní péči. Zobrazovací metody je v akutní fázi třeba interpretovat se zvýšenou obezřetností pro jejich nízkou senzitivitu (CT mozku prokazuje akutní ischemii v zadní jámě lební v pouhých 16 %, MR mozku je u pacientů s iktem v prvních 48 hodinách až ve 20 % případů falešně negativní).
Klíčová slova:
cévní mozková příhoda – závrať – zobrazovací metody – vestibulární systém – head impulse test – nystagmus
Úvod
Závratě a poruchy rovnováhy patří mezi časté stížnosti pacientů na akutních ambulancích. Dle epidemiologických dat z USA zahrnují tito pacienti 4 % všech návštěv a až 20 % neurologických konzultací na urgentních příjmech (1, 2). Až u 40 % pacientů je vstupně provedeno zobrazení mozku, zejména CT (3). Většina pacientů spadá do kategorie nezávažných diagnóz, jako je např. benigní paroxysmální polohové vertigo (BPPV), ortostatická hypotenze, periferní vestibulární syndrom, Ménièrova choroba. Až 25 % pacientů má potenciálně život ohrožující onemocnění, zejména kardiovaskulární či cerebrovaskulární (ischemické cévní mozkové příhody se vyskytují ve 4–15 % případů), dále metabolické či toxické poruchy (4). Pro diagnostiku je zásadní systémové uvažování a interdisciplinární přístup. V prvním kontaktu s pacientem je velmi často lékař urgentního příjmu či internista, proto cílem této práce je představit jednoduchý diagnostický algoritmus sloužící k identifikaci rizikových pacientů a jejich směřování ke specializované neuro-otologické péči.
Diagnostický postup
V rámci základního přístupu k pacientovi se závratí je třeba si uvědomit, že velká část těchto obtíží nemá vestibulární příčinu. Může se jednat o projevy interních onemocnění (hypotenze, hypertenze, arytmie, hypoglykemie, anémie), neurologických poruch (periferní neuropatie, mozečkové léze) a psychiatrických onemocnění. Velmi často se jedná o vedlejší účinek podávaných léků. Vyloučení závažné nevestibulární závratě proto patří mezi základní otázky, které si pokládáme. Navazující otázka směřuje k odlišení centrální (potenciálně život ohrožující) vestibulární příčiny od periferní.
Jednoduchý postup v primárním hodnocení pacienta s akutní závratí představuje koncept TiTrATE (= Timing, Triggers And Targeted Exams).
Zaměřujeme se na časový průběh obtíží, jestli se jedná o první či opakovanou epizodu, zajímá nás délka trvání. Pátráme po vyvolávající příčině či doprovázející události (trauma, infekce, změna medikace). Esenciální je znalost celkového stavu pacienta (chronická onemocnění – kardiovaskulární, metabolická) a rizikových faktorů (věk, trombofilní stavy, antiagregační/antikoagulační medikace). V rámci odběru anamnézy nesmíme také opomenout doprovodné příznaky. Jedná se zejména o interní (bolest na hrudi, palpitace, dušnost), kochleární (porucha sluchu, tinnitus) a neurologické (bolest hlavy, nauzea, zvracení, porucha zraku, čití, motoriky, léze hlavových nervů). Rotační závrať je typicky spojována s postižením vestibulárního aparátu, nicméně popis obtíží pacientem může být zavádějící.
Klinické vyšetření
Fyzikální vyšetření pacienta je klíčové pro správné stanovení diagnózy. V rámci prvního kontaktu s pacientem jsou v akutní ambulanci (urgentním příjmu) velmi často lékaři se specializací interní či urgentní medicíny. Snahou tedy je stanovit algoritmus klinického vyšetření na základě několika jednoduchých testů, které s co největší senzitivitou a specificitou odhalí závažnou příčinu obtíží.
V první řadě se zaměříme na zhodnocení základních životních funkcí – posuzujeme stav vědomí (např. Glasgow coma scale), krevní tlak, tepovou frekvenci, SpO2. Za pomocí jednoduchých komplementárních metod u lůžka můžeme zhodnotit základní mineralogram, hodnotu hemoglobinu, glykemii, srdeční markery apod.
Při základním vestibulárním vyšetření posuzujeme
- přítomnost nystagmu a jeho charakter
- okulomotoriku, postavení očí v orbitě, úklon hlavy
- funkci vestibulo-okulárního reflexu pomocí HIT (head impulse test)
- stoj a chůzi (stoj spojný při otevřených očích, tandemová chůze)
- polohové testy (Dix-Hallpike)
Obr. 1. Příčiny akutních závrativých stavů (upraveno dle Zwergal a Dieterich, 2020) 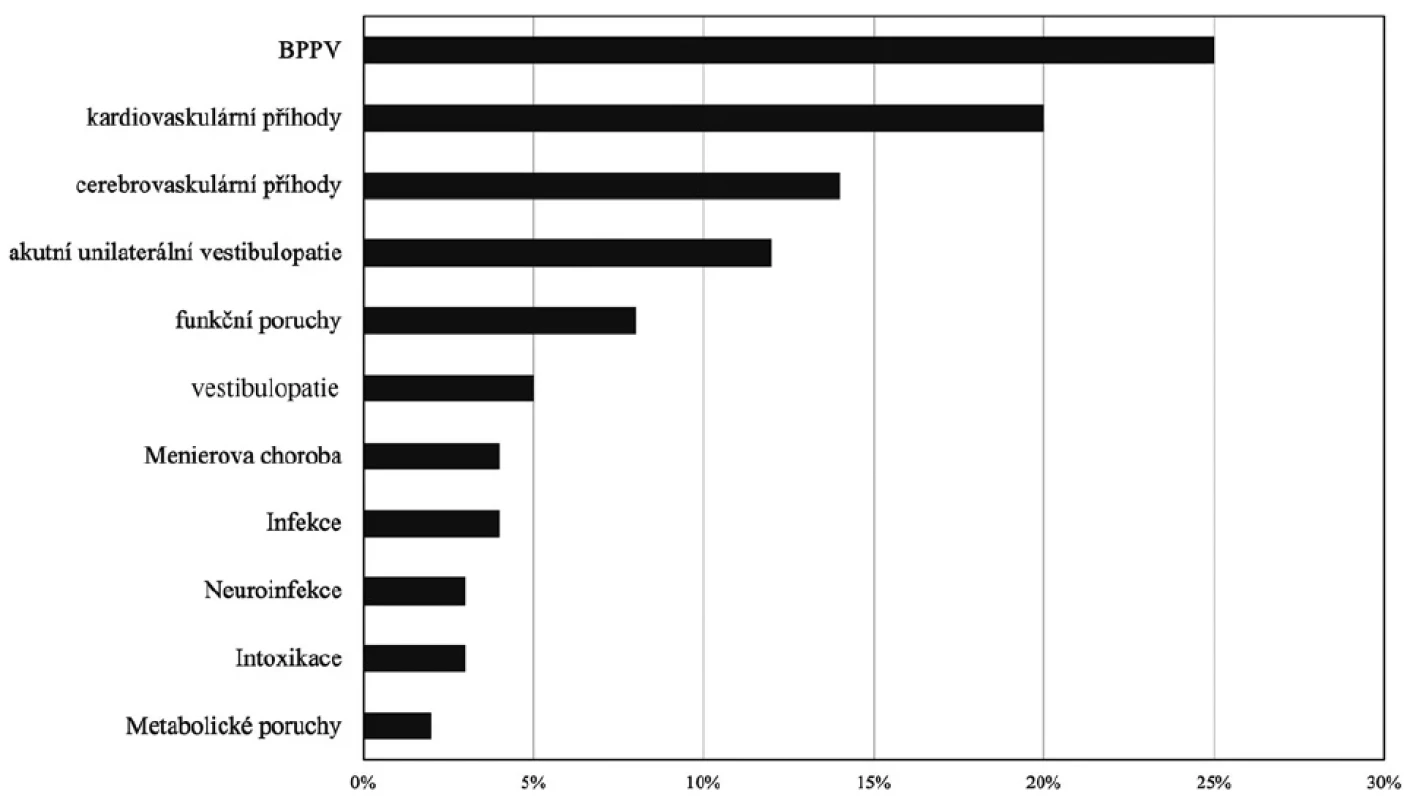
Tab. 1. Vestibulární a nevestibulární příčiny závratí (upraveno dle příručky Akutní závrať, Koucký et al., 2022) 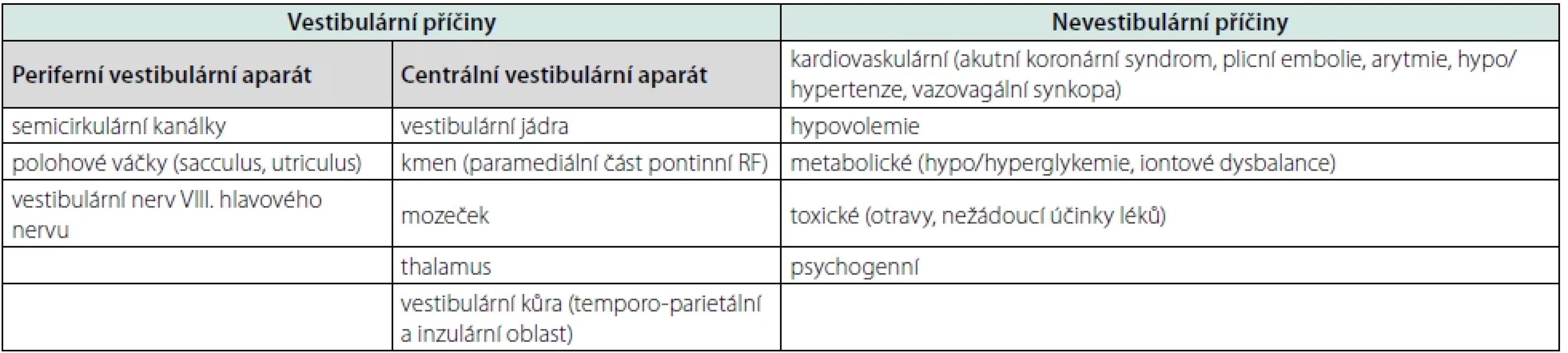
Tab. 2. Primární hodnocení pacienta s akutní závratí (upraveno dle příručky Akutní závrať, Koucký et al., 2022, primární práce Newman-Toker et al. 2015) 
Při HIT provádíme rychlé pasivní pohyby hlavou v rovinách jednotlivých polokruhových kanálků, přičemž pacient má za úkol fixovat stále stejný bod. U periferní vestibulární léze je zraková fixace narušena, při dokončení pohybu ke straně léze se objevuje korekční sakáda k fixovanému bodu. Nejčastější polohový test (Dix-Hallpike) je zaměřen na vyšetření zadního polokruhového kanálku. U pacienta sedícího na lůžku provedeme rotaci hlavy 45° doprava či doleva, poté co nejrychleji jej položíme do mírného záklonu asi 30°. Vyšetření označujeme jako pozitivní, pokud vybavíme typický nystagmus.
V rámci základní syndromologické diagnostiky rozlišujeme akutní (nekompenzovaný) periferní vestibulární syndrom, centrální vestibulární syndrom a polohově vázanou závrať, nejčastěji BPPV (benigní paroxysmální polohové vertigo).
Zhodnocení výše uvedených parametrů vede s velmi vysokou jistotou k odlišení periferní vestibulární léze od centrální. Kombinace těchto jednotlivých vyšetření je shrnuta do diagnostických škál, přičemž nejvíce signifikantní jsou tyto:
HINTS (= Head Impulse test, Nystagmus, Test of Skew deviation) vykazuje senzitivitu 100%, přičemž specificita tohoto testu je 96%. U pacienta s akutní periferní vestibulární patologií ukazuje směrově stálý spontánní nystagmus s pozitivním HIT ke straně léze, není přítomna vertikální divergence očních bulbů. U centrálních lézí je HIT negativní, nystagmus je směrově měnlivý, pozorujeme vertikální divergenci očních pohybů při střídavém zakrytí očí (skew deviation nemusí být vždy patrné, pro centrální původ obtíží je směrodatný měnlivý charakter nystagmu a negativní head impulse test).
HINTS+ (plus = kochleární příznaky) zahrnuje navíc anamnestické údaje v podobě náhle vzniklé poruchy sluchu.
STANDING (SponTAneous Nystagmus, Direction, head Impulse test, standiNG) posuzuje přítomnost nystagmu a jeho směr, funkci vestibulo-okulárního reflexu a navíc zahrnuje testování stoje a chůze. Jeho senzitivita je 95%, specificita 87%.
Kombinací těchto uvedených testů se blížíme ke stoprocentní senzitivitě a specificitě stanovení centrální příčiny obtíží. Zavedení a rutinní provádění těchto testů v rámci prvního kontaktu s pacientem s akutní závratí povede k lepší diagnostice a snížení chybovosti, která může vyplývat z nedostatečné zkušenosti vyšetřujícího lékaře.
Zobrazovací metody
Zobrazení mozku pomocí CT je u akutní závrati využíváno relativně často, dle epidemiologických dat z USA se provádí nekontrastní CT až ve 40 % případů (3).
Nativní CT je vhodné ke zobrazení patologie kostních struktur či rozsáhlejších ložiskových procesů, senzitivita pro zobrazení hemoragických příhod je 99%. Oproti tomu k zobrazení časných ischemických příhod je její senzitivita pouhých 16 % (9, 10). Vzhledem k dostupnosti v akutní fázi je přesto tato metoda nejvíce využívaná. CT angiografie extra a intrakraniálních tepen přináší informace o cévních strukturách, jednoznačným nálezem je průkaz okluze či disekce tepny, ostatní radiologické nálezy (stenóza, hypoplazie aj.) nejsou signifikantní k průkazu akutního centrálního vestibulárního syndromu.
MR mozku je výhodná k zobrazení nervových struktur a měkkých tkání, využití vysokého rozlišení a speciálních protokolů zlepšuje diagnostiku patologických nálezů v zadní jámě lební. Pro ischemické změny je senzitivita MRI 83%, specificita 98%. Co se týče pacientů s izolovaným vertigem, v prvních 48 hodinách může být až ve 20 % případů falešně negativní výsledek (ložiska ischemie v mozečkové hemisféře menší než 1 cm či v oblasti mozkového kmene). U pacientů s podezřením na ischemickou CMP v zadním povodí doporučujeme provádět MRI s časovým odstupem (léčbu samozřejmě zahajujeme neprodleně), naopak vyloučení nádorových či zánětlivých procesů (např. absces) v zadní jámě lební je indikací k statim provedení MRI mozku. V neposlední řadě je třeba si uvědomit, že určité klinické jednotky, jako vestibulární neuronitida, vestibulární migréna či benigní paroxysmální polohové vertigo, vykazují normální radiologický nález. V těchto případech je třeba se spoléhat na anamnestická data a správnost klinického vyšetření.
Tab. 3. Dělení závratí dle vazby na vyvolávající událost (upraveno dle příručky Akutní závrať, Koucký et al., 2022) 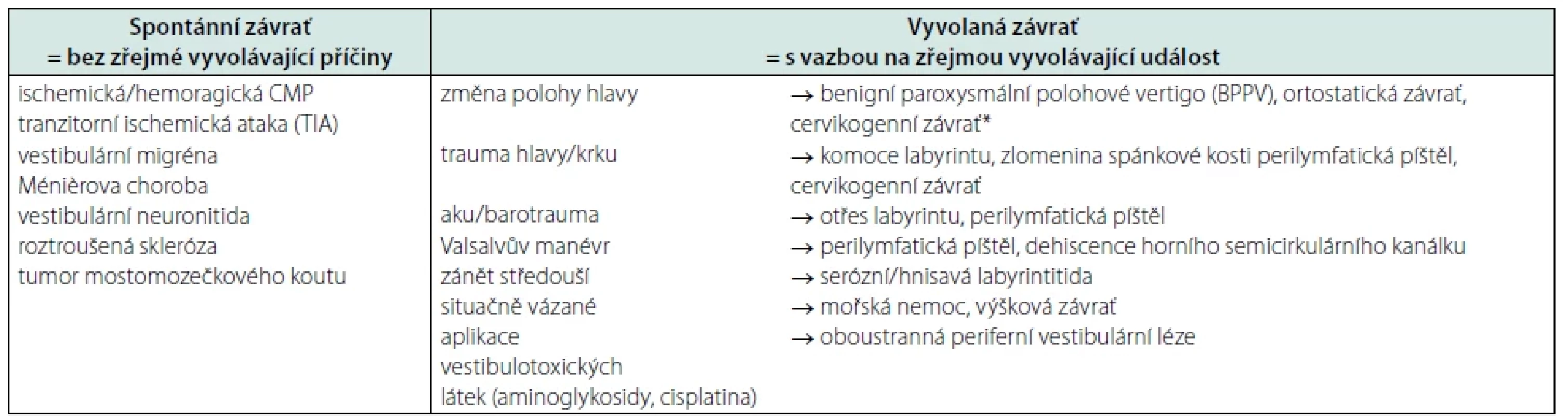
CMP = cévní mozková příhoda * cervikogenní závrať je obecně velmi nadužívanou diagnózou, kterou lze u pacienta s akutní závratí stanovit až per exclusionem. Přítomnost nystagmu pak tuto diagnózu vylučuje. Naopak akutní závrať s blokádou cervikální oblasti může být projevem subarachnoidálního krvácení či disekce a. vertebralis Tab. 4. Dělení závratí dle časového průběhu (upraveno dle příručky Akutní závrať, Koucký et al., 2022) 
* vyjadřuje schematicky nejčastější délku trvání symptomů pro danou diagnózu ** TIA je definována jako klinicky manifestní ložiskové postižení mozku trvající několik minut, maximálně však 24 hodin, bez následného patologického nálezu na MRI. CMP je klinický projev poškození mozku s prokázanou čerstvou lézí na zobrazovacích metodách *** rozvoji CMP mohou v předchozích dnech, týdnech či měsících předcházet opakované TIA projevující se také závratí Tab. 5. Syndromologická diagnostika (upraveno dle Jeřábek, Algoritmy diagnostiky a léčby závrativých stavů, 2020) 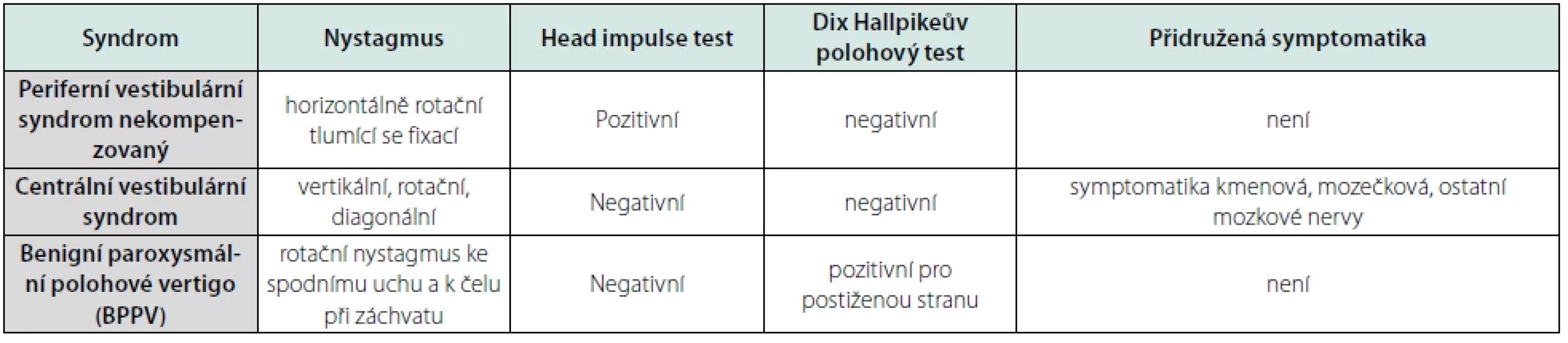
Obr. 2. Diagnostický algoritmus; převzato z příručky Akutní závrať, Koucký et al., 2022 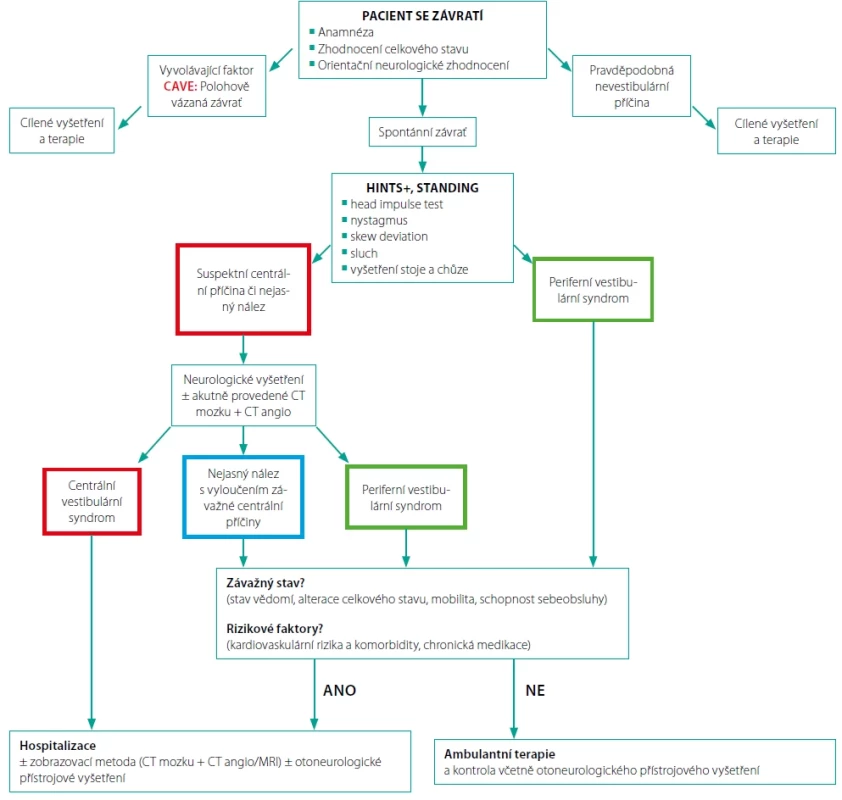
Shrnutí
U pacientů s akutní závratí je v první fázi třeba rozlišit závažné život ohrožující postižení. Nevestibulární původ závratí je velmi častý. Kombinace pečlivého odběru anamnézy (spouštěče, trvání obtíží, přidružené symptomy) s provedením základních vestibulárních vyšetření (nystagmus, okulomotorika, head impulse test, polohové manévry, vyšetření stoje a chůze) vede ke spolehlivému odlišení centrální a periferní vestibulární etiologie. K tomu nám slouží standardizované diagnostické algoritmy (HINTS+, STANDING). Zobrazení struktur zadní jámy pomocí CT či MRI je v časné fázi zatíženo nízkou senzitivitou či poměrně výraznou falešnou negativitou výsledků. U cévně rizikových pacientů (kardiovaskulární onemocnění, DM, dyslipidemie, věk ≥ 50 let) s akutní závratí (symptomy trvající méně než 24 hodin) doporučujeme ve statimovém režimu indikovat nejen nativní CT mozku, ale i CT angiografii k možnému průkazu postižení stěny či lumen magistrálních tepen. V rámci diagnostických rozpaků by měl pacienta s akutní závratí vždy vyšetřit neurolog, který vyloučí/potvrdí zejména podezření na centrální příčinu obtíží. Zároveň bychom měli mít na paměti, že „normální“ nález na zobrazovacích metodách nevylučuje patologickou jednotku. Nejvyšší senzitivitu a specificitu k objasnění centrální příčiny závratí přináší precizní anamnéza a klinické vyšetření.
Zdroje
- Newman-Toker DE, Hsieh YH, Camargo CA Jr, et al. Spectrum of dizziness visits to US emergency departments: cross-sectional analysis from a nation-ally representative sample. Mayo Clin Proc. 2008;83 : 765-775.
- Royl G, Ploner CJ, Leithner C. Dizziness in the emergency room: diagnoses and misdiagnoses. Eur Neurol. 2011;66 : 256-263.
- Tehrani, A. S. S. et al. Rising Annual Costs of Dizziness Presentations to U.S. Emergency Departments. Acad Emerg Med. 20,689-696(2013).
- Zwergal A, Dieterich M. Vertigo and dizziness in the emergency room. Curr Opin Neurol. 2020(33):117-125.
- Koucký V, Balatková Z, Čada Z, et al. Akutní závrať – příručka pro praxi, Maxdorf, Praha, 2022.
- Newman-Toker, et al. TiTrATE: A Novel, Evidence-Based Approach to Diagnosing Acute Dizziness and Vertigo, Neurol Clin. 2015.
- Kattah JC, Talkad AV, Wang DZ, et al. HINTS to diagnose stroke in the acute vestibular syndrome: three-step bedside oculomotor exa-mination more sensitive than early MRI diffusion-weighted imaging. Stroke 2009;40 : 3504-3510.
- Jeřábek J. Algoritmy diagnostiky a léčby závrativých stavů. Neurol. praxi. 2020;21(6):472-476.
- Hwang P, et al. Comparative Sensitivity of Computed Tomography vs. Magnetic Resonance Imaging for Detecting Acute Posterior Fossa Infarct. J Emerg Medicine. 2012.
- Chalela JA, et al. Magnetic resonance imaging and computed tomography in emergency assessment of patients with suspected acute stroke, Lancet 2007.
- Kerber KA, Brown DL, Lisabeth LD, et al. Stroke among patients with dizziness, vertigo, and imbalance in the emergency department: a population-based study. Stroke. 2006;37 : 2484-7. 12.
- Kabra R, Robbie H, Connor SE. Diagnostic yield and impact of MRI for acute ischaemic stroke in patients presenting with dizziness and vertigo. Clin Radiol. 2015;70 : 736-742.
- Jeřábek J. Diagnostika pacienta s akutní závratí. Česká a slovenská neurologie a neurochirurgie. 2015(78): 03-510.
- Ambler Z, Jeřábek J. Diferenciální diagnóza závratí. 2. vyd. Praha: Triton, 2008, ISBN 978-80-7387-127-7.
- Čada Z, Černý R, Čakrt O. Závratě. Medicína hlavy a krku. Havlíčkův Brod: Tobiáš; 2017. ISBN 80-7311-165-6.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2023 Číslo E-5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Úspěšná léčba SAPHO syndromu (nebakteriální osteomyelitidy a akné) anakinrou a denosumabem. Popis případu a přehled léčebných možností
- Vybrané biomarkery ortostatickej intolerancie
- Pacient s akutní závratí – role klinického vyšetření a zobrazovacích metod
- Steroid responzívna encefalopatia asociovaná s autoimunitnou tyreoiditídou ako príčina akútnej encefalopatie
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Úspěšná léčba SAPHO syndromu (nebakteriální osteomyelitidy a akné) anakinrou a denosumabem. Popis případu a přehled léčebných možností
- Pacient s akutní závratí – role klinického vyšetření a zobrazovacích metod
- Vybrané biomarkery ortostatickej intolerancie
- Steroid responzívna encefalopatia asociovaná s autoimunitnou tyreoiditídou ako príčina akútnej encefalopatie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



