-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Dlouhodobé sledování pacientů s klinickými známkami krvácení do horní části trávicího traktu a negativním endoskopickým nálezem
Long-term monitoring of patients with clinical symptoms of upper gastrointestinal tract bleeding with a negative endoscopy result
The authors present the results of a long-term monitoring of patients who presented with clinical signs of bleeding from the upper gastrointestinal tract (GIT) but totally negative endoscopy results on admission. Retrospective-prospective analysis of acute endoscopies in patients with clinical signs of bleeding from the upper gastrointestinal tract performed in the Endoscopy Centre of the Ostrava Teaching Hospital from 2002 to 2005, long term monitoring of the sample with negative results on admission. A total of 133 patients, i.e. 16.3 % of all acute procedures, with no source of bleeding detected in the first endoscopy. 26.4 % of wrong indications. In the rest of the sample, a source of bleeding was detected by endoscopy in 17 patients (15 in an early examination and 2 within one month from the event), i.e. 17.3 %. The rate of bleeding recurrence was 15 %. The risk of recurrence was higher in patients with haematemesis and a decrease in the blood count (BC) at the time of the first event. In 19 patients, i.e. 14.3 %, the source was not detected. In the remaining 33 patients, the findings were as follows: 1) in 4 patients, the source of bleeding was detected in the small intestine (push enteroscopy or enteroclysis); 2) in 3 patients, the source of bleeding was detected in the colon; 3) in 6 patients, IBD was detected; 4) in 5 patients, cirrhosis of the liver was diagnosed within months or years from the event.
Key words:
gastrointestinal bleeding – negative finding
Autoři: E. Machytka 1
; J. Ehrmann 2; P. Svoboda 1; P. Klvaňa 1; Arnošt Martínek 1
; P. Vávra 3
Působiště autorů: Interní klinika FNsP Ostrava-Poruba, přednosta doc. MUDr. Arnošt Martínek, CSc. 1; II. interní klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Vlastimil Procházka, Ph. D. 2; Chirurgická klinika FNsP Ostrava-Poruba, přednosta doc. MUDr. Jan Dostalík, CSc. 3
Vyšlo v časopise: Vnitř Lék 2007; 53(9): 942-946
Kategorie: Původní práce
Souhrn
Autoři prezentují dlouhodobé sledování pacientů s klinickými známkami krvácení do horního gastrointestinálního traktu (GIT), ale zcela negativním vstupním endoskopickým vyšetřením. Retrospektině-prospektivní analýza akutních endoskopických vyšetření u pacientů s klinickými známkami krvácení do horního zažívacího traktu provedených v endoskopickém centru Fakultní nemocnice Ostrava v letech 2002-2005, dlouhodobé sledování souboru s negativním vstupním vyšetřením. Celkem u 133 pacientů (16,3 % všech akutních výkonů) nebyl při prvním endoskopickém vyšetření prokázán zdroj krvácení.V 26,4 % se jednalo o nesprávnou indikaci. Ve zbytku souboru byl při endoskopické kontrole celkem u 17 pacientů odhalen zdroj krvácení (15 při časné kontrole a 2 do 1 měsíce od příhody), tj. 17,3 %. Recidiva krvácení se vyskytla u 15 %. Riziko recidivy je vyšší u pacientů s hematemezou a poklesem krevního obrazu (KO) při první příhodě. U 19 pacientů (14,3 %) nebyl odhalen zdroj. U zbývajících 33 pacientů se objevily následující nálezy: 1. zdroj objeven v tenkém střevě u 4 pacientů (push-enteroskopie či enteroklýza), 2. zdroj krvácení v tlustém střevě u 3 pacientů, 3. nález IBD u 6 pacientů, 4. diagnóza jaterní cirhózy s odstupem několika měsíců až let u 5 pacientů.
Klíčová slova:
gastrointestinální krvácení - negativní nálezÚvod
Krvácení do horní části zažívacího traktu je vážný, život ohrožující stav vyžadující rychlou diagnostiku, léčbu, dobrou organizaci a týmovou práci endoskopických pracovišť, jednotek intenzivní péče interní a chirurgické kliniky, ale také dobrou spolupráci s rychlou záchrannou službou a centrálním příjmem nemocnice.
Problematika správné diagnostiky a léčby krvácení do horní části gastrointestinálního traktu (GIT) je dlouhodobě jedním ze stěžejních témat gastroenterologických prací. Jisté diagnostické a terapeutické rozpaky mohou nastat u pacientů, u nichž nebyl při akutním vyšetření prokázán zdroj krvácení. Ve všech pracích je popisováno určité procento pacientů s klinickými známkami krvácení do GIT, ale normálním endoskopickým nálezem. Této skupině většinou nebývá věnován další prostor, často se konstatuje možnost přehlédnutí již nekrvácející léze, případně její spontánní zhojení pro větší časový odstup od krvácení po provedení endoskopie - od doby začátku krvácení do objevení melény mohou uběhnout klidně 2 i více dnů, další možností je nesprávná indikace - potraviny či medikamenty (preparáty železa, borůvky, červená řepa, jelita, maliny, bizmut, živočišné uhlí atd) zbarvující stolici a nebo zvratky dočerna, a tudíž může vést k záměně s melénou či zvracením „kávové sedliny“. K této situaci může rovněž dojít při epistaxi či jiném krvácení v oblasti hlavy a spolykání krve, při zatékání krve z dýchacích cest, ať už přirozenou cestou či píštělí.
Podíl pacientů s normálním endoskopickým nálezem bývá uváděn různými autory většinou kolem 10 % [1-6], ovšem k tomuto údaji nejsou uvedeny žádné odkazy na konkrétní soubory pacientů. V případě prací rozebírajících jednotlivé endoskopické nálezy se procento těchto pacientů pohybuje i nad 20 % [7-9]. Konečný [5] udává pouze 1,3 % pacientů bez určení zdroje krvácení oproti literárně udávaným 10 % a vysvětluje tuto skutečnost účelným odběrem anamnestických dat a především pak zavedením jednotného algoritmu vyšetřovacích postupů a vysokou odbornou erudicí endoskopujících lékařů.
Ve skórovacích schématech, např. dle Rockalla [12], je většinou stanoveno souhrnné procento možných komplikací zohledňující i negativní endoskopický nález.
Meléna nebo hematemeza bývá dosti často pacienty velmi negativně vnímána vzhledem k dosti značné informovanosti laické populace o závažnosti tohoto příznaku, pokud je u pacienta objeven jednoznačný zdroj, který je navíc účinně přeléčen (nejčastější příčinou bývají vředové léze žaludku a duodena, tudíž léčba bývá většinou dlouhodobě účinná), pak pacient většinou odchází po všech stránkách spokojen, ovšem pokud nejsme zdroj ani po opakovaných vyšetřeních schopni určit, může tato situace vést k oprávněným rozpakům pacienta spojeným s možnými dalšími otázkami, od obavy o své zdraví až po pochybnosti nad našimi vědomostmi a technickými schopnostmi.
Soubor nemocných a metodika
Cílem práce je dlouhodobé sledování pacientů s klinickými známkami krvácení do horní části GIT, ale zcela negativním vstupním endoskopickým vyšetřením - to je takových, u nichž nebyl nalezen žádný zdroj krvácení a ani nebyly přítomny stigmata po proběhlém krvácení v průběhu akutní endoskopie, a provést jejich kompletní došetření, sledovat riziko recidivy krvácení, mortalitu, a pokusit se stanovit optimální diagnosticko-terapeutický postup u této skupiny pacientů na základě našich výsledků.
V naší práci jsme provedli retrospektině-prospektivní analýzu akutních endoskopických vyšetření u pacientů s klinickými známkami krvácení do horního zažívacího traktu provedených v endoskopickém centru Fakultní nemocnice Ostrava v letech 2002-2005. Sledovali jsme skupinu pacientů, u kterých úvodní vyšetření neprokázalo zdroj a ani nebyly známky po proběhlém krvácení. Většina pacientů byla hospitalizována na interní klinice. U těchto pacientů jsme zvolili následující vyšetřovací postupy:
- kontrolní endoskopické vyšetření horní části GIT, do 24-48 hod od vstupního vyšetření s biopsií na RUT (rychlý ureázový test) ke stanovení Helicobacter pylori
- standardní biochemický screening zahrnující stanovení bilirubinu, ALT, AST, ALP, GMT, glukóza, cholesterol, urea, kreatinin
- krevní obraz při přijetí, poté kontroly s odstupem 24 a 48 hod včetně retikulocytů
- upřesnění anamnézy pacienta, především na užívání NSA, antikoagulancií, kortikoidů, abúzus alkoholu, předchozí krvácení do GIT, vředová choroba, jaterní cirhóza atd
- sonografie břicha především k vyloučení jaterní cirhózy
- u pacientů s pozitivitou Helicobacter pylori provedení eradikace dle klasického schématu: omeprayol 20 mg 1-0-1, klaritromycin 500 mg 1-0-l a amoxicilin 1 000 mg 1-0-1
- do měsíce od propuštění kontrola v gastroenterologické ambulanci s provedením odběru KO a biochemického screeningu
- kontrolní endoskopie horní části GIT do 4-6 týdnů po příhodě s případnou kontrolou eradikace Helicobacter pylori
- u pacientů, kde nebyl prokázán zdroj, provedení koloskopie
- u vybraných pacientů provedení enteroklýzy
- zvážení indikace kapslové enteroskopie
- dispenzarizace v gastroenterologické ambulanci: první rok v intervalech po 3 měsících a následující roky za 6-12 měsíců, u symptomatických pacientů znovu kontrolní endoskopie horní části GIT dle potřeby.
Výsledky
Na našem endoskopickém pracovišti se ročně provádí 2 000-2 400 ezofagogastroduodenoskopických vyšetření, z toho každý rok asi 200 (8-10 % všech výkonů) bývá z důvodu klinických známek krvácení do horní části GIT, více než polovina z nich je provedena mimo pracovní dobu během tzv. endoskopických příslužeb.
Zdrojem krvácení byly nejčastěji vředové léze, a to přibližně se stejně rozloženou lokalizací mezi žaludek a duodenum. Na dalším místě se v četnosti nálezů umístila hemoragická gastropatie, následovaná hemoragickou ezofagitidou a jícnovými varixy, ostatní etiologie již dosahují nižšího výskytu - podrobně v tab. 1.
Tab. 1. Přehled endoskopických nálezů u pacientů vyšetřených ve FN Ostrava v letech 2002–2005 pro klinické známky krvácení do horní části GIT (GAVE – gastric antral venous ectasia). 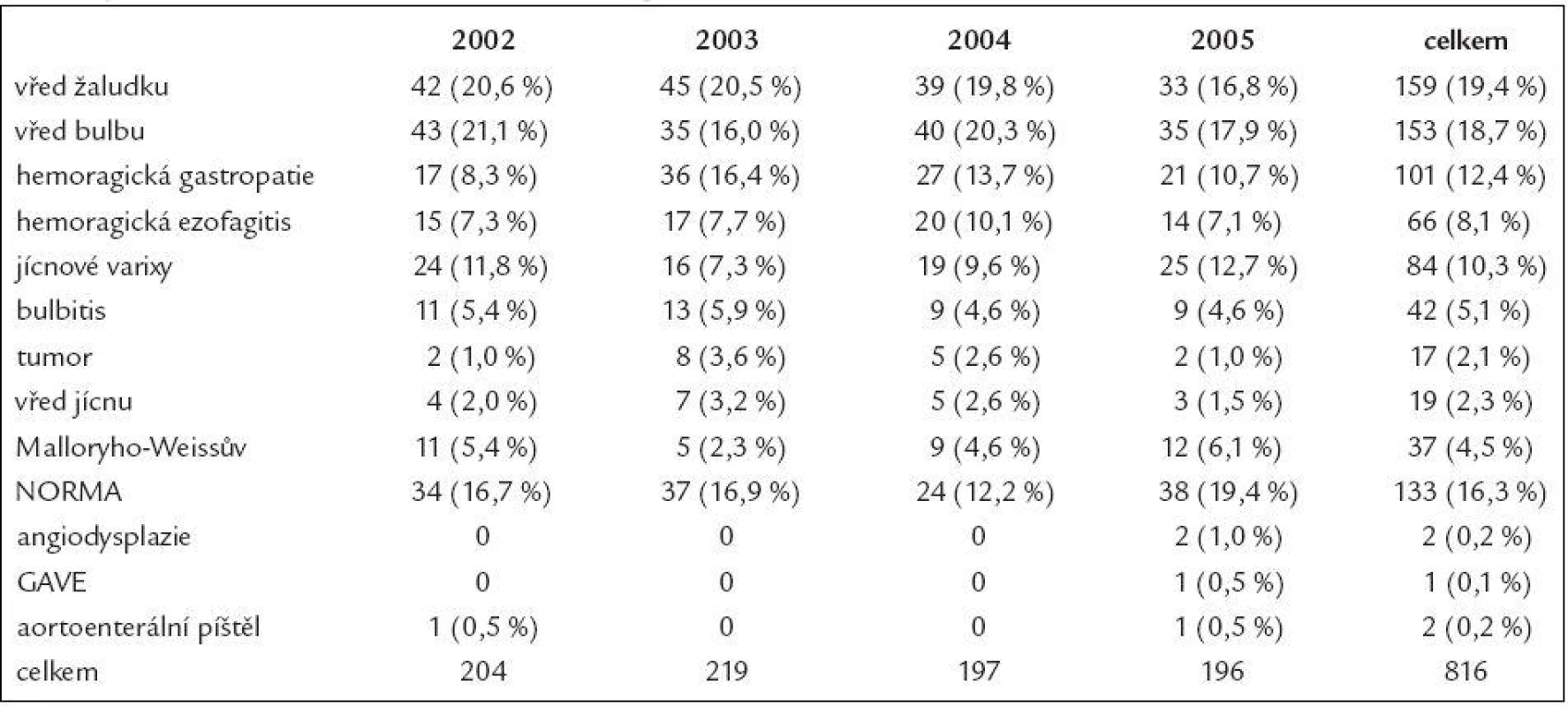
Do souboru bylo zařazeno celkem 133 pacientů. Tito pacienti byly vyšetřeni z důvodu podezření na krvácení do horní části zažívacího traktu, tzn. měli v anamnéze hematemezu, melénu nebo kombinaci obou příznaků, ovšem při prvním ezofagogastroduodenoskopickém vyšetření nebyl odhalen žádný ani potencionální zdroj krvácení a nebyly přítomny ani stigmata po proběhlém krvácení - krev, koagula či hematin.
Počty pacientů v jednotlivých letech, podíl mužů a žen, charakteristiky věku a výsledky odběru biopsie na HP (Helicobacter pylori) jsou uvedeny v tab. 2.
Tab. 2. Charakteristiky hlavní skupiny pacientů s negativním endoskopickým nálezem. 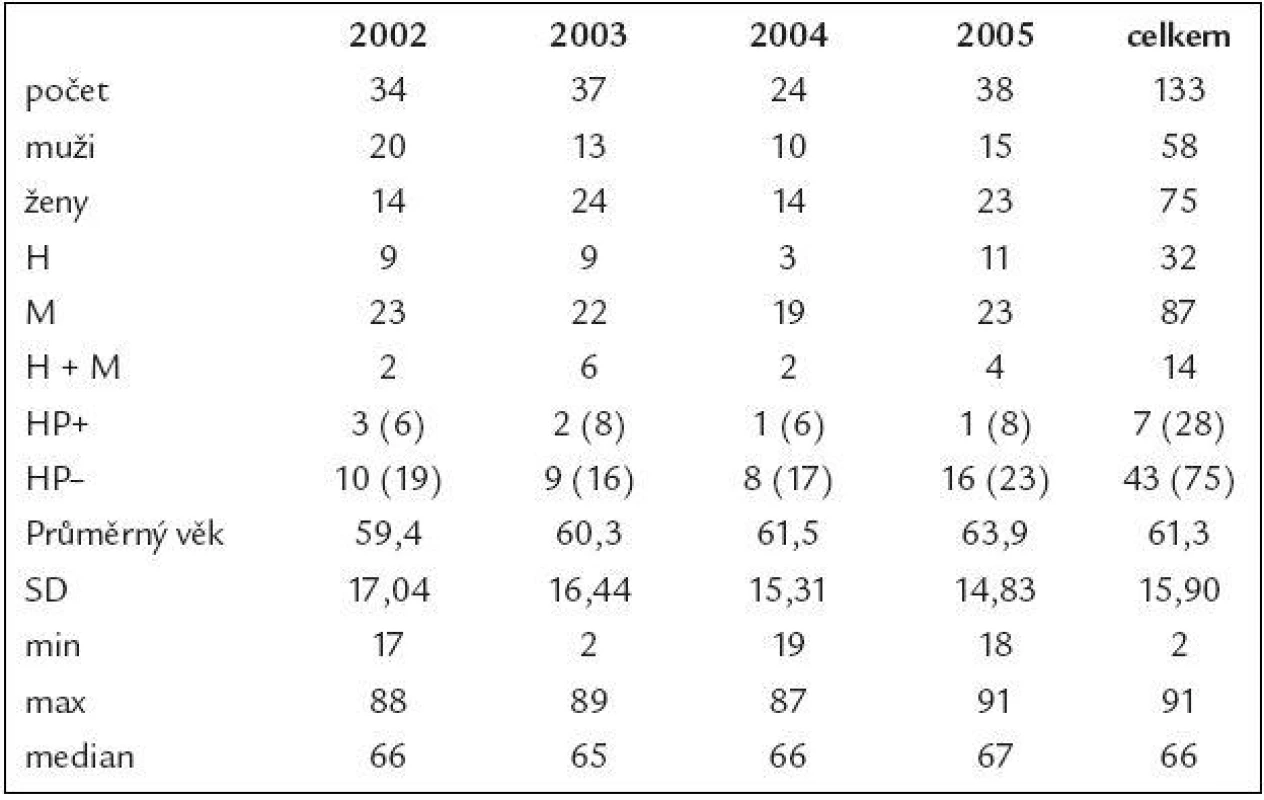
H – hematemeza, M – meléna, H+M – kombinace hematemezy a melény, HP+ – pacienti s pozitivním rychlým ureázovým testem na Helicobacter pylori při akutním vyšetření a v závorce údaj u biopsií provedených při endoskopické kontrole, HP– – pacienti Helicobacter pylori negativní, SD – směrodatná odchylka, min – minimální věk, max – maximální věk Celkem 35 pacientů (26,31 %) bylo vyřazeno po upřesnění anamnézy - v podstatě se jednalo o pacienty, jejichž indikace k urgentnímu endoskopickému vyšetření by byla při správném podrobném odebrání anamnézy přinejmenším velmi sporná.
Nejčastější důvody byly následující:
- užívání preparátů železa
- potraviny imitující vzhled melény
- krvácení z horních partií dýchacích cest - epistaxe
- hemoptýza - nejčastěji u tumorů plic.
Ze zbývajících 98 pacientů bylo u 84 jedinců (86 %) provedeno do 24-48 hod kontrolní endoskopické vyšetření. Při této časné kontrole byl zdroj odhalen u 15 pacientů.
Ze zbývajících 14 pacientů, u kterých nebyla provedena časná endoskopická kontrola do 24-48 hod, se celkem 8 dostavilo do gastroenterologické ambulance ke kontrole a 6 z nich bylo nejpozději do měsíce provedeno endoskopické vyšetření, 2 kontrolní endoskopii odmítli. Z těchto 8 endoskopických kontrol se ve 2 případech podařilo odhalit potencionální zdroj krvácení - 1krát jícnové varixy a 1krát subkardiání ulceraci žaludku.
Zcela ztraceno z evidence tedy bylo 6 pacientů, tj. 6,0 %. Endoskopická kontrola byla provedena celkem u 90 pacientů – 91,8 %. 2 pacienti kontrolní endoskopii odmítli - 1,5 %.
Při endoskopické kontrole bylo celkem u 17 pacientů odhalen zdroj krvácení (15 při časné kontrole a 2 do 1 měsíce od příhody) - 17,3 %, pokud počítáme procento z celkového souboru, pak se jedná o 12,8 %. U těchto pacientů tedy zřejmě došlo k přehlédnutí léze.
Po odečtení pacientů ztracených z evidence a skupiny s odhaleným zdrojem při první kontrole zůstává ve sledování 71 pacientů. Z těchto 71 jedinců dokončilo sledování 53, tzn. dalších 18 se ztratilo z dispenzarizace.
K recidivě krvácení došlo u 20 pacientů.
V této skupině byl jako primární příznak 10krát hematemeza + meléna, 9krát hematemeza a 1krát meléna. Pozitiva Helicobacter pylori byla prokázána u 9 pacientů (45 % v této skupině).
U 16 byl prokázán zdroj v horní části GIT:
- 7krát vředová léze
- 2krát syndrom Mallory-Weiss
- 2krát angiodysplazie
- 1krát hemoragická gastropatie
- 2krát bulbitis
- 2krát hemoragická ezofagitis.
Žádné z těchto krvácení nebylo hemodynamicky závažné a nedošlo k žádnému úmrtí.
U zbývajících 4 pacientů opět nebyl prokázán zdroj krvácení - k další recidivě již nedošlo. Plánované provedení kapslové endoskopie nebylo uskutečněno - v době příhody jsme kontaktovali několik pracovišť provádějících tuto metodu, ale žádný s pacientů nesplnil kritéria k indikaci tohoto vyšetření. Tímto kritériem bylo v dané době množství krevních převodů.
V této skupině celkem u 12 pacientů (60 %) byl v době první příhody zaznamenán významný pokles červené krevní řady následovaný kompenzatorním zvýšením hladiny retikulocytů.
Klíčovou roli u první příhody zřejmě sehrála doba od objevení se příznaků po čas endoskopického vyšetření - pacienti se dostavili pozdě - průměrně až za 63,52 hodiny (8-188 hod). Za tuto dobu již mohlo dojít k úplnému zhojení krvácející léze.
U zbývajících 33 pacientů se objevily následující nálezy:
- zdroj objeven v tenkém střevě u 4 pacientů (push-enteroskopie či enteroklýza)
- zdroj krvácení v tlustém střevě u 3 pacientů
- nález IBD u 6 pacientů
- rozvoj jaterní cirhózy s odstupem několika měsíců až let u 5 pacientů.
Zbývá tedy 15 jedinců a 4 z neodhaleným zdrojem ze skupiny s recidivou krvácení, celkem tedy 19 pacientů - 14,3 % z původních 133. Jako primární příznak v této skupině byla v 16 případech meléna, u 3 hemetemeza. K významnému poklesu krevního obrazu nedošlo u nikoho.
Diskuse
Poměrně obtížně se komentuje náš soubor pacientů s negativním endoskopickým vyšetřením vzhledem k tomu, že jsme prakticky nenalezli obdobnou publikovanou práci. Co se týče počtu pacientů s negativním vstupním endoskopickým vyšetřením, je naše procento v relacích publikovaných prací - toto rozmezí se pohybuje mezi 5-25 %. Ale proč tomu takto bylo, se už většinou nedozvíme. Pouze ze skórovacích schématech [17] nám fakt negativního endoskopického vyšetření přináší malé riziko z hlediska mortality. V některých pracích nejsou pacienti s normálním nálezem vůbec zmiňováni, případně nejsou uváděni v tabulkách nálezů a jejich počet lze dohledat až v textu článku.
Suchánek [10] rozebírá ve své práci urgentní endoskopie v Ústřední vojenské nemocnici v Praze za rok 2005. Celkem bylo provedeno 245 urgentních endoskopií, z toho v 41 případech nebylo zjištěno krvácení, tj. 16,7 %. Toto číslo je prakticky stejné, jako v našem případě. Stručně se ještě zmiňuje o jejich osudu po výkonu - celkem 3krát (7,3 % falešně negativních výsledků) byl následně prokázán zdroj, z toho v jednom případě byla provedena akutní laparotomie a 2krát byla nalezena ulcerace - FIA a FIII.
Třeška [11] mapuje zkušenosti s krvácením do GIT ve FN v Plzni v letech 2003-2005. Na místní chirurgické klinice bylo v tomto období hospitalizováno 249 pacientů z důvodů krvácení do GIT, z toho 188 bylo s krvácením do GIT. Zdroj krvácení nebyl v 19 případech dostupnými prostředky zjištěn - toto odpovídá 7,6 % všech případů, pokud ovšem toto číslo vztáhneme ke krvácením do horní části, dostáváme 10,1 % případů.
V nejrozsáhlejší zahraniční práci Rockalla [12] je pouze zmíněno, že v 75 % případů byla pozitivní diagnóza krvácení do GIT, to tedy odpovídá 25 % negativních endoskopických nálezů. Tento fakt není přímo zmíněn - pouze odvozujeme z textu.
35 pacientů vyřazených na základě důkladného rozboru anamnézy považujeme za přijatelné množství, jedná se o přibližně 4 % celkového počtu vyšetřených pacientů a jistě by bylo větší chybou paušální odmítání pacientů např. s anamnézou užívání preparátů železa, zvláště pokud mají současně dyspepsie. Tento fakt nevylučuje krvácení do GIT a zvláště při požadavku v době normální pracovní doby je mnohem jednodušší provedení endoskopického vyšetření. V našich krajích je nezanedbatelných faktem pro provedení endoskopie i její velmi nízká cena.
U poměrně významné části pacientů byl při časné endoskopické kontrole objasněn zdroj krvácení, konkrétně u 17 %. Jedná se o 17 %, pokud počítáme jako za základ skupinu pacientů již po odečtení těch, kteří byli vyřazeni na základě podrobného rozboru anamnézy. V případě, že za základ pro výpočet procenta přehlédnutých lézí bereme celou skupinu pacientů s negativním endoskopickým nálezem, jedná se pak již jen o 12 % nálezů.
Procento přehlédnutých lézí bývá často rozebíráno v pracích zaměřujících se na problematiku obscure bleeding. Obscure bleeding je definováno jako krvácení neznámého původu, které přetrvává delší dobu nebo recidivuje, tj. rekurentní nebo perzistující sideropenická anémie, pozitivní test na okultní krvácení do stolice nebo viditelné krvácení, které nastalo po negativním iniciálním endoskopickém vyšetření [4]. Jedná se tedy o poněkud jinou část pacientů, ovšem do značné míry se obscure bleeding protíná z naší problematikou. Výsledky v zahraničí jsou následující.
Zuckermann [14] uvádí ve své analýze pacientů s obscure bleeding a s okultním krvácením, že přibližně 30 % lézí horní části GIT a 3 % v případě dolní části GIT může být přehlédnuto při iniciálním gastroskopickém nebo koloskopickém vyšetření. Jako nejčastěji přehlédnuté léze uvádí Cameronovy eroze při axiální hiátové hernii, GAVE (gastric antral venous ectasia) a angiodysplazie.
Descamps [15] provedl retrospektivní analýzu 233 pacientů, kteří podstoupili push enteroskopii pro obscure bleeding po negativním gastroskopickém vyšetření. U 10 % pacientů byla léze v dosahu gastroskopu, v polovině případů se jednalo o lokalizaci do fundu žaludku.
Hayat [16], který vyšetřoval soubor 78 pacientů se sideropenickou anémií nebo obscure bleeding, uvádí, že došlo k přehlédnutí zdroje krvácení u 18 pacientů, což představuje 23 %. Diagnóza byla určena u 43 pacientů, oněch 18 přehlédnutých lézí pak vztaženo k tomuto počtu představuje celých 42 %. Nejčastěji nalezenými zdroji krvácení byly arteriovaskulární malformace, jícnové a žaludeční ulcerace, Cameronovy eroze a GAVE.
V těchto pracích se tedy procento přehlédnutých lézí pohybuje v rozmezí 10-42 %. Našich 12, resp. 17 % je tedy spíše na dolní hranici tohoto rozmezí a vede nás ke konstatování solidní úrovně našich endoskopických vyšetření a v souladu s ostatními autory považujeme za vhodné provedení kontrolní gastroskopie u pacientů s normálním endoskopickým nálezem a jasnými klinickými známkami krvácení do horní části zažívacího traktu, zvláště pak pokud je navíc přítomen nález sideropenické anémie či pokud se jedná o recidivu krvácení, případně pokud pacient spadá do definice obscure bleeding. Tato standardní gastroskopická kontrola je hlavně vhodná u pacientů indikovaných k provedení enteroskopie, vzhledem k omezené dostupnosti a vyšší ceně této vyšetřovací metody.
Závěr
Průměrně u 16,3 % nebyl při prvním endoskopickém vyšetření prokázán zdroj krvácení.
V 26,4 % se jednalo o nesprávnou indikaci, k přehlédnutí léze došlo u 12,8 %. Recidiva krvácení se vyskytla u 15 %. Riziko recidivy je vyšší u pacientů s hematemezou a poklesem KO při první příhodě. Vzhledem k těmto výsledkům považujeme alespoň u rizikových pacientů za vhodnou časnou endoskopickou kontrolu. U všech pacientů s klinickými známkami krvácení do GIT a negativním endoskopickým nálezem při prvním vyšetření je vhodná dispenzarizace v gastroenterologické ambulanci.
MUDr. Evžen Machytka
www.fnspo.cz
e-mail: evmac@post.cz
Doručeno do redakce: 30. 1. 2007
Přijato po recenzi: 26. 2. 2007
Zdroje
1. Mařatka Z. Gastroenterologie. Praha: Karolinum 1999; 435-446.
2. Mařatka Z. Urgentní endoskopie při hematemeze a meleně. In: Fibroskopie trávicí trubice. Praha: Avicenum 1984.
3. Zavoral M, Dítě P, Špičák J et al. Endoskopická léčba krvácení do trávicího ústrojí - srovnání jednotlivých technik. In: Nové trendy v digestivní endoskopické diagnostice a léčbě. Praha: Grada Publishing 2000.
4. Dítě P et al. Akutní nevarikózní krvácení do horní části trávicího ústrojí. In: Akutní stavy v gastroenterologii. Praha: Galén 2005.
5. Konečný M, Ehrmann J, Procházka V et al. Naše zkušenosti s novou organizací péče o nemocné s akutním krvácením do horní části trávicího traktu. Vnitř Lék 2005; 51 : 36-40.
6. Yamada T et al. Textbook of Gastroenterology. Philadeplhia: LWW 1999.
7. Zaltman C, de Souza H, Castro M et al. Upper gastrointestinal bleeding in a Brazilian hospital: a resprospective study of endoscopic records. Arq Gastroenterol 2002; 39 : 74-80.
8. Thomopoulos KC, Theocharis GJ, Nikolopoulou VN et al. Acute upper gastrointestinal bleeding in patients on long-term oral anticoagulation therapy: Endoscopic findings, clinical management and outcome. World J Gastroenterol 2005; 11 : 1365-1368.
9. Goláňová J, Hrdlička L, Šťovíček J et al. Akutní krvácení z horní části gastrointestinálního traktu - přehled urgentních endoskopií horní části trávicího traktu na našem pracovišti. Vnitř Lék 2004; 50 : 274-277.
10. Suchánek Š, Stefanová M, Závada F et al. Urgentní endoskopie při krvácení do horní části trávicího traktu za rok 2005. HPB Bulletin 2006; 52-54.
11. Třeška V, Geiger J, Šebor J et al. Krvácení do gatrointestinálního traktu - zkušenosti Chirurgické kliniky FN v Plzni. HPB Bulletin 2006; 41-43.
12. Rockall TA, Logan RFA, Devlin HB et al. Incidence of and mortality from acute upper gastrointestinal haemorrhage in the United Kingdom. BMJ 1995; 311 : 222-226.
13. Ameciran Gastroenterological Association Medical Positron Statement: Evaluation and Management of Occult and Obscure Gastrointestinal Bleeding. Gastroenterology 2000; 118 : 197-200.
14. Zuckermann G, Prakash C, Askin M et al. AGA technical review on the evaluation and management of occult and obscure bleeding. Gastroenterology 2000; 118 : 201-221.
15. Descamps C, Schmit A, Van Gossum A. Missed upper gastrointestinal tract lesions may explain occult bleeding. Endoscopy 1999; 31 : 452-455.
16. Hayat M, Axon A, O´Mahony S. Diagnostic yield and effect on clinical outcomes of push enteroscopy in suspected small bowel bleeding. Endoscopy 2000; 32 : 369-372.
17. Zonča P, Malý T, Vávra P. Skórovací systémy při krvácení z horního trávicího ústrojí. Čes Slov Gastroent 2000; 54(Suppl. 1): 84.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2007 Číslo 9- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Význam hydratace při hojení ran
- Myasthenia gravis: kombinace chirurgie a farmakoterapie jako nejefektivnější modalita?
-
Všetky články tohto čísla
- Primárny aldosteronizmus
- Inkretinová strategie léčby diabetes mellitus 2. typu - DPP-IV
- 5. medzinárodný kongres o výskume uremického syndrómu a uremickej toxicity, 7. nefrologická konferencia baltických štátov.
- Prof. MUDr. Jaromír Hradec, CSc., šedesátníkem
- Vzpomínka na emeritního primáře interního oddělení Krajské nemocnice T. Bati, a.s., ve Zlíně, prim. MUDr. Rostislava Lukaštíka
- Novák Z, Chrastina J, Říha I. Atlas of Endoscopic Neurosurgery. Atlas endoskopické neurochirurgie.
- Úvodník
- Výsledek celotělového FDG-PET vyšetření predikuje osud nemocných s difuzním velkobuněčným lymfomem - editorial
- Jaká je role katétrové ablace A-V junkce a trvalé kardiostimulace v době, kdy lze fibrilaci síní všech forem léčit selektivní katetrovou ablací? - editorial
- Léčba fibrilace síní v době katétrové ablace - editorial
- Možnosti imunomodulační terapie u kriticky nemocných - lepší diagnostika znamená účinnější léčbu - editorial
- Tuková buňka stále plodnější - editorial
- Únavový syndrom v onkologii - editorial
- Invazivní houbové infekce u nemocných po transplantaci kmenových buněk krvetvorby: vývoj v diagnostice, prevenci a léčbě v posledním desetiletí - editorial
- Inkretinová strategie léčby diabetes mellitus 2. typu - DPP-IV - editorial
- Výsledek celotělového FDG-PET vyšetření predikuje osud nemocných s difuzním velkobuněčným lymfomem jak při použití v intermediárním stagingu, tak při použití na konci standardní chemoterapie
- Dlouhodobé sledování pacientů s klinickými známkami krvácení do horní části trávicího traktu a negativním endoskopickým nálezem
- Včasné hemodynamické zmeny po rádiofrekvenčnej ablácii predsieňovokomorového spojenia
- Immodin v léčbě imunoparalýzy nemocných v intenzivní péči
- Sérová hladina retinol-binding proteinu 4 u obéznych s inzulínovou rezistenciou a jedincov s diabetom 2. typu liečených metformínom
- QT dynamicita v rizikové stratifikaci u pacientů po infarktu myokardu
- Endoskopické nálezy v horním trávicím traktu u pacientů s jaterní cirhózou
- Intraabdominální hypertenze na jednotkách intenzivní péče
- Únavový syndrom u onkologického pacienta: možnosti diagnostiky a léčby
- Současné možnosti robotické kardiochirurgie
- Časná diagnostika invazivních mykotických infekcí u hematoonkologických nemocných pomocí sérologických metod
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Intraabdominální hypertenze na jednotkách intenzivní péče
- Únavový syndrom u onkologického pacienta: možnosti diagnostiky a léčby
- Primárny aldosteronizmus
- Včasné hemodynamické zmeny po rádiofrekvenčnej ablácii predsieňovokomorového spojenia
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



