-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Suspenze přední poševní stěny – popis techniky
Anterior vaginal wall suspension – description of the technique
The anterior vaginal wall suspension is a native tissue repair procedure done vaginally to correct stress urinary incontinence secondary to urethral hypermobility and any associated degree of anterior vaginal wall compartment prolapse. The procedure is ideally suited for women with lateral defect cystocele (stages I and II). The procedure can be applied for more advanced degrees of cystocele, but additional repairs will be necessary including vault suspension and posterior compartment repairs (enterocele, rectocele). The technique of the procedure is reported herein, along with our early experience which has been favorable so far. The procedure is short (around one hour), with limited morbidity and no impact on voiding function. Vaginal depth and size are not compromised; so sexual activity can be resumed once the vaginal suture lines have healed. Long‑term data at 15 years has been reported at the last SUFU and AUA meetings by Dr Zimmern from UT Southwestern Medical Center in Dallas.
Key words:
stress urinary incontinence, female, vaginal surgery, native tissue repair
Autori: O. Gulpinar 1; P. Zimmern 2
Pôsobisko autorov: Department of Urology, University of Ankara, Ankara, Turkey 1; Department of Urology, UT Southwestern Medical Center, Dallas, USA 2
Vyšlo v časopise: Urol List 2014; 12(3): 17-20
Súhrn
Suspenze přední poševní stěny spočívá v rekonstrukci nativní tkáně vaginální cestou. Cílem operace je korekce stresové močové inkontinence, k níž došlo v důsledku hypermobility močové trubice, a případně souvisejícího prolapsu přední poševní stěny jakéhokoli stupně. Ideálním kandidátem pro tento výkon je pacientka s laterální cystokélou (1. a 2. stadium). Operace může být indikována rovněž u pacientek s cystokélou závažnějšího stupně, v tomto případě je však nezbytná další rekonstrukce v podobě suspenze klenby poševní a korekce posteriorního kompartmentu (enterokéla, rektokéla). V našem článku popisujeme techniku rekonstrukce a uvádíme naše počáteční (dosud příznivé) zkušenosti. Operace je krátká (trvá přibližně jednu hodinu), je spojena s minimální morbiditou a nemá žádný vliv na mikční funkci. Operace neovlivňuje hloubku ani délku pochvy – po zhojení sutury se tedy pacientka může vrátit k sexuální aktivitě. Prof. Zimmern (UT Southwestern Medical Center, Dallas, USA) prezentoval na poslední konferenci SUFU a AUA dlouhodobé výsledky po 15 letech.
Klíčová slova:
stresová močová inkontinence, ženská, operace pochvy, rekonstrukce nativní tkáně
Pacientka je připravena a zarouškována obvyklým sterilním způsobem v dorzální litotomické poloze. Je zaveden Foleyho katetr a rozvěrač Lone Star™ (obr. 1). Hrdlo močového měchýře identifikujeme nahmatáním balonku Foleyho katetru a provedeme příčné označení (obr. 2). Na počátku je dále třeba označit vrchol pochvy pomocí dvou závěsných stehů z chromovaného catgutu. Oba stehy se umístí přibližně 1,5 – 2 cm laterálně od střední čáry na každé straně a poslouží jako značka nejvíce proximálního konce vaginálních incizí. Naložením této sutury rovněž snížíme vrchol pochvy, a usnadníme tak další krok operace. Dále je značkovacím perem vyznačena vaginální incize, a to od úrovně hrdla močového měchýře (ovšem laterálně) na spojnici mezi poševními záhyby a hladkou lesklou oblastí korespondující s laterálním žlábkem. Při této technice se neprovádí žádná preparace kolem močové trubice. Incizi vedeme od hrdla močového měchýře směrem k horní části vrcholu pochvy.
Obr. 1. Odhalení pochvy usnadníme užitím Scottova (Lonestar<sup>©</sup>) retraktoru. Do močového měchýře je zaveden Foleyho katetr. V této fázi je možné změřit velikost pochvy (délku i šířku). Laterální defekt ozřejmíme nadzvednutím přední poševní stěny a prohlédnutím všech laterálních žlábků. 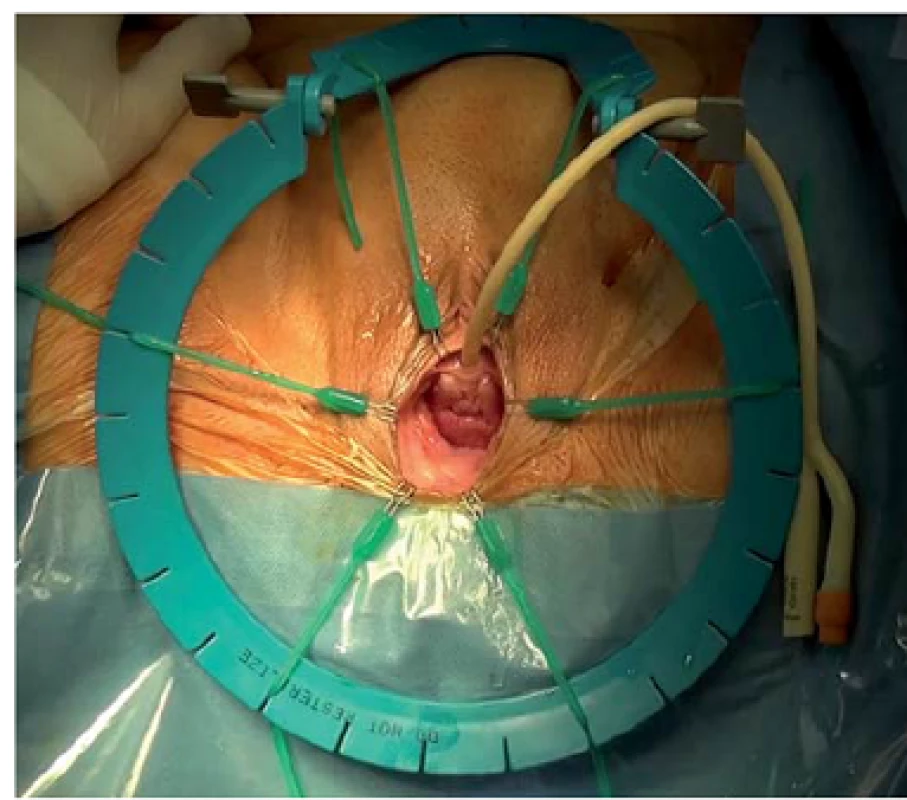
Obr. 2. Oblast hrdla močového měchýře je označena značkovacím perem. Distálně od hrdla močového měchýře by neměla být vedena žádná preparace. Močová trubice a hrdlo močového měchýře jsou ponechány intaktní, aby nedošlo k narušení mikční funkce. 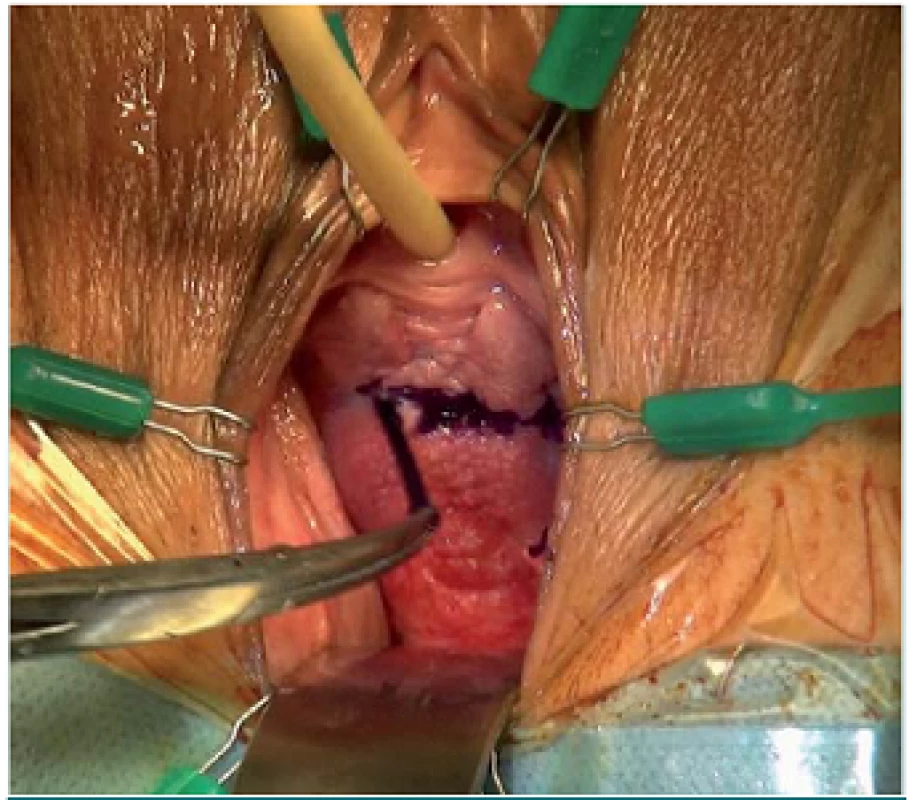
Všechny incize se provádí pomocí elektrokauteru po vyznačené linii (obr. 3). Alternativně lze incizi vést pomocí skalpelu, vzhledem ke krvácení však užíváme elektrokautery, díky čemuž ušetříme čas a redukujeme krevní ztrátu. Dále vedeme preparaci obou laterálních poševních laloků, abychom odhalili pod nimi se nalézající stěnu močového měchýře. Laterální preparaci můžeme usnadnit jemným nadzvednutím poševního laloku pomocí Allisovy svorky nebo větší Allis ‑ Adairovy svorky (obr. 4). Po dokončení obou laterálních incizí je vaginální ploténka ve střední čáře ponechána intaktní pod hrdlem a báze močového měchýře je označena od hrdla močového měchýře až po vrchol pochvy. Do vaginální ploténky jsou umístěny závěsné stehy s cílem zajistit velmi široké ukotvení pod poševní sliznicí, abychom zamezili proříznutí sutury. Pro závěs se užívají výhradně pokračovací stehy. V případě krátké vaginální ploténky (3 – 4 cm) postačí naložení jednoho stehu na každé straně, u delších plotének je třeba na každé straně umístit dvě sutury. Proximální sutura začne rovněž podpírat jizevnatou tkáň ponechanou v oblasti vrcholu pochvy nebo kardinálního ligamenta (pokud má pacientka dělohu). Na našem příkladu je prolenová sutura č. 1 protažena skrze komplex levého kardinálního ligamenta na úrovni vrcholu pochvy (obr. 5). Důležité je neprotahovat suturu skrze vaginální epitel, protože by následně zůstala odhalena. Jehlu je třeba zavádět paralelně k vaginálnímu epitelu tak, abychom mohli po umístění sledovat její postup. Tímto způsobem zajistíme, aby jehla zůstala podél povrchu stěny močového měchýře. Jehla by měla dosahovat až ke střední čáře označené pomocí pera a křížit ji (obr. 6). Stehy se nakládají spirálovitě, od vrcholu pochvy směrem k hrdlu močového měchýře, pro zajištění je obvykle nezbytné provést 2 – 3 průchody jehly. V případě, že výkon provádí pravák, umístí nejprve závěsnou suturu na levé straně – od vrcholu pochvy k hrdlu močového měchýře. Na druhé straně je vytvoření závěsu zahájeno na úrovni hrdla močového měchýře a postupně postupujeme dolů směrem ke komplexu pravého kardinálního ligamenta.
Obr. 3. Levá vaginální incize se provádí pomocí špičky elektrokauteru. Incizi vedeme od hrdla močového měchýře, směrem laterálně, k horní části vrcholu pochvy. Incize sleduje dělicí linii mezi záhyby vagíny mediálně a defektem tenké měkké poševní stěny laterálně. 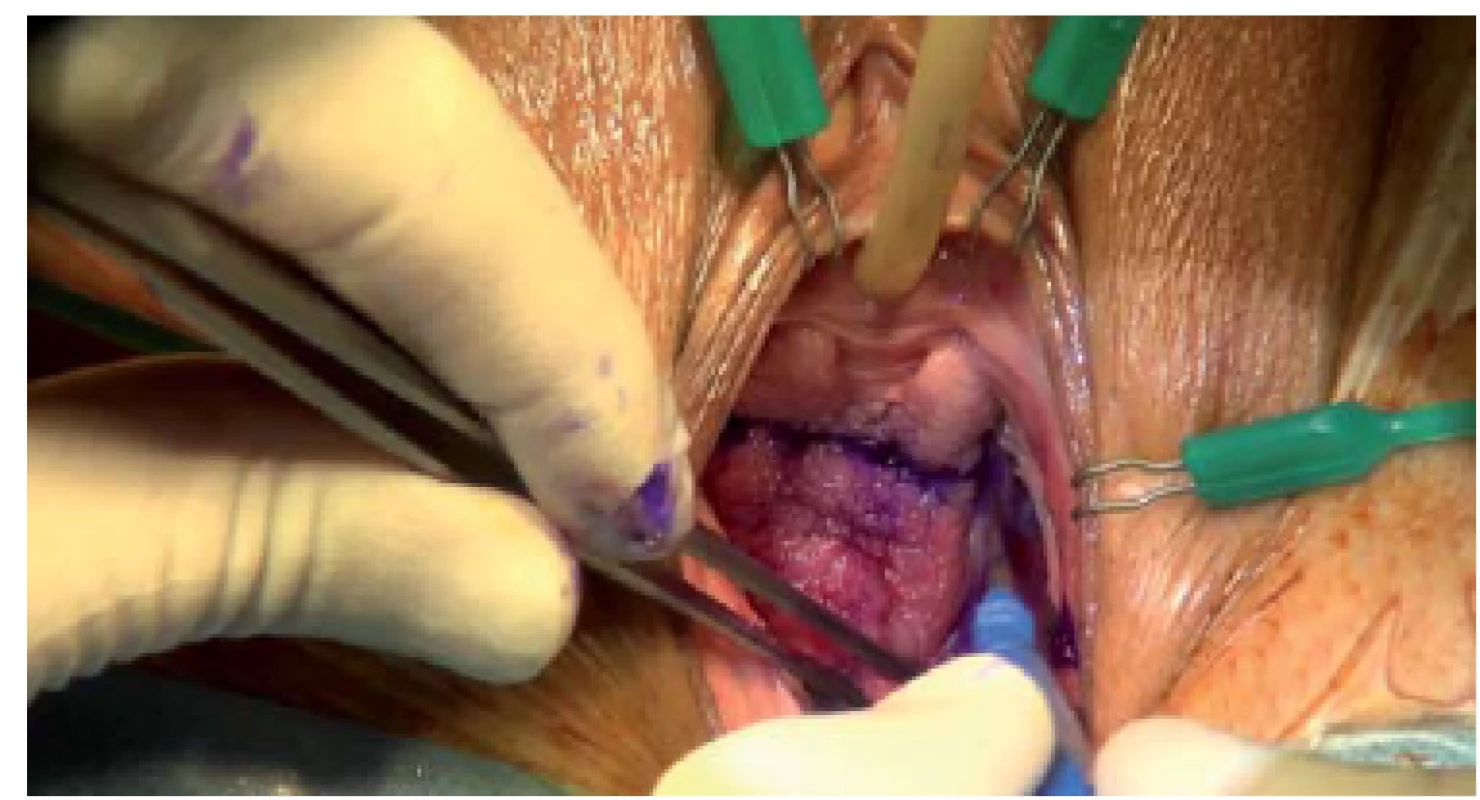
Obr. 4. Po dokončení incize je laterální poševní lalok nadzvednut. Stejná incize je následně provedena na kontralaterální straně. 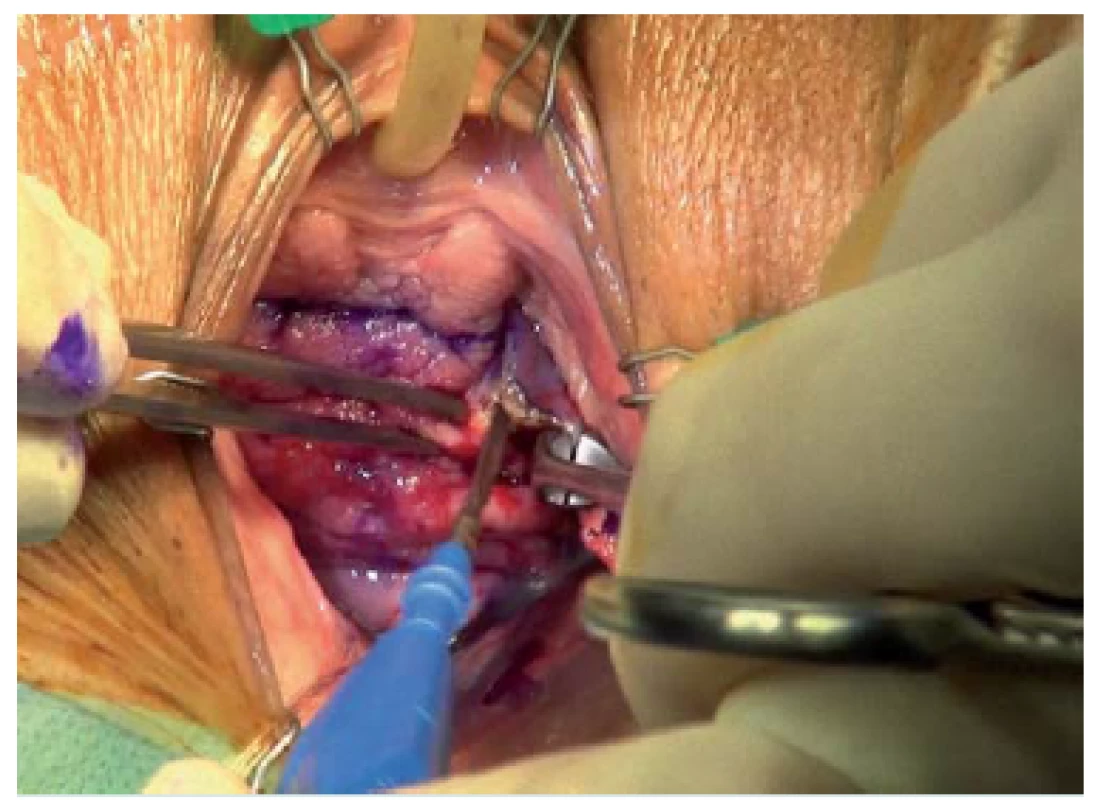
Obr. 5. Polypropylenová sutura č. 1 je naložena od vrcholu pochvy směrem k hrdlu močového měchýře. Každý steh by měl zachytit kousek anteriorní vaginální stěny, stehy se nakládají spirálovitě, pro upevnění do vaginální ploténky pod bází močového měchýře je obvykle nezbyté provést několik průchodů jehly. V závislosti na délce přední vaginální stěny je nutné provedení jednoho nebo dvou stehů. 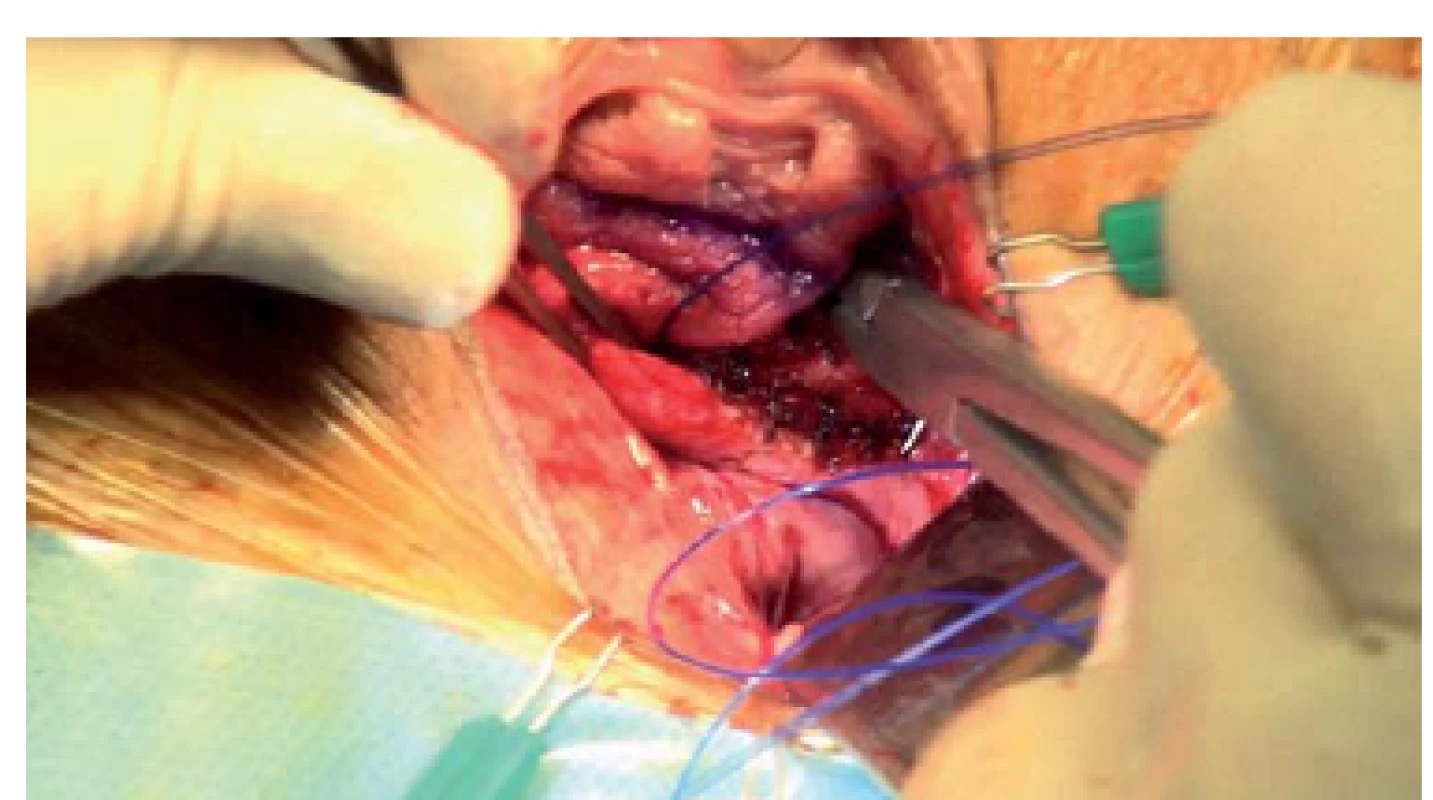
Obr. 6. Je důležité jehlu udržovat pod povrchem vagíny a paralelně k němu, abychom předešli poranění močového měchýře. Průběh jehly je třeba vést tak, aby jehla prosvítala, ale je důležité neprotahovat suturu skrze vaginální stěnu, protože odhalené stehy mohou být příčinou vzniku infekce a dyspareunie. 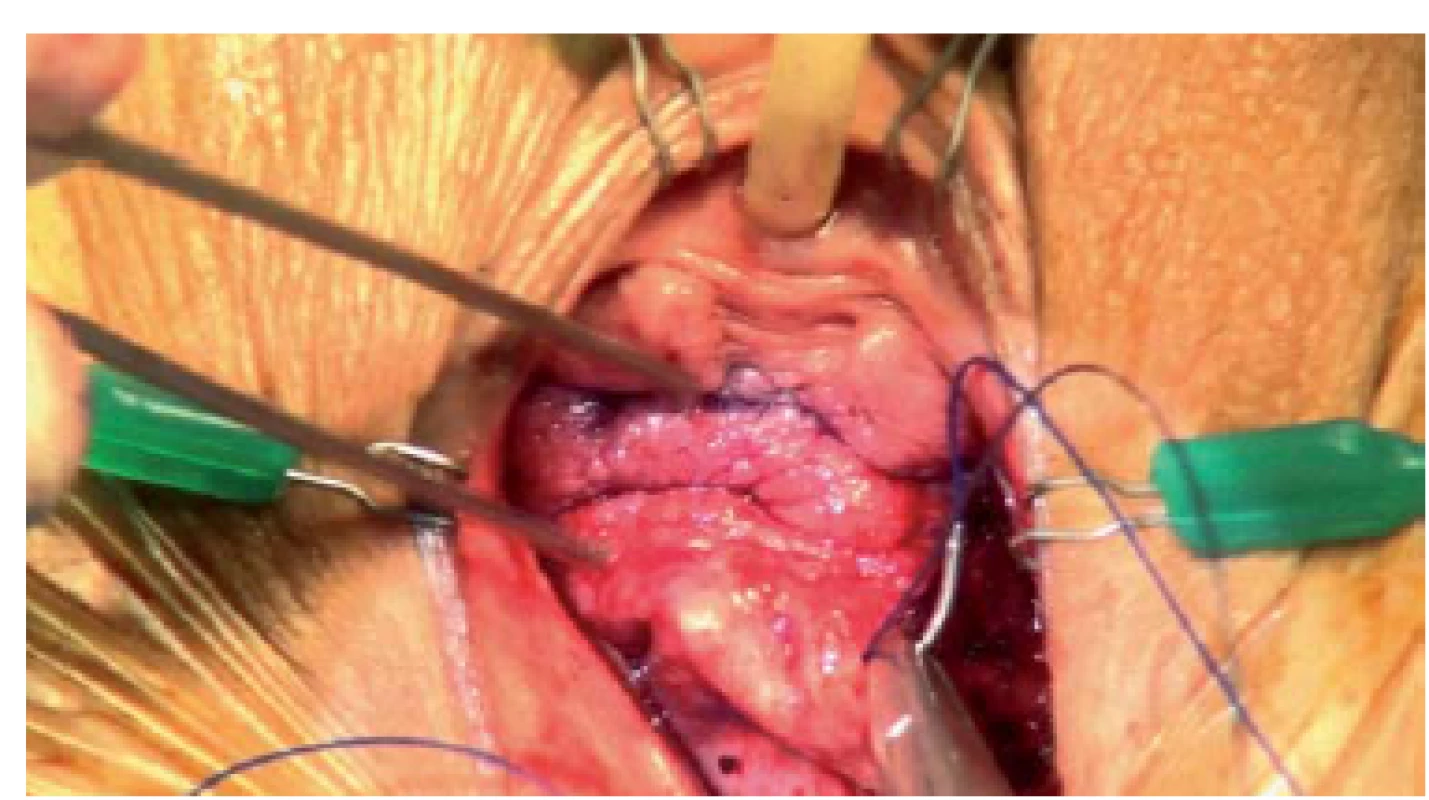
Po umístění závěsných stehů ve střední čáře vaginální ploténky je provedena krátká, dvoucentimetrová příčná suprapubická incize (obr. 7) přibližně centimetr nad kostí stydkou ve střední čáře, mimo průběh ilioingvinálních nervů. Tuto krátkou incizi následně prohloubíme a odhalíme vazivové připojení fascie m. rectus abdominis na zadní straně kosti stydké.
Obr. 7. Ve střední čáře je provedena krátká příčná suprapubická incize, přibližně centimetr nad stydkou kostí, čímž zajistíme přístup do vazivového úponu fascie m. rectus abdominis na zadní straně stydké kosti. Udržováním incize ve střední čáře zabráníme poranění větví ilioingvinálního a genitofemorálního nervu směřujících do labia majora, a následně předejdeme uvíznutí nervu. 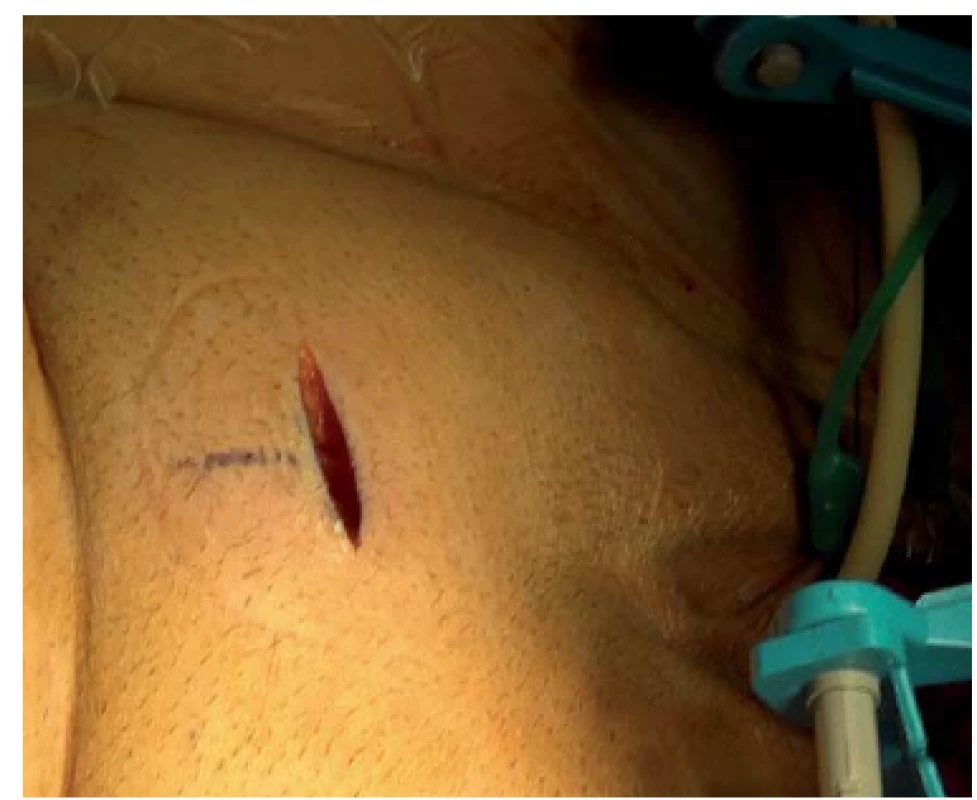
Dále obracíme pozornost zpět k vaginální rekonstrukci. V této fázi je třeba přerušit endopelvickou fascii a uvolnit retropubický prostor, což nám umožní za pohmatové kontroly bezpečně přemístit závěsné stehy z vaginy do suprapubické oblasti. Pomocí ukazováku jemně zatlačíme skrze oblast laterálně k místu přerušení endopelvické fascie a vstoupíme do retropubického prostoru. Procedura je obvykle zahájena na pravé straně (obr. 8). Za stydkou kost je umístěn dvojitě zahnutý zavaděč sutury (nebo Stameyho jehla) a za kontroly špičky prstu jej navigujeme směrem do retropubického prostoru. Konce závěsných stehů protáhneme oušky zavaděčů a vrátíme zpět do suprapubické oblasti. Poševní incize je následně uzavřena s cílem omezit krvácení. Následně opakujeme stejné kroky na kontralaterální straně. V této fázi je po intravenózní aplikaci indigokarminu důležité provést cystoskopii (s optikou 30° a 70°), abychom vyloučili případný průchod sutury přední stěnou močového měchýře nebo jakékoli poranění močovodu. K oběma komplikacím však dochází zcela výjimečně (zejména u pacientek, které tento výkon podstupují poprvé).
Obr. 8. Uvolníme retropubický prostor, což nám umožní přemístit závěsné stehy z vagíny do suprapubické oblasti. Preparaci vedeme tupě, ve směru laterálního defektu a již existující trhliny. Ligatura se zavádí za pohmatové kontroly do retropubického prostoru, abychom zabránili poranění močového měchýře. 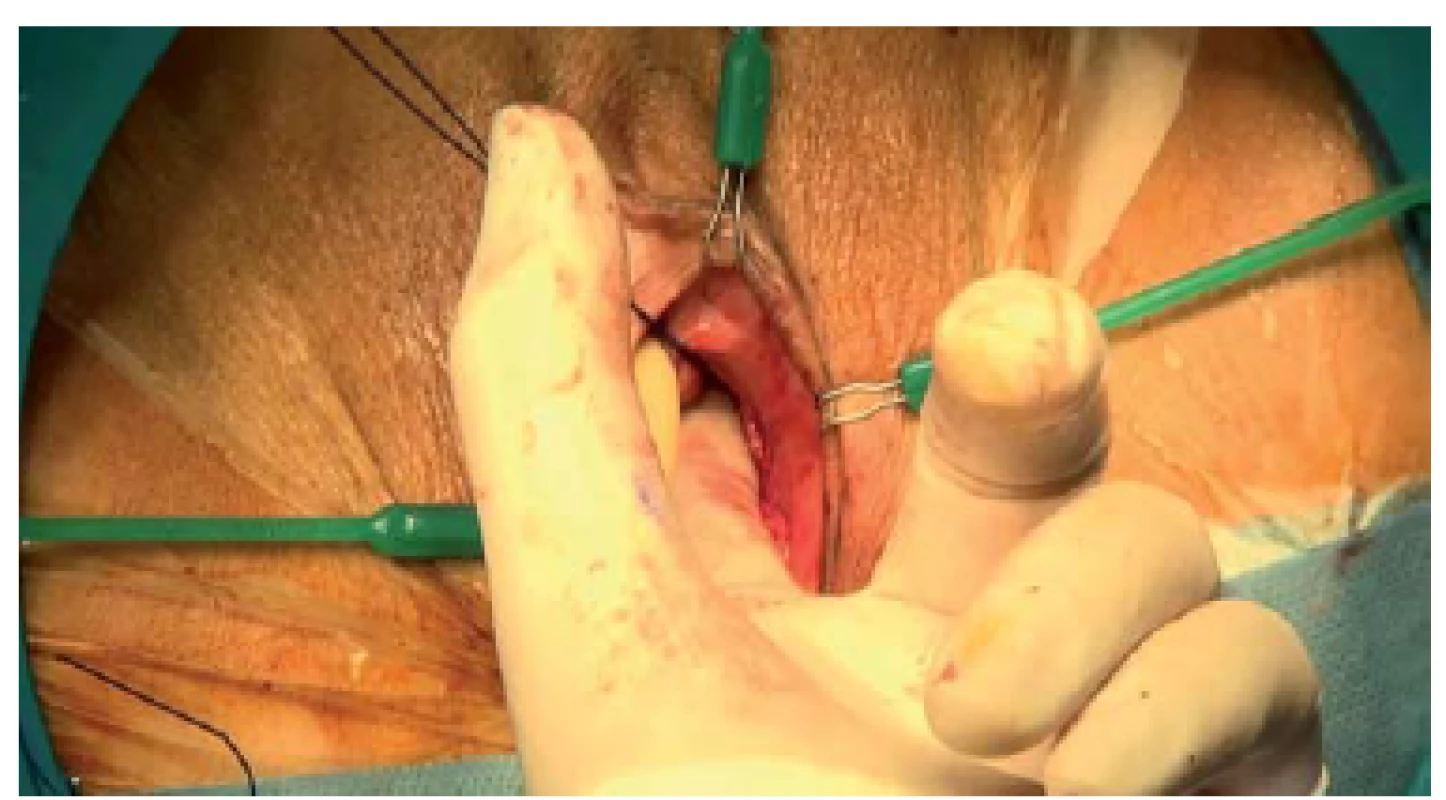
V této fázi výkonu nastává čas závěsné stehy dotáhnout. Myšlenka této techniky spočívá v elevaci přední poševní stěny zpět do původní pozice. Je velmi důležité neutahovat stehy příliš pevně, a zabránit tak hyperkorekci defektu. V opačném případě by došlo k vychýlení poševní osy a potenciálnímu zhoršení defektu posteriorního kompartmentu. Všechny prolenové závěsné stehy jsou tedy zasvorkovány přímo pod kůží a ve vzdálenosti přibližně 2 cm od fascie m. rectus abdominis pomocí pravoúhlých svorek, jejichž pracovní branže jsou potaženy gumovým potahem (Rubber shod), díky čemuž lze stehy dotáhnout bez napětí. Zavedení prstu do pochvy nám umožní rozpoznat, zda závěsná sutura začíná vytahovat vaginu směrem nahoru. Není nutné závěs vytahovat násilím. Fázi utahování stehů je nutné věnovat zvýšenou pozornost, aby nedošlo k nadměrné elevaci hrdla močového měchýře a vzniku jakékoli mikční dysfunkce. Nakonec je suprapubická incize uzavřena pomocí několika přerušovaných vstřebatelných stehů. Kůže je ošetřena proužky sterilní adhezivní pásky (a pochva je vytamponovaná na 24 hod) [1–5].
Časné výsledky
V období listopad 2013 až duben 2014 jsme provedli celkem 13 případů suspenze přední poševní stěny. Indikace pro tento výkon zahrnovaly závažný symptomatický prolaps přední poševní stěny (stadium 3 – 4) a močovou inkontinenci s převážně stresovou komponentou. V tab. 1 a 2 uvádíme časné výsledky.
Tab. 1. Výsledky u pacientek se závažným prolapsem přední poševní stěny (stadium 3–4). 
* U jedné pacientky došlo během protahování jehly k perforaci močového měchýře. Pacientka měla anamnézu pánevního traumatu a perforace přední stěny močového měchýře před dvěma lety. Perforace byla odhalena pomocí cystoskopie a sutura odstraněna a nahrazena novým stehem orientovaným více laterálně. Pacientka měla zaveden močový katetr po dobu jednoho týdne po operaci. V současné době se pacientce daří dobře. Tab. 2. Výsledky u pacientek trpících inkontinencí s převážně stresovou komponentou. 
Prof. Philippe Zimmern
Department of Urology, UT
Southwestern Medical Center
Dallas, USA
philippe.zimmern@utsouthwestern.edu
Zdroje
1. Poon CI, Zimmern PE. Surgery for urinary incontinence: Transvaginal surgery for stress urinary incontinence owing to urethral hypermobility. In: Zimmern PE, Norton PA, Haab F et al (eds).Vaginal surgery for incontinence and prolapse. London: Springer-Verlag London Limited 2006.
2. Wilson TS, Zimmern PE. Anterior vaginal wall suspension. In: Vasavada SP, Appell RA, Sand PK, Raz (eds). Female urology, urogynecology, and voiding dysfunction. New York: Marcel Dekker 2005 : 283–290.
3. Takacs EB, Zimmern PE. Role of needle suspensions. In: Raz S, Rodriguez L (eds). Female Urology. Philadelphia: Saunders Elsevier 2008.
4. Zimmern P, Christie A, Xie XJ et al. Fifteen years experience with the anterior vaginal wall suspension procedure, a native tissue vaginal repair for stress urinary incontinence with early stage anterior compartment prolapse. AUA 214; abstract 14–189.
5. Coskun B, Lavelle RS, Alhalabi F et al. Anterior vaginal wall suspension procedure for moderate bladder and uterine prolapse as a method of uterine preservation. J Urol 2014. doi: 10.1016/j.juro.2014.06.027.
Štítky
Detská urológia Urológia
Článek Editorial
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2014 Číslo 3- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Vývoj robotické technologie v urologické operativě
- Suspenze přední poševní stěny – popis techniky
- Je potřeba stanovit frekvenci urodynamického vyšetření u pacientů postižených dysfunkcí dolních močových cest v důsledku roztroušené sklerózy?
- Editorial
- Radikální operace a radioterapie – jaký smysl a výsledky mají tyto modality u pacientů s karcinomem prostaty vyšších stadií
- Priapizmus – čas jako limitující faktor
- Guidelines pro léčbu karcinomu prostaty 2. část
- EAU – Léčba LUTS u mužů by měla být především kombinační
- Řešení infekcí močových cest souvisejících s katetrizací (založené na důkazech)
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- EAU – Léčba LUTS u mužů by měla být především kombinační
- Řešení infekcí močových cest souvisejících s katetrizací (založené na důkazech)
- Suspenze přední poševní stěny – popis techniky
- Radikální operace a radioterapie – jaký smysl a výsledky mají tyto modality u pacientů s karcinomem prostaty vyšších stadií
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



