-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Lichen sclerosus
Lichen sclerosus.
Lichen sclerosus (LS) belongs to frequent non‑neoplastic epithelial disorders of the vulva. Patients suffer with intensive pruritus or dyspareunia. Ethiology of LS is unclear, there is a risk of progressive scarring of external genitalia and patients with LS have increased risk of developing squamous cell carcinoma of the vulva (3–5%). A potent local corticosteroid is a treatment of choice. Frequent reccurences require repeated therapy. A close follow‑up in a 6-months intervals and biopsy of all atypical lesions is required. Surgery is rarely indicated in the management of LS.
Key words:
lichen sclerosus – non‑neoplastic epithelial disorders – clobetazol propionate – tacrolimus
Autoři: M. Pešek; J. Bouda; Z. Rokyta
Působiště autorů: Gynekologicko-porodnická klinika LF UK a FN Plzeň
Vyšlo v časopise: Prakt Gyn 2009; 13(3): 153-157
Souhrn
Lichen sclerosus (LS) patří mezi nejčastější non‑neoplastické epiteliální změny na vulvě. Postihuje většinou starší ženy a je klinicky charakterizován intenzivním pruritem, případně dyspareunií. Etiologie není jasná, mezi rizika LS patří jizvení spojené s deformací genitálu a především zvýšené riziko výskytu dlaždicového karcinomu vulvy v terénu LS (3–5 %). Při klinicky jasné či biopticky potvrzené diagnóze LS je lékem volby lokální aplikace silného kortikosteroidu. Časté recidivy vyžadují opakování léčby. Je nutné sledování v půlročních intervalech a biopsie všech atypických ložisek. Chirurgické řešení LS bývá indikováno zřídka.
Klíčová slova:
lichen sclerosus – non‑neoplastické epiteliální změny – clobetazol propionát – tacrolimusLichen sclerosus (dále LS) byl poprvé popsán v roce 1887 Hallopeauem.V minulosti se pro toto onemocnění používala řada názvů (leukoplakia, lichen albus, lichen sclerosus et atrophicus). Dle ISSVD (International Society for the Study of Vulvovaginal Disease) je v současnosti běžně užíván termín lichen sclerosus, protože ne u všech LS je přítomna histologicky ověřená atrofie.
Epidemiologie
LS se může vyskytovat v každém věku. Do dvou let věku je však velmi vzácný. Nejčastěji postihuje ženy v 5. a 6. decenniu [1]. Vyskytuje se však relativně často (v 5–15 % případů) i u prepubertálních dětí. U žen na něj narazíme asi 10× častěji než u mužů [2,3]. Uznává se protektivní efekt estrogenů, proto se toto onemocnění typicky vyskytuje v období jejich snížené produkce. Nebyl nalezen vztah mezi nástupem menarche, menopauzy, těhotenstvím, provedením hysterektomie nebo užíváním hormonální antikoncepce či užíváním HRT.
Friedrich a Kalra [4] prokázali zjevnou abnormalitu v androgenním metabolizmu kůže (defekt 5 alfa reduktázy) u žen s LS, ale lokální účinek podaného testosteronu má jen minimální efekt. Estrogenová terapie je též bez efektu [5]. LS se vyskytuje u všech lidských ras. Přesná incidence LS není známá z důvodů studu (pacienti se stydí vyhledat lékařskou pomoc) nebo postižení nemají žádné subjektivní potíže, a proto nevyhledávají lékařskou péči. Incidence se odhaduje asi na 14 : 100 000 [3]. Často je nutná mezioborová spolupráce dermatologa, gynekologa, urologa a pediatra. Studie poukazují na častější výskyt u lidí s nízkým socioekonomickým stavem, ale jiné rizikové faktory nebyly nalezeny. Sexuální chování, kouření nebo dietní návyky nemají na výskyt LS vliv. U skupiny pacientů se zvýšeným příjmem karotenoidů byl však výskyt LS nižší. Vyšší výskyt byl popsán u žen s psychickými poruchami, to je však připisováno na vrub spíše psychickým poruchám v důsledku potíží při onemocnění LS [6].
Klinický obraz
Léze v anogenitální oblasti
85–98 % LS postihuje anogenitální oblast. U žen nacházíme typický nález tvaru osmičky kolem vulvy a anu – depigmentace (keyhole distribuce). LS je charakterizován subjektivními potížemi typu úporného pruritu a bolestivosti vulvární a perineální oblasti. Z dalších příznaků nacházíme dysurie, dyspareunie; fisury a trhliny kolem anu způsobují bolestivou defekaci a následnou obstipaci. Jiné pacientky však mohou být zcela bezpříznakové, s nálezem LS náhodně při preventivní gynekologické prohlídce. Na zevních rodidlech a perianálně nacházíme bílý epitel s polygonálními políčky, svraštělou, fragilní a atrofickou kůži, teleangiektázie. Dalšími příznaky jsou fisury v interlabiálních rýhách a perianální oblasti, hemoragické puchýře a hyperkeratóza. Malá labia splývají, což vede k poruchám močení, labia se mohou i kompletně vstřebat (obr. 1, 2). Klitoris je skrytý v retrahované okolní tkáni, zužuje se poševní vchod, což vede k obtížnému pohlavnímu styku či jeho úplnému znemožnění. Při LS je však vagina i cervix intaktní. Změny při LS u dívek mohou imitovat sexuální zneužívání. Naopak sexuální zneužívání s traumaty a infekcí může být spouštěčem vzniku LS. V období menarche v některých případech dochází ke spontánnímu vyhojení či vymizení lézí a symptomů, ale nejsou dostupná data, zda těmto dívkám hrozí v budoucnosti riziko vzniku LS či vulvárního karcinomu [3].
Obr. 1. Pacientka 27 let, diagnóza lichen sclerosus, histologicky ověřeno. 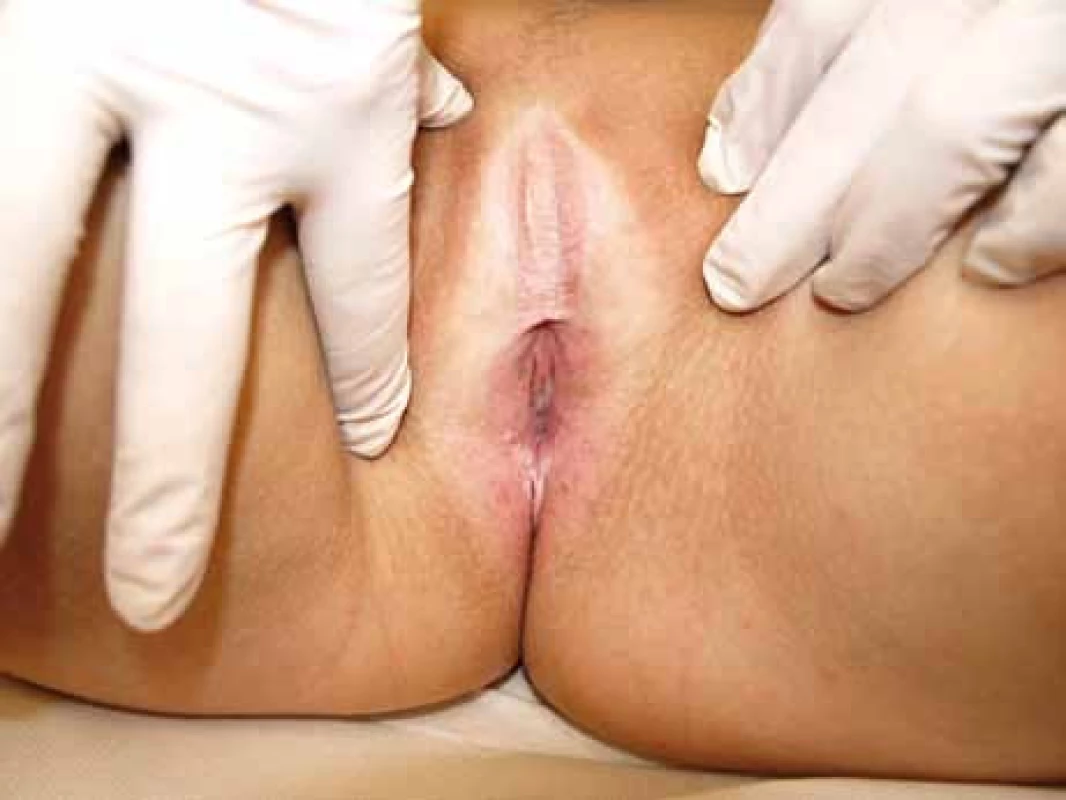
Obr. 2. Pacientka 63 let, lichen sclerosus. 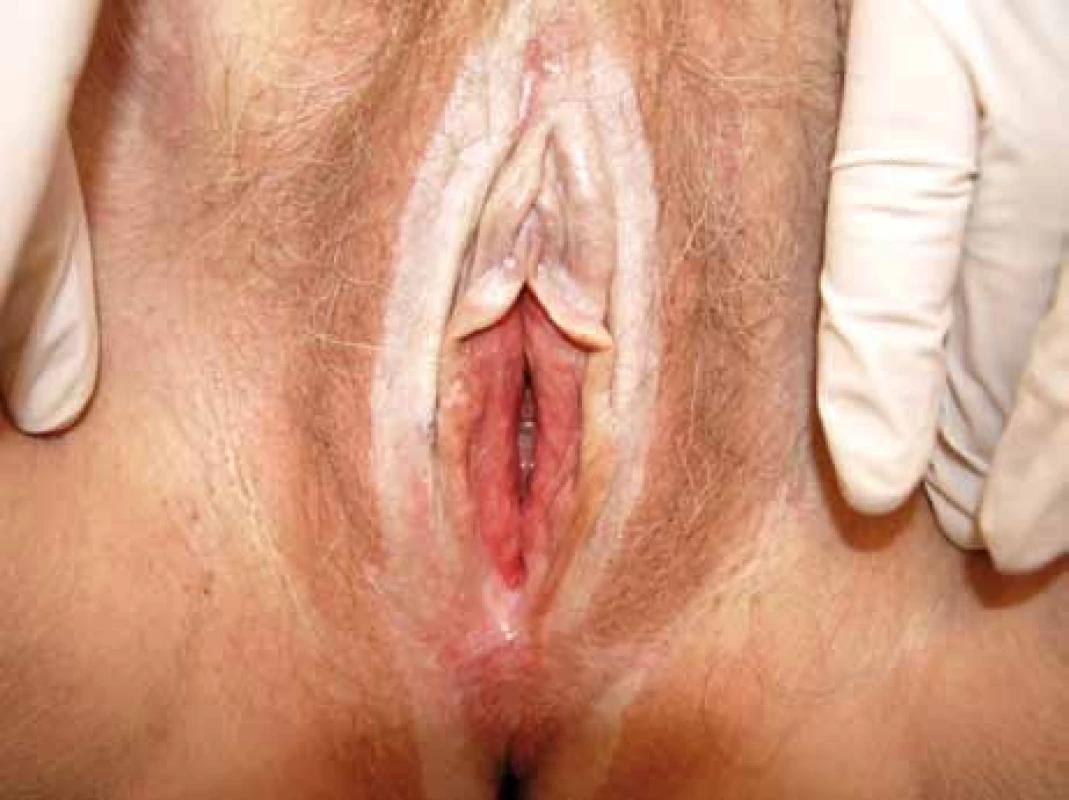
Extragenitální léze
Extragenitálně se LS vyskytuje v 15–20 % [7]. Nálezy jsou různé, od malých, ostře ohraničených lézí až po rozsáhlá ložiska. Nejčastějšími místy jsou vnitřní plocha stehen, oblast pod prsy, šíje, ramena, zápěstí. Ložiska jsou bledá, atrofická, jen zřídka svědící. Mukóza dutiny ústní je postižena vzácně. LS snižuje kvalitu života, způsobuje sexuální problémy. U některých pacientů přetrvává bolest navzdory evidentnímu zlepšení lokálního nálezu. Řada pacientek se obává progrese onemocnění.
LS a riziko malignizace
Velké studie popisují 4–5% riziko vzniku vulvárního karcinomu [2]. V Leibowitchově studii bylo nalezeno 61 % případů LS v přiléhající tkáni excidovaného vulvárního karcinomu [8]. Imunohistochemická vyšetření prokázala aberaci p53 v premaligních onemocněních a dysplaziích kůže a též ložiscích vulvárního LS, ne však v extragenitálních lézích [9]. Extragenitální LS nemalignizuje [10]. HPV byl prokázán v genitálních spinocelulárních karcinomech, nicméně toto zjištění není signifikantní u spinocelulárních karcinomů asociovaných s LS [11]. Vysoká p53 exprese v LS se však považuje za marker zvýšeného rizika progrese ve vulvární karcinom [12].
Histologický nález
LS má specifický histologický obraz. Histologické vyšetření odliší maligní změny od LS a též odliší LS od erozivního lichen planus, lichen simplex. Klasickým histologickým nálezem je hydropická degenerace bazálních buněk a bledě zbarvená homogenní zóna horní vrstvy dermis. Pod touto vrstvou se nachází vrstva zánětlivých buněk, převážně monocytů. Zánětlivé změny prostupují všemi vrstvami kůže [13]. Nacházíme zde zhruba ve stejném poměru hlavně CD4 a CD8 lymfocyty, makrofágy a žírné buňky [14]. Přítomnost vysokého počtu žírných buněk vysvětluje zánětlivé změny a změny extracelulární matrix při LS, včetně pruritu. Speciálním barvením se prokazuje ukládání depozit kyselých mukopolysacharidů v homogenní zóně a bazální membráně, tato depozita mohou být příčinou nebo následkem kožního zánětu [15]. Elektronová mikroskopie potvrdila strukturální změny kolagenních fibril (nezralé formy). Imunohistochemické vyšetření prokázalo méně normálního elastinu a fibrilinových (glykoprotein udržující strukturu elastinu) vláken v homogenní „bledé“ zóně horní dermis. Tato vlákna jsou zřetelně fragmentovaná. Množství tenascinu (antiadhezivní molekula) se zvyšuje v horních vrstvách dermis, toto zvýšení bylo prokázáno i u kožních tumorů a v jizvách po zhojených poraněních.
Etiologie
Genetické faktory
Familiární výskyt byl popsán u dvojčat, sester, matek a dcer. HLA komplex pravděpodobně řídí vnímavost k zánětlivému onemocnění, ale žádná studie nepotvrdila souvislost s očekávaným autoimunním haplotypem (HLA A, B8, DR3) [3]. Velké studie nenašly vztah mezi LS a antigeny třídy HLA I. Nicméně ve skupině 84 žen s LS byla prokázána spojitost se třídou HLA II (antigen DQ7) [16]. Tato spojitost se prokázala, jestliže došlo k onemocnění v dětství [17]. Byla doložena asociace mezi třídou HLA II antigenů a dalšími zánětlivými, pravděpodobně autoimunitními onemocněními. Je zatím nejasné, zda geny kódují přímo tato onemocnění. Imunogenetický profil určuje lokalizaci, stupeň jizvení a riziko maligního zvratu. Jiné genetické studie se zaměřily na cytokinové receptory a inhibitory, které kontrolují rozvoj zánětu.
Autoimunitní faktory
Spojitost mezi LS a autoimunitou byla prokázána ve více studiích. Tremaine et al prokázali u 40 % pacientů s LS protilátky proti štítné žláze. Další studie prokázaly u žen s LS zvýšenou incidenci autoimunitních chorob a protilátek. U žen s LS často nacházíme alopecii a vitiligo, onemocnění štítné žlázy, perniciózní anemii a diabetes mellitus.
Infekce
Některé infekce bývají spojovány s LS jako etiologický faktor. Jedná se například o spirochety. U lymské boreliózy nacházíme acrodermatitis atrophicans, která jeví společné znaky s LS. Studie se zabývaly detekcí DNA spirochety (pomocí metody PCR) způsobující lymskou boreliózu. Tato DNA byla nalezena v ložiscích LS, ale studie vykazovaly sporné výsledky [18]. Zajímavý je však efekt léčby LS antibiotiky (PNC, cefalosporiny) u pacientek nereagujících na léčbu kortikosteroidy [19]. Pomocí PCR v histologicky ověřeném ložisku LS byl diagnostikován HPV [20].
Lokální faktory
Za spouštěče vzniku LS je považováno trauma, opalování, aktinoterapie. LS se objevuje i kolem jizev po vulvektomii. Whimster poukázal na vznik LS v přeneseném zdravém kožním štěpu do oblasti vulvy, a naopak vymizení LS v postiženém kožním štěpu, který se přenesl do oblasti stehna.
Terapie
Pro dobrou spolupráci je nutná plná informovanost pacientky o onemocnění LS. Léčba je obtížná, spíše než k vyléčení vede k zmírnění potíží a zlepšení lokálního nálezu. Vzhledem k riziku vzniku karcinomu v terénu LS je důležité dlouhodobé sledování. Je nutné poučit pacientku, aby nepoužívala dráždivé hygienické přípravky. Doporučujeme nosit volný oděv a používat lubrikans při pohlavním styku.
Lokální léčba
Bracco ve své srovnávací studii popisuje efekt tříměsíční léčby mastí s 2% testosteronem (užívaný hlavně v minulosti), 2% progesteronem a 0,05% masti s clobetazol propionátem – velmi silně lokálně působícím kortikosteroidem patřícím do skupiny kortikosteroidů IV (u nás přípravek Dermovate crm – fa Glaxo) [21]. Při léčbě mastí s testosteronem docházelo k remisi onemocnění ve 20 % případů. Při léčbě progesteronem pouze v 10 % případů.
V případě léčby clobetazol propionátem dochází k remisi v 75 % případů. Bracco doporučuje clobetazol propionát jako lék první volby. Léčba zlepšuje i lokální histologický nález. Kortikoidy jsou v případě lokální bakteriální infekce kombinovány s lokálně působícími antibiotiky. Silné lokální steroidy vedou k zmírnění potíží. Účinek kortikoidů je obecně protizánětlivý, zmírňující pruritus a má i vazokonstrikční efekt. Kortikoidy mají vysokou efektivitu s minimem nežádoucích účinků. Vedlejší účinky jsou vzácné, jedná se hlavně o adrenální supresi a atrofii kůže.
Kontaktní alergie na kortikoidy je vzácná. Jsou bezpečné a účinné v léčbě LS i u dětí. Vysoce účinný clobetazol propionát 0,05 % se nanáší na postižená místa obvykle 2krát denně po dobu 14 dní a následně dalších 14 dní 1krát denně. Clobetazol propionát ve 30g tubě by měl vystačit na tříměsíční léčbu. Výsledky léčby potvrzují během 4–7 týdnů zmírnění symptomů a lokálního nálezu na vulvě u 93 % pacientek. V této studii [22] však byly popsány poměrně časté recidivy (82 % případů), ale většina opět dobře reaguje na léčbu. U 18 % pacientek se nevyskytla recidiva, 46 % pacientek trpělo občasnými recidivami, 36 % pacientek mělo recidivy časté. Obecně platí, že léčba recidiv je tím účinnější, čím dříve se s léčbou začne.
Léčba lokálními retinoidy nebyla úspěšná, projevily se jako silná lokální iritancia.
Další variantou je léčba tacrolimem (tacrolimusum monohydricum), a sice preparátem Protopic 0,1% mast.
Tacrolimus je vysoce účinné imunosupresivum s protizánětlivým efektem ze skupiny makrolidů. Užívá se běžně systémově k prevenci orgánové rejekce po alogenní transplantaci. Působí prostřednictvím suprese aktivace a migrace T-buněk. Nové výzkumy potvrzují efekt při léčbě LS [27]. Dlouhodobý efekt léčby LS ještě není potvrzen. Tacrolimus je schválen pro léčbu atopické dermatitis u dětí a dospělých. Množí se však zprávy o jeho vysoké efektivitě při léčbě jiných zánětlivých onemocnění kůže, včetně onemocnění v oblasti vulvovaginální, jako je LS, lichen planus a vulvární pemphigoid. Byla publikována práce týkající se léčby osmi pacientek s LS [23–25]. Na jedné pacientce z této skupiny byl demonstrován efekt léčby. Jednalo se o 33letou pacientku s histologicky prokázaným LS. Léčba spočívala v aplikaci masti na postižená místa 2krát denně po dobu šesti měsíců, s prokázanou dobrou tolerancí a bez větších vedlejších nežádoucích efektů. Subjektivně pacientka první týden vnímala pálení a svědění po aplikaci Protopicu, které spontánně do jednoho týdne odeznělo. Po třech týdnech léčby zmizela symptomatologie LS. Po třech měsících nastal ústup LS plaků a lokálních změn při LS. Po šesti měsících byla léčba zastavena a konstatován normální nález na zevních rodidlech. Histopatologické vyšetření prokázalo remisi. V publikované studii byly tyto případy bez vedlejšího efektu léčby. Při lokální terapii nebyly detekovány zvýšené hladiny v cirkulující krvi. Dosažená remise je patrně dlouhodobá. Po ukončení léčby nebyla pozorována klinická recidiva. Vzhledem k lokální imunosupresi je doporučeno vyloučit genitální herpes a HPV infekci vulvy před léčbou. Nicméně americká FDA (Food and Drug Administration) informuje o deseti případech vzniku kožních maligních tumorů v místě aplikace tacrolimu [26]. Jestli se lichen sclerosus stane indikací k léčbě tacrolimem, ukáže až budoucnost.
Systémová léčba
V léčbě LS je využívána jen vzácně, léčba je nutně dlouhodobá s vysokým rizikem nežádoucích vedlejších účinků. Systémově lze použít retinoidy, ale mají nežádoucí vedlejší účinky (cheilitis, alopecie, zvýšení jaterních transamináz) [27]. Amitriptylin je účinný v léčbě bolesti, po vymizení jiných příznaků a lokálního nálezu při LS. Dále lze použít šetrná projímadla jako prevenci zácpy v případě perianálního nálezu LS.
Chirurgická léčba
Chirurgická léčba je pochopitelně indikována u maligních lézí vzniklých na podkladě LS. Chirurgické metody se používají u žen v léčbě jizvení při LS (uvolnění klitorisu, oddělení srostlých labií, zvětšení poševního vchodu). V literatuře jsou zmínky o použití kryoterapie, laserterapie a subkutánní aplikaci čistého alkoholu [3].
Doporučený postup u pacientů s LS [3]
- provést vyšetření na specializovaném pracovišti
- diagnózu potvrdit histologicky (stačí punch biopsie v lokální anestezii)
- poskytnout pacientkám podrobné informace o LS
- léčit i pacientky bez klinických potíží vysoce účinnými lokálními kortikoidy po dobu tří měsíců s postupným snižováním dávky až k nule. Léčbu je možno v případě nutnosti opakovat
- varovat pacientky před používáním dráždivých hygienických přípravků
- kontrolovat správné dávkování steroidů – na dobu tří měsíců maximálně 30 g
- kontrolovat nehojící se eroze nebo bradavičnaté léze pro riziko vzniku karcinomu v terénu LS
- pacientky nutno dlouhodobě sledovat pro prokázané riziko vzniku vulvárního karcinomu po dobu šesti měsíců
- upozornit pacientky na možnost chirurgické léčby, i když není častá, ale někdy nutná při jizvení a eventuální léčbě možných maligních změn vulvy
Závěr
Naše znalosti o imunogenetice LS a buněčných a humorálních imunologických abnormalitách při LS rostou. Tyto znalosti snad v budoucnu povedou k možnosti přesně cílené léčby s podchycením pacientek s rizikem jizvení nebo eventuální malignizace v terénu LS.
MUDr. Martin Pešek
MUDr. Jiří Bouda, Ph.D.
doc. MUDr. Zdeněk Rokyta, CSc.
Gynekologicko-porodnická klinika LF UK a FN Plzeň
Zdroje
1. Goldstein AT, Marinoff SC, Christopher K et al. Prevalence of vulvar lichen sclerosus in a general gynecology practice. J Reprod Med 2005; 50(7): 477–480.
2. Meffert JJ, Davis BM, Grimwood RE. Lichen sclerosus. J Am Acad Dermatos 1995; 32(3): 393–416.
3. Powell JJ, Wojnarowska F. Lichen sclerosus. Lancet 1999; 353(9166): 1777–1783.
4. Friedrich EG Jr, Kalra PS. Serum levels of sex hormones in vulvar lichen sclerosus and the effect of topical testosterone. N Engl J Med 1984; 310(8): 488–491.
5. Sideri M, Origoni M, Spinaci L et al. Topical testosterone in the treatment of vulvar lichen sclerosus. Int J Gynaecol Obstet 1994; 46(1): 53–56.
6. Preti M, Micheletti L, Barbero M et al. Psychological distress in women with non‑neoplastic disorders of the vulva. J Reprod Med 1994; 39(12): 961–963.
7. Cooper SM, Gao XH, Powell JJ et al. Does treatment of vulvar lichen sclerosus influence its prognosis? Arch Dermatol 2004; 140(6): 702–706.
8. Leibowitch M, Neill S, Pelisse M et al. The epithelial changes associated with squamous cell carcinoma of the vulva; a review of the clinical, histological and viral findings in 78 women. Br J Obstet Gynaecol 1990; 97(12): 1135–1139.
9. Tan SH, Derrick E, McKee PH et al. Altered p53 expression and epidermal cell proliferation is seen in vulval lichen sclerosus. J Cutan Pathol 1994; 21(4): 319–323.
10. Val I, Almeida G. An overview of lichen sclerosus. Clin Obstet Gynecol 2005; 48(4): 808–817.
11. Ansink AC, Krul MR, De Weger RA et al. Human papillomavirus, lichen sclerosus and squamous cell carcinoma of the vulva: detection and prognostic significance. Gynaecol Oncol 1994; 52(2): 180–184.
12. Raspollini MR, Asirelli G, Moncini D et al. A comparative analysis of lichen sclerosus of the vulva and lichen sclerosus that evolves to vulvar squamous cell carcinoma. Am J Obstet Gynecol 2007; 197(6): 592–595.
13. Farrell AM, Dean D, Wojnarowska F. Vulval lichen sclerosus: a study of its inflammatory infiltrate. Br J Dermatol 1997; 136 : 462. Abstract.
14. Farrell AM, Millard P, Wojnarowska F. An infective aetiology for lichen sclerosus: myth or reality? Br J Dermatol 1997; 137 : 25. Abstract.
15. Marren P, Charnock M, Wojnarowska F et al. The basement membrane zone in lichen sclerosus: an immunohistochemical study. Br J Dermatol 1997; 136(4): 508–514.
16. Marren P, Yell J, Charnock FM et al. The association between lichen sclerosus and antigens of the HLA system. Br J Dermatol 1995; 132(2): 197–203.
17. Powell J, Wojnarowska F, Marren P. Lichen sclerosus autoimmunity and immunogenetics-DQ7 is most associated with onset in females in childhood. Br J Dermatol 1998; 139 : 47.
18. Schempp C, Bocklage H, Lange R et al. Further evidence for Borrelia burgdorferi infection in morphea and lichen sclerosus et atrophicus confirmed by DNA amplification. J Invest Dermatol 1993; 100(5): 717–720.
19. Shelley WB, Shelley ED, Amurao CV. Treatment of lichen sclerosus with antibiotics. Int J Dermatol 2006; 45(9): 1104–1106.
20. Drut RM, Gómez MA, Drut R et al. Human papillomavirus is present in some cases of childhood penile lichen sclerosus: an in situ hybridisation and SP‑PCR study. Pediatr Dermatol 1998; 15(2): 85–90.
21. Bracco GL, Carli P, Sonni L et al. Clinical and histologic effect of topical treatments of vulval lichen sclerosus. A critical evaluation. J Reprod Med 1993; 38(1): 37–40.
22. Smith YR, Quint EH. Clobetasol propionate in the treatment of premenarchal vulvar lichen sclerosus. Obstet Gynecol 2001; 98(4): 588–591.
23. Assmann T, Becker-Wegerich P, Grewe M et al. Tacrolimus ointment for the treatment of vulvar lichen sclerosus. J Am Acad Dermatol 2003; 48(6): 935–937.
24. Kunstfeltd R, Kirnbauer R, Stingl G et al. Successful treatment of vulvar lichen sclerosus with topical tacrolimus. Arch Dermatol 2003; 139(7): 850–852.
25. Böhm M, Frieling U, Luger TA et al. Successful treatment of anogenital lichen sclerosus with topical tacrolimus. Arch Dermatol 2003; 139(7): 922–924.
26. van de Nieuwenhof HP, van der Avoort IA, de Hullu JA. Review of squamous premalignant vulvar lesions. Crit Rev Oncol Hematol 2008; 68(2): 131–156.
27. Bousema MT, Romppanen U, Geiger JM et al. Acitretin in the treatment of severe lichen sclerosus et atrophicus of the vulva; a double blind, placebo-controlled study. J Am Acad Dermatol 1994; 30(2 Pt 1): 225–231.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopisePraktická gynekologie
Najčítanejšie tento týždeň
2009 Číslo 3- Ne každé mimoděložní těhotenství musí končit salpingektomií
- Mýty a fakta ohledně doporučení v těhotenství
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Gynekologické potíže pomáhá účinně zvládat benzydamin
- Jak podpořit využití železa organismem bez nežádoucích účinků
-
Všetky články tohto čísla
- Úvodní slovo
- Edukační kazuistika
- Mají porod císařským řezem a porodní hmotnost vztah k výskytu alergií?
- Screening poruch štítné žlázy v graviditě a po porodu
- Hyaluronát – nejen pasivní pozorovatel, nýbrž aktivní modulátor imunitních reakcí
- Maligní nádory vulvy
- Lichen sclerosus
- Lymfedém hornej končatiny po terapii karcinómu prsníka
- Tea Tree Oil – možnosti klinického použití
- Dôkaz antichlamýdiových protilátok u žien a mužov
- Forenzné aspekty asistovanej reprodukcie v legislatívnych podmienkach Českej a Slovenskej republiky
- Zpráva z kongresu: 15th World Congress on In Vitro Fertilisation
- Praktická gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Lichen sclerosus
- Maligní nádory vulvy
- Screening poruch štítné žlázy v graviditě a po porodu
- Tea Tree Oil – možnosti klinického použití
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



