-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Multimodální přístup v terapii dětí s funkční dysfagií
Multimodal approach to therapy of functional dysphagia in children
Picky eating and food refusal is usually classified as part of a spectrum of feeding difficulties usually called functional dysphagia. It is characterised by an unwillingness to eat familiar foods or to try new foods, as well as strong food preference to the total refusal of all food. There is no single widely accepted definition of picky eating/food refusal and therefore there is little consensus on an appropriate assessment measure and treatment. Functional dysphagia in children has historically been treated using a cognitive behavioral approach, which was not succesfull in all cases. From our therapeutic point of view it is beneficial if we use a multimodal approach in therapy. Components of the interventions included (1) physiological, nutritional and environmental changes to regularize hunger-satiety cycles and promote good eating habits and routines; (2) skill aquisition techniques (3) sensory based approach.
Keywords:
Functional dysphagia, picky eaters, food refusal, cognitive behavioral approach, nutritional rules, skill aquisition techniques, sensory based approach
Autoři: Mgr. Červenková Barbora
Působiště autorů: Centrum Kociánka, Kociánka 2, 612 47 Brno
Vyšlo v časopise: Listy klinické logopedie 2017; 1(2): 3-17
Kategorie: Hlavní téma
Souhrn
Selektivita/extrémní selektivita při příjmu potravy u dětí a odmítání dětí přijímat potravu patří do spektra obtíží při příjmu potravy obvykle označovaných termínem funkční dysfagie. Charakteristické pro tyto děti je, že odmítají přijímat známé pokrmy, zkoušet nové pokrmy, mají silné preference při výběru pokrmů či zcela odmítají přijímat potravu. V odborné literatuře neexistuje jednoznačný konsensus ohledně definice, ale ani diagnostických a terapeutických metod. V terapii dětí s funkční dysfagií se tradičně využíval kognitivně behaviorální přístup, který však nevede vždy k úspěšnému řešení těchto obtíží s příjmem potravy u dětí. Z našeho pohledu je přínosné, pokud je terapie multimodální. Využívá (1) psychosociální, nutriční a environmentální pravidla pro maximalizaci úspěchu při příjmu potravy a pro stanovení cyklu hladu a sycení (2) techniky facilitující nácvik dovedností při příjmu potravy (3) techniky založené na senzorickém podkladě.
Klíčová slova:
funkční dysfagie, selektivita/extrémní selektivita při příjmu potravy u dítěte, dítě odmítající přijímat potravu, kognitivně behaviorální přístup, nutriční pravidla, terapeutické techniky pro nácvik nových dovedností, terapie na senzorickém podkladě
1. Úvod
Do kompetence klinického logopeda zcela jistě patří práce s dětmi s poruchami polykání, dětskou dysfagií. Termínem dysfagie u dětí označujeme obtíže s polykáním v jakékoliv fázi polykacího aktu, tj. od obtíží se zpracováním a posunem sousta potravin/tekutin z úst až po vstup potravy do žaludku a střev. V širším slova smyslu za dysfagii považujeme obtíže/odmítání vložení potravy do úst, obtíže/odmítání zpracovat stravu v ústech a odmítání potravu polknout.
V tomto článku se budeme zabývat obtížemi s příjmem potravy u dětí v širším slova smyslu, tedy funkční dysfagií. Tyto obtíže vznikají obvykle na podkladě nepříjemné zkušenosti, kterou dítě při příjmu potravy zažilo. Budeme se zabývat obtížemi vznikajícími na genetickém, zdravotním, motorickém, senzorickém a behaviorálním podkladě. Věnován bude dětem vyznačujícím se selektivitou/extrémní selektivitou při příjmu potravy a dětem zcela odmítajícím potravu.
2. Prevalence
Není překvapivé, že prevalence obtíží při příjmu potravy variuje u dětí s rozdílným základním onemocněním a rozdílnou funkční vývojovou úrovní. Autoři Crist a Napier-Phillips (2001) dokládají, že obtíže s příjmem potravy se vyskytují u 12-21% typicky se vyvíjejících dětí.
Podle Palmer a kol. (1975) má přibližně třetina dětí s vývojovým opožděním obtíže při příjmu potravy a prevalence stoupá u dětí se středně těžkým až těžkým mentálním postižením, kdy má obtíže s příjmem potravy až 80% dětí (Perske a kol., 1977).
Podle autorů (Crist a Napier-Phillips, 2001) tvoří děti vybíravé a odmítající potravu 12-19% typicky se vyvíjejících dětí, kdežto u dětí s vývojovým opožděním se jedná až o 30% těchto dětí (Thommessen a kol., 1991).
Další studie využívají kritéria věku a prevalenci určují zvlášť pro děti do jednoho roku, děti dvouleté, tříleté, čtyřleté, pětileté a šestileté. Výsledky těchto studií jsou však velmi variabilní, často protichůdné a pro laiky dokonce matoucí. Je to způsobeno různorodostí kritérií, podle kterých autoři děti v rámci svých studií klasifikují.
3. Etiologie
Faktory, které ovlivňují přijetí jídla dítětem:
- Genetické
- Zdravotní
- Senzorické
- Motorické
- Behaviorální
- Environmentální
3.1 Genetické faktory
V odborné literatuře dosud neexistují empirické studie, které by zkoumaly etiologii senzorických averzí při příjmu potravy u kojenců a batolat. Výzkum zaměřený na předškolní, školní děti a dospělé ukazuje, že jedinci s vysokou chuťovou senzitivitou na kyselé substance (PROP prophilthiouracil a PTC phenylthiocarbamide) měli silné preference při výběru pokrmů a vyšší výskyt fungiformních papil a chuťových buněk na hrotu jazyka (Duffy a Barthoshuk, 2000). V rámci tohoto výzkumu byly jednotlivé osoby rozděleny do tří skupin: na tzv. „superochutnávače“, průměrné ochutnávače a osoby nerozlišující chutě, podle toho, zda vnímaly kyselou chuť jako velmi intenzivní a silnou, průměrně silnou či slabou. Další výzkumy ukázaly, že vnímavost k chutím je ovlivněna genetikou. Genetický základ pro senzitivitu na PROP charakterizovala Reed a kol. (1999) a gen determinující senzitivitu na PTC Kim a kol. (2003). Status „superochutnávače“ vyžaduje jak vysokou hustotu a průměr fungiformních papil, tak i chuťových buněk a dvě dominantní alely genu pro senzitivitu na PROP (Bartoshuk a kol., 2001). Tzv. superochutnávači byli také podle tohoto výzkumu schopni dvakrát lépe rozlišovat písmena abecedy položená na jazyk než osoby s nízkou schopností rozlišovat chutě. Superochutnávači jsou tedy sensitivnější i na texturu potravy a kontaminaci potravy další chutí. Intenzivní chutě vnímají jako velmi dráždivé až spalující, nesou velmi nelibě stravu s vysokým obsahem tuku či tučné maso. Tento výzkum tedy vysvětluje, proč děti se senzorickými averzemi vnímají intenzivně jak texturu, tak i chuť přijímaných potravin.
Další studie zkoumaly vliv dědičnosti na vznik potravinové neofóbie, neboli chorobného strachu z nových a neznámých pokrmů. Výsledky studií jsou obdobné, všechny dokládají dědičnost v případě potravinové neofóbie okolo 70% (Cooke a kol., 2007; Knaapila a kol., 2007; Galloway a kol., 2003).
Irene Chatoor (2009) vyvinula geneticky environmentální model interakce vysvětlující etiologické faktory senzorických averzí při příjmu potravy. Podle tohoto modelu děti, které zdědí vysokou senzitivitu k chutím, texturám, teplotám a vůním určitých pokrmů, mohou zakoušet averzivní reakce při procesu trávení pokrmů. Pokud dítě zdědí ještě tendenci k úzkostnosti, asociuje si averzi k příjmu potravy s vyplivováním potravy, nadavováním a zvracením, má strach danou potravu při další příležitosti jíst. Tyto děti generalizují averzivní reakce, které zažily při příjmu jednoho typu potravy snadno s jinou potravou, která vypadá podobně (barvou či vzhledem), a snadno začnou odmítat jíst celou skupinu potravin. Mohou mít strach zkoušet jakýkoliv neznámý pokrm, protože mají obavu, že jim to přinese nepříjemnou zkušenost.
3.2 Zdravotní faktory
Kojenci a děti s gastroesofageální refluxní chorobou (GER) se naučí spojovat si bolest či dyskomfort při příjmu potravy s krmením (Dellert a kol. 1993). GER způsobuje podráždění gastrointestinálního traktu. Dítě může vědomě a volně přijímat potravu až do doby, kdy začne pociťovat dyskomfort pramenící z projevů refluxu, může odmítat určitý typ stravy či tekutin (sycené nápoje) nebo může odmítat veškerou potravu, protože polykání je bolestivé. Negativní zkušenost při příjmu potravy zhoršuje potravinové averze. Tyto děti obvykle nechtějí v dostatečné míře přijímat potravu, dokud není reflux zmírněn či zcela zaléčen.
Opožděné vyprázdnění žaludku bývá časté u klientů s neurologickým postižením nebo u nedonošených kojenců. Vede k dysmotilitě na podkladě postižení centrální nervové soustavy (CNS). Způsobuje, že se kojenec cítí nasycen rychleji a na delší časový úsek. Tento pocit způsobuje limitovaný příjem potravy a naprostý nedostatek zájmu o jídlo (Zangen a kol., 2003). Velmi často se vyskytuje u dětí s neurologickým postižením kvůli imobilitě, abnormálnímu svalovému tonu a narušené motilitě střev. Je jedním z faktorů spolupodílejících se na GER. Chronická zácpa způsobuje závažné gastrointestinální příznaky ovlivňující orální příjem (nausea, zvracení, bolesti břicha a pokles signálů hladu).
Intolerance/alergie na kravské mléko se projevuje podobnými symptomy jako reflux (podrážděnost, zvracení, pokles růstového tempa pod třetí percentil, přerušovaný spánek a nedostatečný orální příjem (Ewing a Allen, 2005).
Eosinofilní esofagitída způsobuje zánět v oblasti střev, jež rezultuje do esofageální dysmotility. Klinicky se projevuje odmítáním potravy, zvracením a nadavováním u malých dětí. U starších dětí vede k pomalému příjmu potravy a váznutí sousta v jícnu (Allen a Heine, 2011).
Kojenci a děti se srdeční vadou, chronickou obstrukční plicní nemocí, brániční hernií či jinými diagnózami ovlivňujícími respiraci se často potýkají s obtížemi při příjmu potravy, které mohou rezultovat do odmítání potravy. Narušená respirace činí orální příjem obtížným kvůli urychlenému respiračnímu rytmu, zvýšené respirační námaze a nedostatečnému okysličení (Imms, 2001).
Medikace může také ovlivnit příjem potravy. Může snižovat apetit, způsobovat nauseu, zvracení a břišní bolest. Negativně mohou příjem potravy ovlivnit protizánětlivé léky, neuroleptika, chemoterapie, antidepresiva, léky pro děti s poruchami pozornosti atd.
Všechny výše zvýšené zdravotní komplikace mohou být primárním vyvolávajícím faktorem spolupodílejícím se na vzniku selektivity při příjmu potravy či odmítání přijímat potravu. Po zaléčení a vyřešení těchto primárních příčin však nemusí dojít k úplné úpravě stavu. Pokud si dítě silně a dlouhodobě asociuje dyskomfort při příjmu potravy se samotným příjmem potravy, má sklony k úzkostnosti či obtíže se seberegulací a obtíže se zpracováním informací přicházejících ze smyslů, problém s přijímáním jídla může pokračovat i po odstranění primární vyvolávající příčiny.
3.3 Senzorické faktory
V rámci nozologie navržené Lucy Miller a kol. (2007) bereme pro potřeby tohoto článku v úvahu jen senzorické dysfunkce v modulaci. Do této skupiny spadají děti s vysokým prahem pro vnímání smyslových podnětů - děti hyposenzitivní, děti s nízkým prahem pro vnímání smyslových podnětů - děti hypersenzitivní. Další skupinou jsou děti se smíšenou - fluktuující - senzitivitou a děti vyhledávající smyslové podněty „sensory seekers“, kterým se vzhledem k rozsahu tohoto článku nebudeme věnovat. Příjem potravy může být ovlivněn dysfunkcí při zpracování senzorických informací sluchových, zrakových, hmatových, čichových, chuťových i podnětů z rovnovážného (vestibulárního) aparátu.
Dítě, které je hypersenzitivní na zvuk, je extrémně citlivé na některé frekvence zvuků, které vznikají při přípravě potravy. Takové dítě se bojí zvuků a zakrývá si uši, nechce navštěvovat hlučná místa a odmítá jíst ve školní jídelně. Při vysoké míře hluku se nedokáže soustředit na jídlo, nebo se při výrazném přetížení uzavírá do sebe a nevšímá si, co se kolem něj děje. Vykazuje často nízkou míru pozornosti pro příjem potravy, takže čas příjmu potravy se neúměrně prodlužuje. Může zcela odmítat příjem potravy, křičet a mít záchvaty vzteku. Hyposenzitivita při vnímání auditivních stimulů příjem potravy obvykle neovlivňuje.
Bez smyslu pro vnímání vůní bychom nezaznamenali mnoho různých variací v chutích. Vůně vařených a pečených jídel může probouzet náš apetit. Při hypersenzitivní reakci na vůni pokrmu se může dítě nadavovat, když vidí jinou osobu jíst, nebo je-li přítomno v kuchyni v čase přípravy pokrmů. Pokud je před časem podávání stravy – anebo při něm – vystaveno silným vůním, může zcela odmítat přijímat potravu. Hyposenzitivní děti mívají často velmi limitovaný repertoár pokrmů, které přijímají, protože necítí variace v chutích, což významně snižuje jejich motivaci k příjmu potravy.
Přibližně čtvrtina populace je hypersenzitivní na chuť potravin a čtvrtina je naopak hyposenzitivní. Hypersenzitivní děti mají velmi omezený repertoár pokrmů, které tolerují. Upřednostňují mdlé chutě. Averzivní reakce u hypersenzitivních dětí se projevuje nadavováním, zvracením či naprostým odmítáním potravy. Mohou odmítat i vzpomínku na nepříjemný pokrm. Motivace hyposenzitivních dětí přijímat potravu je také snížená, protože nedokážou dobře vnímat kvůli omezení čichu ani chuť pokrmu. Tyto děti se mnohem více řídí tím, jak jídlo vypadá, než jak chutná. Proto i ony mohou odmítat přijímat potravu nebo preferují pouze potraviny výrazné teploty, textury a chutě.
Taktilní čití zahrnuje vnímání doteku, textury a teploty pokrmu. Při hypersenzitivitě na taktilní podnět děti odmítají dotek na tváři, otírání a omývání tváře, odmítají dotýkat se jídla rukama, či ho mít v ústech, dotýkat se hrníčku, lžičky, příboru. Preferují pevnou stravu před kaší s kousky a jsou velmi citlivé na teplotu podávaného pokrmu. Mohou přeplňovat svá ústa jídlem, aby zabránily nepředvídatelnému pohybu jídla v ústech, nadavovat se, zvracet, utíkat od jídla, které je jim nepříjemné, odmítat kovové příbory, skleněné hrníčky. Při orálně taktilní hyposenzitivitě si děti neuvědomují pokrm na ústech či v ústech, nadměrně při jídle sliní, přeplňují ústa potravou, protože tak lépe procítí hranice svých úst, nevadí jim extrémní teploty pokrmů, preferují křupavou, pevnou stravu.
Přehnaná reakce dítěte na vizuální podnět se projeví omezením stravy na potraviny určité barvy (béžová, hnědá) či omezením druhu jednotlivých pokrmů. Děti může rozptylovat množství nádobí na stole i příliš velká porce, nebo porce složená z různých potravin. Přetěžovat může i barva pokrmu či kombinace barev na talíři. Vizuální hyposenzitivita děti při příjmu potravy obvykle nelimituje.
Většina lidí si při jídle ráda sedne. Ovšem existují děti, které se při jídle rády pohybují, čímž se dostanou do optimální úrovně bdělosti pro příjem potravy. Pokud však nemáme jistotu, že dítě má vestibulární hyposenzitivitu a bez pohybu by dostatečně nezvýšilo úroveň bdělosti pro příjem potravy, je vhodné vést děti k tomu, aby při příjmu potravy klidně seděly na svém místě u stolu.
Porucha zpracování informací přijímaných ze smyslů vzniká nejčastěji díky genetické dispozici či kvůli dysfunkcím při fungování a organizaci CNS. Pokud má dítě predispozici odpovídat na vjemy přijímané ze smyslů příliš brzy, příliš intenzivně a příliš dlouho a v anamnéze má různorodé závažnější zdravotní obtíže, riziko vzniku averzivních reakcí při příjmu potravy významně stoupá.
3.4 Motorické faktory
Příjem potravy je ovlivňován svalovým tonem a vzorci pohybu v orofaciální oblasti a celkovou úrovní hrubé motoriky. Pokud je tonus jazyka, rtů a čelisti příliš nízký, tyto děti odmítají potravu, která je náročná na zpracování a vyžaduje souvislé zpracování pomocí žvýkání. Nízký tonus ovlivní kvalitu i kvantitu přijaté stravy (Ernsperger a Stegen-Hanson, 2004). Pokud je tonus příliš vysoký, přítomnost abnormálních pohybových vzorců stoupá a v důsledku nekvalitní zpětné vazby z pohybu dochází k narušení senzorické zkušenosti, což může vést k odmítání určitého typu stravy či omezování celkového objemu potravy. Abnormální tonus také zhoršuje sílu projevů refluxní choroby. V rámci logopedické intervence můžeme vyřešit tuto primární příčinu, která selektivitu při příjmu potravy či odmítání potravy vyvolává. Můžeme ovlivnit kvalitu zpracování tekutin a pevné stravy, navrhnout konzistenci potravy, která je pro dítě v aktuální situaci vhodná. Problém s přijetím potravy však může přetrvávat i po odstranění těchto původních vyvolávajících příčin.
3.5 Behaviorální faktory
Behaviorální problémy při příjmu potravy vznikají na základě primárních zdravotních, motorických či senzorických negativních zkušeností. Pokud se podaří vyřešit primární vyvolávající příčinu a nedojde k úpravě stavu, problémy při příjmu potravy se postupně stávají problémy behaviorálními. Projevují se častými stížnostmi dětí na to, co bylo servírováno, odmítáním přijít ke stolu, odbíháním od jídla, házením s jídlem, pliváním jídla, boucháním, sebezraňováním, záchvaty vzteku/pláče, odmítáním otevřít ústa, obtěžováním ostatních, kteří jí, a neschopností se na jídlo soustředit.
V rámci vztahů mezi rodičem a dítětem při příjmu potravy vznikají obtíže v interakci, pokud je rodič přehnaně reagující/kontrolující nebo příliš úzkostný nebo naopak nereagující na signály dítěte, nebo rodič neposkytující dostatek vývojově vhodných sociálních interakcí při příjmu potravy (společná vizuální pozornost, smích, žvatlání a komunikace). Problematické je, pokud je rodič příliš benevolentní a nechává jíst dítě nutričně prázdné, nekvalitní potraviny. To vše může narušit dynamiku procesu příjmu potravy a může způsobit behaviorální obtíže při příjmu potravy.
Někteří rodiče nejsou dostatečně citliví na znaky, jimiž dítě dává najevo připravenost k příjmu potravy či znaky plnosti. Tyto signály dítěte mohou ignorovat či špatně interpretovat. Děti při příjmu potravy obvykle jednoduchým způsobem sdělují verbálně či neverbálně, co chtějí a potřebují. Podle Ellyn Satter (1987) je zcela zásadní, aby vždy došlo k respektování rolí. Rodič je zodpovědný za výběr pokrmu, který je nutričně vhodný a odpovídá vývojové úrovni dítěte. Rodič rozhoduje, který pokrm dítěti nabídne, jak ho prezentuje a kde a kdy ho prezentuje. V kompetenci dítěte je rozhodnutí, kolik toho sní a zda bude jíst. Nucení k jídlu, rozptylování při jídle a odměňování za jídlo jsou strategie, které vedou k odmítání jídla dítětem. Podle Irene Chatoor (2009) tlak rodiče na dítě a nucení do jídla v roce života negativně ovlivní jeho váhu ve dvou letech života.
Některé děti nejsou schopny jednoznačně rodiči signalizovat to, co potřebují, díky obtížím se zpracováním informací přicházejících ze svalů nebo smyslů. Atypický vývoj řeči, paměti a emocí dětí s obtížemi se zpracováním informací přicházejících ze smyslů a u klientů s poruchami autistického spektra ovlivňuje schopnost interpretovat senzorické informace. Takové děti vlastně nerozumějí tomu, co cítí, a díky tomu se nemusejí z aktuálně probíhající situace poučit a mohou mít problém získané informace zevšeobecnit a poté také si je zapamatovat. Také děti s fluktuujícím tonem mohou mít obtíže se zpracováním informací přicházejících ze smyslů, protože díky změnám v tonu mohou příchozí situaci vnímat pokaždé jinak. Boj mezi rodičem a dítětem mnohokrát za den učí dítě tomu, že se při příjmu potravy necítí bezpečně.
Problém dítěte s příjmem potravy je označován za behaviorální, pokud rodiče popisují, že příjem potravy je bitva, příjem potravy trvá neúměrně dlouho, dítě často jí nezdravé pokrmy, ale vyhýbá se hodnotným pokrmům, často se nadavuje nebo zvrací u jídla. Takové dítě může být vybíravé, nebo může jídlo začít odmítat zcela. Problém při příjmu potravy může být vážný, vyžadující zavedení neorálního příjmu, či jen středně závažný či mírný, kdy děti mají nedostatečný a nutritivně nevyvážený příjem potravy.
3.6 Environmentální faktory
Prostředí, ve kterém dítě vyrůstá, ovlivňuje jeho vztah k jídlu. Prostředí, které je klidné, láskyplné a předvídatelné, přispívá k snadnějšímu překonání různých vývojových obtíží při příjmu potravy. Prostředí, které je chaotické, uspěchané a nekonzistentní, plné rušivých vlivů, může být velmi náročné pro dítě s obtížemi v seberegulaci či se zpracováním informací přicházejících ze smyslů.
Shrnutí
Děti mají vždy nějaký důvod pro odmítání jídla. Ten je obvykle založen na fyziologické bázi (problém zdravotní, senzorický, motorický). Vliv může mít také špatná zkušenost aktuální či minulá. Dlouhodobý vliv tedy může mít i dávná, rodiči již zapomenutá, nepříjemná zkušenost dítěte při příjmu potravy. Pokud děti odmítají přijímat potravu, rodiče to obvykle vystraší. Pokud dítě odmítá pokrm připravený pečujícím rodičem, mnoho rodičů to cítí jako osobní odmítnutí. Potom začnou děti nabádat, aby jedly více. To ve svém důsledku vede k většímu odmítání a riziku vzniku podvýživy.
4. Klasifikace funkčních dysfagií
V rámci klasifikace funkčních dysfagií se budeme soustředit na definování obsahu pojmů dobrý jedlík, vybíravý jedlík, extrémně vybíravý jedlík a dítě odmítající přijímat potravu.
Příjem potravy u dětí je vývojovým procesem, který se proměňuje a tvoří v průběhu celého dětství. Děti postupně rozvíjejí orálně motorické dovednosti při příjmu potravy a v průběhu času se mění i preference potravin. Mnoho dětí nemá žádné obtíže s příjmem potravy a tyto děti bývají označovány jako „dobří jedlíci“. Ellyn Satter (1999) definuje dobrého jedlíka takto: „rád jí, má zájem o jídlo, při jídle se cítí dobře a jí mnoho různých jídel“.
Existuje však i početná skupina dětí, u kterých již příjem potravy není snadnou a radostnou záležitostí. Tyto děti popisuje odborná literatura různými termíny. Morris a Klein (2000) používají termín „experientially based feeding disorders“ neboli poruchy příjmu potravy vznikající na základě zkušenosti a spolu s ostatními autory dělí tyto děti na dvě skupiny: „food refusal“, tedy děti odmítající přijímat potravu a „picky eaters“, tedy extrémně vybíravé děti. DelCarmen-Wiggins a Carter (2004) stanovují tuto klasifikaci: 1. „unpredictable food refusal“, tedy nepředvídatelné odmítání potravy, kdy intenzivní odmítání potravy variuje v rámci dnů a pokrmů přijímaných v průběhu dne; 2. „selective food refusal“ selektivní odmítání potravy, tedy intenzivní odmítání specifické skupiny pokrmů a 3. „consistent food refusal“ konzistentní odmítání potravy, tedy odmítání pití mléka v kojeneckém období a později přijímání pevné stravy. Tedy odmítání všech pokrmů v průběhu dne.
Do první kategorie nepředvídatelného odmítání potravy patří dle klasifikace navržené autorkami DelCarmen-Wiggins a Carter (2004) studie (Chatoor a kol., 1998), která používá termín „infant anorexia“, v překladu anorexie u kojenců, autoři (Dahl a kol., 1994 a Lindberg a kol., 1994) používají termín „food refusal“ (odmítání potravy).
Do druhé kategorie patří studie Irene Chatoor (2009), která používá termín „sensory food aversions“ (senzorické potravinové averze), studie (Dovey a kol., 2008), který používá termín „food neophobia“ (potravinová neofobie), (Kern a Marder, 1996), kteří využívají termín „selective taster“ (selektivní ochutnávač) a další.
Do třetí kategorie patří studie (Chatoor 2001), kde autoři využívají termín „posttraumatic feeding disorder“ (posttraumatická porucha příjmu potravy), (Bithoney a Rathburn, 1993) pracují s termínem neorganický pokles pod třetí percentil. Další autoři využívají termíny „functional dysfagia“ (funkční dysfagie) (Carstens 1982), „conditioned dysfagia“ (zkušeností podmíněná dysfagie) (Di Scipio a kol., 1978), „conversion dysfagia“ (konverzní dysfagie) (Atkins a kol., 1994).
Mnoho dětí je vybíravých při jídle v období od 18 měsíců do dvou až tří let. V tomto období se často projevuje potravinová neofóbie, tedy strach z nových a neznámých potravin. Jedná se o zcela normální projektivní reakci. Je přirozenou ochranou batolat, která se již nedrží v těsné blízkosti matky, aby nesnědla to, co není určeno k jídlu, tedy především jedovaté či zkažené potraviny. Obvykle se vytrácí poté, co bylo dítě 8-10 krát vystaveno novému pokrmu. Strach z nových jídel se zmírňuje v průběhu dětství. U zdravých dětí může toto období trvat do tří let věku, u dětí s vývojovým opožděním trvá obvykle déle.
Pokud toto období trvá u typicky se vyvíjejících dětí déle, jsou obvykle popisovány jako „vybíraví jedlíci“. V odborné literatuře neexistuje jednoduchá, všeobecně akceptovaná definice „picky eaters“, tedy vybíravých jedlíků. Většina definic zahrnuje element dlouhodobé averze k některým známým jídlům a často také popis postupného rozvoje potravinové neofóbie.
Rozvoj selektivity při příjmu potravy bývá ovlivněn mnoha faktory, jako je například tlak rodičů na děti, aby jedly, osobnostní charakteristiky rodiče (přílišná úzkostnost nebo vysoká míra kontroly ze strany rodiče, či naopak velká benevolence rodiče nebo neschopnost vnímat signály dítěte při příjmu potravy) nebo specifické faktory zahrnující absence období, kdy bylo dítě výhradně kojeno a příliš brzké nebo naopak pozdní zavedení pevné stravy. Ačkoli někteří autoři popisují u těchto dětí větší chuť na sladké, většina autorů se shoduje, že extrémní selektivita ve výběru potravy vede k redukci celkového příjmu potravy, často se projevuje odmítáním ovoce, zeleniny, masa a vede k nedostatečné variabilitě přijímané stravy, jež může, ale také nemusí, vyústit do nutričních deficitů. Přestože dieta těchto dětí je limitovaná, velká část těchto dětí přijímá v souhrnu vyváženou, zdravou stravu (Ernsperger a Stegen-Hanson, 2004).
Většina těchto dětí problém s vybíravostí zvládne, pokud mají kreativní rodiče, kteří dokážou nastavit při příjmu potravy limity a vymyslí kreativní způsob, jak pomoci dítěti, aby se naučilo jíst to, co je servírováno. Pokud rodiče podlehnou dětským rozmarům a nebudou je opakovaně vystavovat novým pokrmům, tyto děti zůstanou vybíravými jedlíky po dlouhou dobu a možná i do dospělosti. Někteří z nich se vyvinou do extrémně vybíravých jedlíků.
Další skupinou na opačné straně kontinua jsou děti odmítající potravu. Ty tvoří velmi heterogenní skupinu dětí, pro něž je charakteristické, že mají závažné potravinové averze obvykle kombinované s předchozími či aktuálními zdravotními obtížemi. Mají extrémně limitovanou dietu a silné averze k chutím, texturám a barvám pokrmů. Některé z nich mohou odmítat přijímat potravu zcela. Jejich výběr pokrmů je veden vnitřní logikou, která určuje, které pokrmy považují za bezpečné či vhodné k jídlu. Tyto děti obvykle mohou mít propad v růstu, který může vyústit až v neorganický pokles pod třetí percentil díky podvýživě z nedostatku rozmanitosti stravy.
Do této skupiny patří často děti, u kterých odmítání potravy vzniklo po traumatickém insultu v oblasti orofaryngu či v gastrointestinálním traktu (jako je období neorální výživy pomocí nasogastrické sondy v anamnéze, GER, eosionofilní esofagitída, opožděné vyprázdnění žaludku, strukturní abnormality v oblasti laryngu či trachei) nebo kvůli nepravidelnostem ve vývoji CNS. Tyto děti mohou zažívat v souvislosti s předchozí negativní zkušeností, kterou si asociovaly s jídlem, velmi výrazný stres už v okamžiku přípravy na příjem potravy, když jsou polohovány pro krmení. Mohou vykazovat intenzivní odpor v okamžiku, kdy se k nim pečující osoba blíží s lahví se savičkou či pevnou stravou, a mohou velmi intenzivně odmítat potravu polknout.
Specifickou skupinou jsou děti s poruchami autistického spektra. Tyto děti mohou mít zvýšenou senzitivitu pro vnímání textury pokrmu, chuti pokrmu, teploty pokrmu a vůně pokrmu. Omezují příjem potravy díky hypersenzitivitě, odmítají specifické barvy pokrmů, nebo jim nevyhovuje teplota pokrmů. Mívají velmi často obtíže s přijetím nového typu potravy, obtíže akceptovat jinou technologii přípravy stejného jídla, protože kvůli vysoké míře úzkosti vyžadují rutinní činnosti a rutinu všeobecně. Mohou být pouze vybíravými jedlíky, ale někteří z nich odmítají potravu zcela v závislosti na míře úzkosti a asociaci s nepříjemnou situací, která se jim v minulosti přihodila.
Charakteristika dítěte odmítajícího potravu podle Ernsperger a Stegen-Hanson (2004):
- Limitovaná dieta. Dítě přijímá jen 10-15 druhů pokrmů.
- Limitace některé z potravinových skupin. Dítě odmítá jednu či více skupin potravy z potravinové pyramidy.
- Negativní emoční reakce (pláč/vztek) při nabídce nového druhu potravy. Dítě se může nadavovat, být mu špatně.
- Požadavek zcela stejné technologie přípravy pokrmů. Dítě vyžaduje jedno či více jídel připravených stále stejným způsobem.
- U dítěte je diagnostikován opožděný vývoj, PAS, Aspergerův syndrom, pervazivní vývojová vada, mentální postižení, mozková obrna, svalová dystrofie…
Děti zcela odmítající potravu mohou být nebo se v průběhu času stát chronicky podvyživenými. Mají slabší imunitu, sníženou fyzickou aktivitu, mohou mít opožděný kognitivní vývoj, obtíže ve škole a v sociálních vztazích. Negativní účinky podvýživy na fyziologii, motorické funkce, neurologické a psychické funkce jsou široké a mohou být zvláště devastující během raného vývoje. Snížená svalová síla vede ke zhoršení motorických funkcí stejně jako ke slabosti dýchacích svalů, jež posléze vede ke kašli a predispozici k aspirační pneumonii (Kelly a kol., 1984). Podvýživa snižuje srdeční kapacitu a zvyšuje predispozice k chronickým srdečním selháním. Vede ke zhoršení imunitní funkce, což způsobuje zvýšenou náchylnost k infekcím. Ovlivňuje neurologický vývoj a působí opožděný vývoj poznávacích schopností a abnormální chování (Engsner, 1974; Grantham-Mcgregor a kol., 1991; Viteri 1991; Liu a kol., 2003). Podle Ramsay a kol., (1993) polovina dětí s neorganickým poklesem pod třetí percentil má nerozpoznané neurologické postižení. Podvyživené děti vykazují nižší chuť k prozkoumávání okolí, míra jejich aktivity je snížena, nebo jsou naopak nadměrně dráždivé, což ovlivňuje sociálně-emoční vývoj (Graves, 1978). Podvýživa snižuje energii potřebnou k sociální interakci, zvyšuje apatii, negativně ovlivňuje učení a kvalitu života (Lewis a kol., 1994). To může ovlivnit schopnost dítěte účastnit se hry, zapojovat se ve škole nebo může snižovat motivaci k rehabilitaci.
Péče o děti zcela odmítající potravu musí být multidisciplinární. Členy úzkého týmu by měli být ošetřující lékař, nutricionista, logoped a psycholog. O děti se selektivitou při příjmu potravy může pečovat logoped individuálně a dle potřeby koordinovat management spolupráce s dalšími odborníky.
4.1 Klinické projevy averzivních reakcí při příjmu potravy z vývojového pohledu
4.1.1 Předčasně narozené děti a děti mladší tří měsíců
Předčasně narození kojenci tvoří specifickou skupinu dětí, která je ve zvýšené míře ohrožena vznikem averzivních reakcí při příjmu potravy. Podstupují celou řadu život zachraňujících, ale výrazně bolestivých zákroků (intubace, umělá plicní ventilace, kontinuální dechová podpora, neorální příjem potravy prostřednictví nasogastrické nebo orogastrické sondy, odsávání). Také jsou často orálně krmeni ještě předtím, než jsou na orální příjem dostatečně připraveni, než dosáhnou adekvátní fyziologické a autonomní stability, motorické a behaviorální stability. Sání těchto kojenců se teprve vyvíjí, je buď dyskoordinované, anebo dokonce dysfunkční. Naučí se, že orální příjem je nepříjemný a často i bolestivý. Na tomto základě vzniká riziko rozvoje senzorických averzí při příjmu stravy. Podobně jsou na tom donošení kojenci se závažnými lékařskými diagnózami a malou výdrží u sání.
Dyskomfort, který typicky se vyvíjející kojenec zažívá v prvních měsících života při příjmu potravy (například kvůli refluxu), se klinicky obvykle neprojevuje nebo jsou znaky stresu při příjmu potravy mnohdy diskrétní (předstírání spánku, zívání, faciální grimasy, odvracení pohledu, odvracení se od savičky, chvění brady, škytavka atd.). První jednoznačné projevy dyskomfortu můžeme pozorovat ve třech měsících věku či po integraci sacího reflexu, tj. v době, kdy již je sání volní záležitostí.
4.1.2 Kojenci od 3-6 měsíců věku
Jakmile má kojenec volní kontrolu nad sáním, může pevně zavírat ústa nebo po otevření úst tlačit jazyk směrem do pevného patra a bránit se tak vložení savičky do úst. Děti se závažnými averzivními reakcemi při příjmu potravy vznikajícími na senzorickém podkladě nejlépe sají v polospánku, kdy je sání reflexivní a senzorický systém funguje jen omezeně, částečně, tudíž dyskomfort není detekován. Krmení dítěte v polospánku může být efektivní krátkodobou kompenzační strategií po dobu několika měsíců (Van Dahm, 2012). V období po plné integraci sacího reflexu se však již kojenec vzbudí, když je mu vložena savička do úst, a poté ji v bdělém stavu již odmítá. Některé děti zcela odmítají láhev, nebo velmi brzo zastaví sání, aby minimalizovaly nepříjemné pocity. Mnoho dětí vnímá tlak na dolní jícnový svěrač, jak se plní žaludek. Děti, které měly v minulosti zkušenost silného zvracení, přerušují krmení na základě tohoto pocitu velmi předčasně.
Přechod i na velmi řídkou kaši je velmi obtížný u dětí s esofageální dysmotilitou. Umístit lžičku do úst je velmi obtížné, děti nechtějí otevírat ústa či ústa zavírají předčasně. Pokud je potrava příliš hustá či je jí na lžíci moc, děti se mohou nadavovat a zvracet. Často je toto chování hodnoceno rodiči jako behaviorální problém, ale v klinické praxi je potřeba pomýšlet na to, zda tyto obtíže nemohou být zapříčiněny esofageální dysmotilitou (Van Dahm, 2012).
Pokud je situace závažná, dítě může ztrácet hmotnost, být disorganizované a může dojít k poklesu váhy a výšky pod třetí percentil. Poté je často jedinou možností zahájit neorální příjem pomocí NG sondy (Van Dahm, 2012).
4.1.3 Kojenci od 6 do 12 měsíců věku
V tomto období si typicky se vyvíjející děti vkládají velké množství věcí do úst. Ústy poznávají svět a připravují se tak na přijetí pevné stravy. Děti intraorálně vysoce senzitivní si však hračky a předměty do úst nevkládají. Často si do úst vkládají jen vlastní prsty, u kterých mohou předvídat, jak se v ústech budou pohybovat. V extrémních případech děti odmítají vkládat si do úst i vlastní prsty. Intraorálně hyposenzitivní děti si naopak mohou do úst vkládat velké množství předmětů a to i dlouho poté, co to typicky se vyvíjející děti již nedělají. Mohou si vkládat do úst předměty, které nejsou pro vkládání do úst vhodné. Děti s opožděným psychomotorickým vývojem poznávají svět prostřednictvím vlastních úst obvykle mnohem déle než typicky se vyvíjející děti. Často je to dáno tím, že jemně-motorické dovednosti horních končetin při úchopu nejsou dostatečně rozvinuté a prostřednictvím úst tyto děti získávají informace o předmětech snáze. Z anamnestického hlediska je velmi důležité klást rodičům otázky cílené na historii vkládání předmětů do úst.
Existují děti, které v prvním půlroce života přijímají mateřské mléko či mléčnou formuli bez obtíží, ale problém nastává v okamžiku, kdy je jim poprvé nabízena pevná strava. Některé z nich odmítají pevnou stravu zcela, jiné děti limitují celkový příjem potravy. Některé děti tolerují potravu konzistence hladké kaše a odmítají přijímat kaši s kousky či husté kaše. Pokud je jim podána strava této konzistence, nadavují se a někdy i zvrací. Nemají zájem o jídlo, lépe jí a pijí při rozptýlení. Selektují vlastní texturu potravy, kterou tolerují, což je často křupavá a snadno rozmělnitelná strava. Děti s deficity v integraci informací přijímaných ze smyslů mohou mít a také často mívají adekvátní orálně motorické dovednosti. Při zpracování pevné stravy se zdá, že dokážou kvalitně zpracovat potravu žvýkáním. Pokud však jsou hypersenzitivní na dotek, mohou dlouho držet potravu v ústech bez polknutí a vyhýbat se zpracování pevné stravy žvýkáním. Často je potrava spolknuta až poté, co dojde k jejímu samovolnému rozmělnění v ústech bez žvýkání. Typické pro tyto děti je, že se vyhýbají čerstvému ovoci, zelenině a masu. Tyto potraviny se samovolně nerozmělní v ústech (Van Dahm, 2012). Jejich apetit je snížený a mají malou tendenci uchopovat potravu prsty (Van Dahm, 2012).
U dětí zcela odmítajících přijímat pevnou stravu, tolerujících jen tekutiny, může během 6 až 12 měsíců trvání tohoto stavu dojít k poklesu růstové křivky o několik pásem a už v roce či roce a půl věku může dojít k poklesu pod třetí percentil výšky i váhy.
4.1.4 Děti starší jednoho roku
Přechod na nový typ stravy je pozvolný, vyžadují více času, pochopení a vcítění se od pečujících osob. V závažných případech děti pokračují jen v příjmu tekutin (kojení/láhev se savičkou) a nadavují se a zvracejí při nabídce jakékoli kaše či pevné stravy. Mohou odmítat také pomůcky pro krmení, například příbor, zavedení láhve s náustkem místo láhve se savičkou apod. Pokud je jim ve snaze o urychlení přechodu na lžičku a hrníček odejmuta možnost pít z láhve se savičkou, mohou skončit se závažnou dehydratací. Některé děti selektují texturu potravy na potravu snadno rozmělnitelnou slinami. Některé děti jedí jen potravu určité barvy či tvaru i počtu. Některé děti jedí jen určité značky pokrmů. Některé děti jedí jen potravu připravenou stejným technologickým postupem. Většina těchto děti je snadno zahlcena změnami.
5. Vyšetření dítěte a posouzení stavu příjmu potravy
Při snaze o nalezení příčiny odmítání stravy či selektivity při příjmu stravy u dětí je přínosné věnovat se několika základním oblastem:
- Anamnéza
- Parametry růstu a růstové trendy
- Nutriční mapování
- Dotazníky hodnotící senzorické zpracování
- Škály hypersenzitivity
- Vyšetření orálně taktilní senzitivity
- Observace příjmu potravy
Děti, které mají závažnější obtíže při příjmu potravy, obvykle přicházejí do ordinace klinického logopeda až poté, co byly vyšetřeny pro neprospívání během hospitalizace a byla vyloučena závažná onemocnění, jako například celiakie, onemocnění štítné žlázy, ledvin atd.
Pro získání kompletního klinického obrazu je potřeba v rámci anamnézy získat všechna dostupná data o lékařských diagnózách dítěte, intervencích, které dítě podstoupilo, zda nemá v osobní v anamnéze reflux či jiné obtíže v rámci gastrointestinálního systému (potravinové alergie, intolerance, malabsorbce), jak probíhá vyprazdňování (průjem/zácpa), jakou má dítě medikaci a které potravinové doplňky využívá.
Pro identifikaci příčiny či komplexu příčin averzivních reakcí při příjmu potravy se zajímáme o popis současného problému při jídle, jaké situace a rané zkušenosti ovlivnily současný problém s příjmem potravy, kdy obtíže začaly a jak dítě reagovalo, jak významná byla příhoda, díky níž dítě začalo odmítat jíst, zdali je tento problém stále aktuální, pokud není vyřešen, jak silný je nyní, pokud není aktuální, jak dlouho trvalo jeho vyřešení, jak reagovali rodiče, když se problém vyskytl, jak dítě podněcovali, aby jedlo více nebo jiná jídla, jaký je temperament dítěte a emoční ladění, jak se dítě chová, je-li nuceno jíst více, jestli se cítí v tomto procesu bezpečně, zdali cítí dítě tlak od rodičů/prarodičů, aby jedlo více, jak reagují rodiče na odmítání jídla dítětem, jak by rodiče popsali důvody dítěte pro odmítání jídla a co dělá dítě, aby ochránilo svou osobní integritu či rozhodnutí ohledně jídla.
Poté je přínosné využít zhodnocení růstu. Zvažovat celkové růstové trendy, tedy jestli si dítě stabilně udržuje stejné růstové pásmo, zdali je růst konzistentně pod třetím percentilem či zda nedošlo k poklesu o více než dvě růstová pásma a kdy tento pokles započal. Dále je potřeba zvažovat i další růstové parametry (výška, váha, obvod hlavy, poměr výšky k váze). Měření by mělo probíhat vždy za stejných podmínek. Nutné je využít správné tabulky; existují speciální tabulky určené pro specifické skupiny dětí (Downův syndrom, Turnerův syndrom, Williamsův synrom, tabulky pro děti, které se narodily předčasně či malé na svůj gestační věk). Pokud se dítě narodilo předčasně, je nutno brát v potaz korigovaný, nikoli chronologický věk dítěte. Pokud je to možné, lze zařadit i měření procenta tělesného tuku. Pokud dítě neprospívá, což znamená, že došlo k poklesu růstu pod třetí percentil a poměr výšky k váze je pod pátým percentilem nebo došlo k poklesu růstového tempa o více než dvě směrodatné odchylky, může to být způsobeno od nevhodných postupů při krmení po vážnou nerozpoznanou nemoc (metabolické problémy, onemocnění ledvin, cystická fibróza) (Roche a Sun, 2008). Pokud dojde ke zjištění závažné lékařské diagnózy, tento stav je popisován jako organický pokles pod třetí percentil. V takovém případě musí být zhodnocení multidicisplinární. Pokud dítě absolvuje všechna nutná lékařská vyšetření a nezjistí se jako příčina nemoc, neorganický pokles pod třetí percentil je diagnóza per exclusionem.
Dalším krokem je zhodnocení nutričního příjmu. Pokud není možno spolupracovat s nutricionistou, který by posoudil celkový nutriční příjem, typ přijatých kalorií v rámci hlavních potravinových skupin a celkový energetický výdej, postupujeme tak, že sepíšeme seznam potravin, které dítě preferuje a které nemá rádo, zaznamenáme všechny potravinové skupiny v rámci potravinové pyramidy, které dítě přijímá, čas hlavních jídel a svačin, délku trvání hlavních jídel a svačin a zaznamenáme preferovanou texturu, chuť a teplotu potravy.
Pro zhodnocení zpracování informací přijímaných ze smyslů lze využít senzorické dotazníky (SPM/SPM-P) nebo senzorické screeningy. Dále je možné využít diagnostické škály pro posouzení taktilní senzitivity v ústech (Beckman 2004). Motorickou vývojovou úroveň dítěte při orálně-motorických pohybech lze vyšetřit pomocí diagnostických zkoušek navržených Sárou Rosenfeld-Johnson (2005a) využívaných v systému Oral Placement Therapy. Díky výše jmenovaným diagnostickým nástrojům lze zjistit, zdali má dítě obtíže se zpracováním informací přijímaných ze smyslů celkově a která smyslová modalita je zasažena nejvíce, zdali orálně motorický vývoj dítěte odpovídá věku a zdali a v jakém stupni je ovlivněno intraorální senzorické povědomí.
Poté probíhá observace příjmu potravy, a to jak v situaci, kdy je rodič přítomen, tak i bez jeho přítomnosti. Sledujeme, jak je potrava prezentována, zdali je prezentován vývojově přiměřený pokrm, jaké jsou orální senzomotorické dovednosti při příjmu potravy, jaké jsou při jídle využívány pomůcky, a zhodnotíme chování dítěte u jídla a interakci mezi rodičem a dítětem. Věnujeme pozornost tomu, zda rodič dokáže číst neverbální signály dítěte vyjadřující stres, odmítání a averzi a zdali na ně dokáže dostatečně včas a pružně zareagovat. Sledujeme výraz rodiče při podávání stravy dítěti a jeho zapojení do tohoto procesu. Všímáme si reakcí dítěte na rozličné chuti, textury a teploty podávaných pokrmů.
Přínosné je tedy vždy sledovat celkový obraz (parametry růstu, nutriční příjem, zdravotní historii, vývoj preferencí při příjmu potravy, efektivitu zpracování informací ze smyslů, orálně-motorické dovednosti dítěte izolovaně a při příjmu potravy, individuální situaci dítěte i rodiny a vztahy při jídle).
6. Terapie
Intervence se odvíjí od příčiny, která averzivní reakce při příjmu potravy vyvolává. Nejprve přistupujeme k edukaci rodiče o všeobecně platných principech, které při konzistentním dodržování mohou velmi výrazným způsobem potencovat úspěch další terapie.
6.1 Stanovení pravidel maximalizujících úspěch (nutriční, psychosociální a environmentální pravidla)
V rámci nutričních pravidel pro regulaci cyklu hladu a nasycení se doporučuje zavedení pevného režimu pěti denních jídel, tj. tři hlavní jídla a dvě svačiny s odstupy mezi jednotlivými jídly cca tři hodiny. Mezi jídly podáváme dítěti jen vodu a nesmí přijímat žádnou jinou potravu. Limitujeme dobu jídla na 30 minut u hlavních jídel a 15 minut u svačiny.
V rámci environmentálních pravidel se obvykle doporučuje odstranění distraktorů, tj. dítě při příjmu potravy nerozptylujeme, neodvádíme jeho pozornost od jídla (sledování pohádky v televizi), stolujeme vždy na stejném místě, příjem potravy probíhá vždy na stejném místě, ve vysoké židli/u stolu optimálně s oporou nohou, servírujeme pokrmy odpovídající vývojové úrovni dítěte, povzbuzujeme dítě v nezávislosti při jídle, opakovaně nabízíme nové pokrmy a zachováváme neutrální atmosféru po dobu jídla.
V rámci psychosociálních pravidel pro vytvoření podporujícího prostředí u jídla je zcela zásadní edukovat rodiče o rozdělení rolí při příjmu potravy a o tom, jak dítě respektovat při příjmu potravy. Podle Ellyn Satter (1987) patří do kompetence rodiče výběr pokrmu, který je nutričně vhodný a odpovídá vývojové úrovni dítěte. Rodič rozhoduje, jaký pokrm dítěti nabídne, jak ho prezentuje, kdy a kde ho prezentuje. Dítě rozhoduje, kolik sní a zda bude jíst.
Pokud rodiče příliš kontrolují, kolik dítě sní, některé děti začnou být příliš závislé na rodičích a naučí se ignorovat vnitřní signály plnosti. Podle Ellyn Satter (1987) pokud chce rodič krmit dítě více nebo méně, než dítě chce, dosáhne obvykle pravého opaku. Překrmené děti odmítají jídlo, a pokud mohou, jedí málo. Nedokrmené děti se přejedí, pokud dostanou příležitost. Pokud spolu rodiče a děti při jídle bojují, děti se naučí vnímat, že je něco špatného s nimi a jejich těly. Později cítí velký vnitřní konflikt mezi tím, co chtějí a co cítí, že by měly chtít.
Wright a kol. (1980) srovnávali chování matek dětí s nízkou porodní vahou s matkami dětí s normální vahou při krmení z láhve a kojení. Matky dětí s nízkou porodní vahou byly při krmení dětí z láhve mnohem aktivnější. Čím byly aktivnější, tím méně děti jedly. Matky ignorovaly signály dítěte a vkládaly dítěti do úst láhev, i když dítě nechtělo pít a otáčelo hlavu. Děti s nízkou porodní váhou méně aktivních matek rostly lépe. Kojené děti rostly stejně dobře. Nepopiratelnou výhodu kojení je, že děti lze při kojení mnohem hůře nutit.
Dalším důležitým pravidlem je respektování dítěte. Podle Ellyn Satter (1987) je důležité zachovávat osobní integritu dítěte tím, že se nic nedotkne jeho úst bez jeho svolení. Autorky Ernsperger a Stegen-Hanson (2004) doporučují nikdy nekomentovat, kolik toho dítě sní a jak se u jídla chová, ale komentovat jen chuť, texturu a vůni nového jídla.
Důležité je také edukovat rodiče o zavedení vhodné velikosti porce potravy. Volíme takovou, aby dítě mohlo být úspěšné. Začínáme malými porcemi, upravujeme i velikost talíře a příboru. Využíváme pravidlo přidání objemu potravy velikosti polévkové lžíce za každý rok života dítěte.
6.2 Behaviorální techniky
V rámci behaviorální intervence můžeme zavádět různé techniky vedoucí ke změně chování dítěte při příjmu potravy. Historicky se využívaly obzvláště techniky pro zvýšení žádoucího chování „positive and negative reinforcement“ (pozitivní a negativní modelování).
Techniky pozitivního modelování zahrnují přidání nového prvku při příjmu potravy dítěte, který tam předtím nebyl přítomen s cílem zlepšit chování dítěte (Swigert, 2010). Dítě může dostávat za to, že sní pokrm, drobnou odměnu (nálepku), něco sladkého, co mu chutná. Další možnou strategií je simultánní prezentace preferovaného a nepreferovaného pokrmu současně (Kern a Marder 1996; Werle a kol., 1993).
Pozdější výzkumy však ukázaly, že pokud dítě dostane od rodiče hračku či sladkou odměnu za příjem potravy, v 80 % případů dochází ke zhoršení chování při příjmu potravy. Někteří autoři doporučují nevěnovat dětem s problematickým příjmem potravy ani zvýšenou pozornost, protože i ta může být pro dítě odměnou. Psycholožka Leann Lipps Birch, zabývající se neofobií dětí, vedla výzkum (Birch a kol., 1984), při kterém byly děti odměňovány něčím pěkným za vyzkoušení nového jídla. Druhá skupina dětí odměněna nebyla, situace nebyla komentována slovně ani výrazem tváře. Odměňované děti měly menší tendenci zkoušet nové pokrmy.
Techniky negativního modelování mají sloužit ke snížení negativního chování dítěte při příjmu potravy. Zahrnují odstranění něčeho, co je pro dítě nepříjemné.
V odborné literatuře jsou popisovány tyto techniky: „extinction“ (Babbitt a kol., 1994), „time-out“, „escape extinction“ (Piazza a kol., 2003), „re-presentation“ (Coe a kol., 1997; Sevin a kol., 2002), „antecedent manipulation“ (Ahearn a kol., 1996), „punishment“ (Luiselli a kol., 1993).
V rámci technik s názvem „extinction“ je dítěti dovoleno odejít od stolu a ukončit jídlo poté, co sní předem určený objem jídla. Pokud dítě plive potravu, musí vyplivnuté sousto znovu sníst. Podle studií ve většině případů nezvyšuje tento přístup přijetí pokrmů dítětem (Kerwin a kol., 1995). „Time-Out“ techniky využívají přístup, při kterém, pokud se dítě zachová nevhodně, musí odejít od stolu a otočit se zády do kouta a tam setrvat 20 sec. V rámci technik s názvem „escape extinction“ rodič přiloží lžičku/hrníček s pokrmem/tekutinou na rty dítěte a nechá ji tam tak dlouho, dokud dítě pokrm nesejme. Technika „re-presentation“ používá postup, při kterém, pokud dítě nechává potravu v tvářích, je doporučeno přemístit ji na jazyk, pokud ji dítě plive, musí sníst další stejně velký kousek potravy. „Antecedent manipulation“ je technikou vyhýbání se konfliktu. Doporučuje se zmenšit porci, znemožnit dítěti samostatně odejít ze židličky, držení rukou dítěte na klíně, aby nemohlo bouchat do jídla. Metoda „punishment“ je několika autory doporučována u ruminentního zvracení. Doporučováno bývá zavedení dietních změn a využití negativního komentáře rodiče po zvracení dítěte. Výzkumy, které se zkoumání těchto technik věnovaly, ukázaly, že techniky negativního modelování hrají hlavní roli v rozvoji odmítání jídla u dětí (Piazza a kol., 2003).
6.3 Techniky pro získání nových dovedností dítěte při příjmu potravy kombinující behaviorální přístup se senzorickou desenzibilizací
Další možností jsou techniky pomáhající dětem naučit se určitému způsobu chování, které je potřebné pro to, aby mohly efektivně přijímat potravu. Nejčastěji se využívá všeobecných technik s názvy „prompting“, „modeling“ a „shaping “.
„Prompting“ je podněcováním dítěte zahrnujícím instrukci ze strany rodiče a fyzickou pomoc při učení se novým dovednostem, jako je například vložení lžíce do úst. Technika s názvem „modeling“ neboli modelování využívá imitaci jiných osob při příjmu potravy (terapeuta, rodiče, kamaráda). „Shaping a behavior“, neboli formování chování, zahrnuje postupné zvyšování úrovně příchozích stimulů a jejich zpracování na vyšší a komplexnější úrovni.
V rámci tohoto přístupu podněcujícího získání nových dovedností byly vypracovány specifické postupy/techniky pro zavedení nových pokrmů. Jednou z nich je například postup pro zavádění nových pokrmů a chutí založený na technice „shapingu“ neboli formování chování.
Nejznámější jsou postupy autorek Fraker a kol. (2007), které popisují strategii řetězení, Morris a Klein (2000), které vyvinuly metodu ochutnání a vyplivnutí pokrmů, a autorek Ernsperger a Stegen-Hanson (2004), které vyvinuly program pro akceptaci nového pokrmu.
V rámci techniky ochutnání a vyplivnutí má dítě za úkol udržet malý kousek pokrmu v ústech po postupně se prodlužující čas (5-120 s.) Po zazvonění budíku dítě pokrm vyplivne do mističky. Pokud dítě pokrm polkne, je mu příště nabízen větší kousek pokrmu, který má za úkol udržet v ústech po delší dobu (5-120 s.) Po zazvonění budíku dítě pokrm vyplivne do mističky. Cílem je dospět do situace, kdy dítě pokrm polkne.
Autorky knihy Just a bite (Ernsperger a Stegen-Hanson, 2004) vypracovaly program akceptace nového pokrmu, který je také založen na technice shapingu a technice ochutnání a vyplivnutí. Jejich přístup je však rozpracovanější, strukturovanější a díky pozvolnosti prezentace terapeutických technik dětmi i lépe tolerovaný. Tento program je určen pro děti se závažnými senzorickými obtížemi při příjmu potravy. Autorky vycházejí z poznatku, že mnoho dětí odmítajících přijímat potravu vnímá potravu jako svého nepřítele. V rámci svého programu tedy navrhují množství kreativních aktivit, které dítěti umožní, že si s jídlem mohou hrát a seznamovat se s jeho senzorickými vlastnostmi, což postupně mění vztah dítěte k jídlu, takže děti začínají vnímat pokrmy jako své přátele. V rámci pěti stádií programu se věnují postupné akceptaci nového pokrmu, doteku, vůni a chuti pokrmu a konečným stadiem je snězení daného pokrmu.
Cílem při akceptaci nového pokrmu je zvýšit chuť dítěte být vystaveno přítomnosti nové potraviny, a to přes schopnost dítěte být s novou potravinou ve stejné místnosti, poté schopnost dítěte tolerovat novou potravu na stole, dále schopnost dítěte tolerovat novou potravu na talíři a všeobecně snížit strach dítěte z nového jídla. Ve stadiu doteku nové potraviny je cílem snížit strach dítěte, když se dotýká nového jídla, naučit se prozkoumávat nový pokrm rukama, nohama či jinými částmi těla, zvýšit povědomí o textuře nového pokrmu a vytvoření podpůrného prostředí podporujícího objevování nového jídla. Cílem je tedy zvýšit množství pokrmů, kterých se chce dítě dotýkat. V rámci programu akceptace vůně různých pokrmů se dítě učí vnímat čichem vůně nových jídel. V rámci vnímání vůní pokrmů se dítě učí rozdělovat pokrmy podle vůně a podle potravinových skupin, zažít při této činnosti uklidňující zážitek, vnímat vůni, která je dítěti příjemná (jablko, vanilka, skořice). Při těchto aktivitách vůně nikdy neumisťujeme přímo pod nos dítěte a současně nabízíme maximálně tři vůně. Při ochutnávání nových pokrmů chtějí autorky dospět ke zvýšení povědomí úst a jazyka, vyzkoušení rozdílných chutí, redukci obavy z ochutnávání nových chutí a poskytnutí možnosti jídlo ochutnat bez nutnosti ho spolknout, tedy ke zvýšení počtu pokrmů, které dítě odmítající nové pokrmy chce jíst. V poslední fázi programu je cílem užít si příjem potravy, jíst množství pokrmů z každé skupiny pyramidy, zůstat klidný a bez stresu při prezentování nové potravy a být schopen jíst v různých situacích. Tento přístup pro přijetí nového pokrmu bývá často prospěšný pro úzkostlivé děti se senzorickými deficity. Je však důležité mít na paměti, že k tomu, aby děti pokrm akceptovaly, je vždy podstatné vystavit ho 10-15 expozicím stejného pokrmu.
Jako první strategii řetězení popsaly v knize Food Chain (2007) autorky Fraker a kol. věnující se strategii, jak pomoci dětem přijmout novou potravu snadno, postupně a bez strachu. Kombinují techniky integrace stimulů přicházejících ze smyslů a behaviorální modifikační techniky pozitivního modelování. Doporučují začít podávat známý pokrm, do kterého se postupně přidává nová, jemně odlišná chuť. Vždy je důležité respektovat pravidlo jedné změny v čase. Pokud při zavádění nového pokrmu dojde současně ke změně textury či nabídneme jídlo složené z několika textur, změníme chuť a teplotu, je pravděpodobnost přetížení prahu pro vnímání senzitivních vjemů velmi vysoká. Doporučují vždy zavádět jen jednu změnu v textuře, chuti nebo teplotě a uvádějí rozsáhlé příklady řetězení textur, chutí i teplot.
Při terapii nejprve doporučují definovat tzv. „core diet“, tedy jaká jídla jí klient konzistentně doma, ve škole či stacionáři s ohledem na chuť, texturu, teplotu a konzistenci. Je doporučeno všímat si i potravin, které klient dříve toleroval a nyní odmítá. Poté přistupují k mapování preferencí „flavour mapping“, tedy analýze preference potravin. Pokud dítě upřednostňuje většinu slaných pokrmů a jen dva sladké, má silnou preferenci na slané. Proto řetězení začínají od těchto potravin. Mapování využívají pro výběr nově zaváděného pokrmu. Rodiče každý týden vyplňují dotazník, desetibodovou škálu přijetí nového pokrmu pro monitorování změn. Termínem „masking food“, neboli maskující potraviny, označují dochucovadla či omáčky, které dítě akceptuje, a tudíž je možné využít je pro maskování nově zaváděné potraviny (například namáčení nově zaváděného pokrmu do kečupu s postupným snižováním množství kečupu). Přechodové pokrmy „transitional foods“ jsou potravinoví favorité, se kterými doporučují kombinovat nově zaváděné pokrmy pomocí střídání soust. Pomáhají dítěti vyprázdnit talíř a redukovat chuť, která po jídle zůstane v ústech. Překvapení „surprise food“ aneb nový neznámý pokrm nabízejí jedenkrát týdně. Doporučují dítě zapojovat do přípravy pokrmu, nakupovat a vařit společně.
6.4 Techniky založené na senzorické desenzibilizaci a terapii
Efektivita kognitivně behaviorálních technik využívaných při terapii dětí s vysokou mírou selektivity při příjmu potravy či odmítajících přijímat potravu je v odborné literatuře podložena rozsáhlými výzkumy. Efektivita technik založených na senzorickém podkladě je zcela raritně podložena výzkumy, neexistují doporučení na základě EBP (evidence based practice). Přesto jim logopedky a logopedi v Evropě i USA s oblibou využívají a zcela jednoznačně upřednostňují před kognitivně behaviorálními technikami.
Všeobecně lze říci, že terapeutický postup založený na senzorickém podkladě je rozdělen do několika kroků. Prvním krokem je omezení rušivých dráždivých stimulů, dalším krokem je postupná desenzibilizace s následným využitím různorodých terapeutických postupů.
Tab. 1. Hypersenzitivita na zvuk ovlivňující příjem potravy 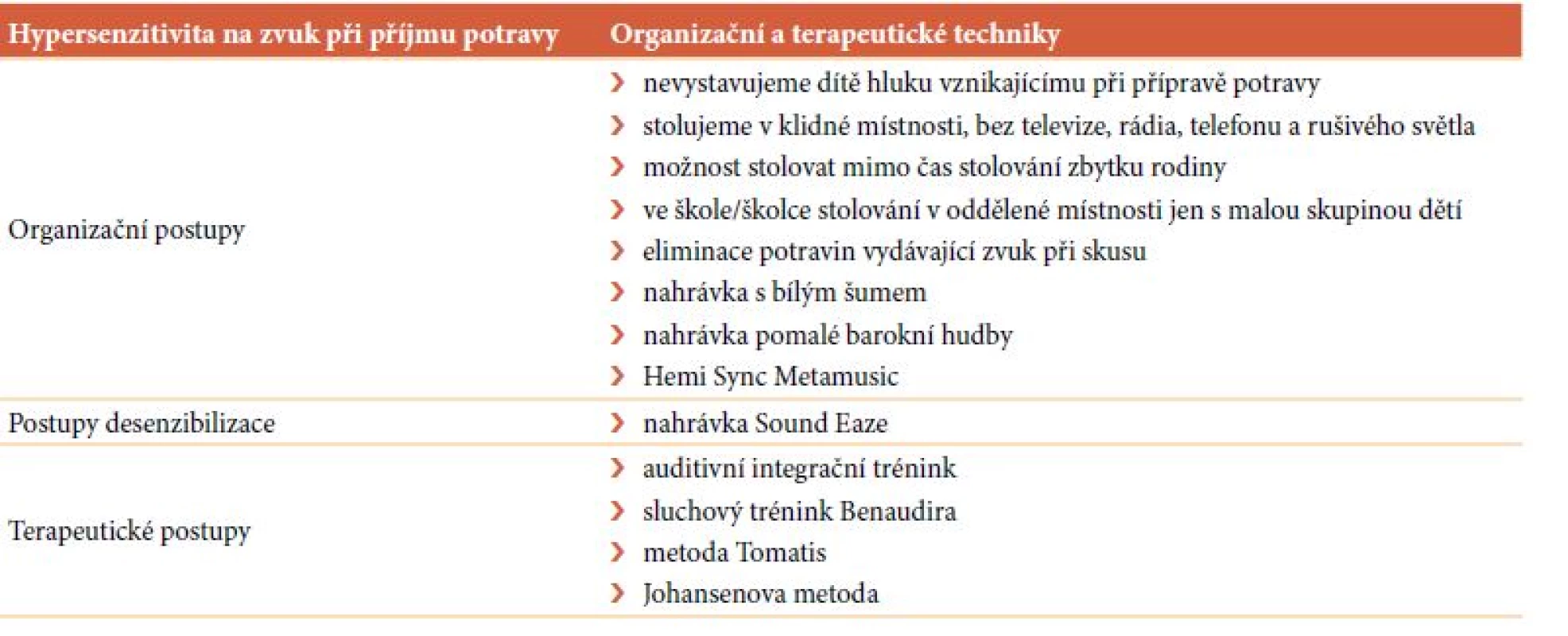
6.4.1 Hypersenzitivita na zvuk ovlivňující příjem potravy
Při zvukové hypersenzitivitě ovlivňující příjem potravy se nejprve snažíme ochránit dítě před rušivými zvuky. Některé děti jsou citlivé na zvuky, které vznikají při zpracování potravy v ústech. Může je vystrašit zvuk, který vznikne po skousnutí kukuřičné křupky, slané tyčinky, brambůrky či jablka. Takové děti zpočátku těmto rušivým vlivům nevystavujeme. Děti hypersenzitivní na zvuk lépe organizují své chování, je-li jim umožněno jíst v klidné místnosti, bez televize, rádia, telefonu a rušivého světla, mimo čas stolování zbytku rodiny, nebo ve škole jen s malou skupinou dětí. Pokud to není organizačně možné, lze využít nahrávku s „bílým šumem“ pouštěnou do sluchátek či použít barokní pomalou hudbu s frekvencí 60 úderů/min, která navozuje aktivitu mozkových vln na vlnu alfa či speciální uklidňující hudbu Hemi Sync Metamusic. Pro postupnou desenzibilizaci lze využít obrázky předmětů vydávajících hluk a poslech speciální řady CD nahrávek (Sound-Eaze) obsahující zvuky, které děti obvykle děsí v kombinaci s uklidňujícími, rytmickými písněmi. Děti samy zeslabují zvuk, pouští CD a vypínají ho. Pokud mají děti oslabené porozumění řeči a výraznou zvukovou hypersenzitivitu, lze využít terapeutické poslechové programy z oblasti audiopsychofonologie: auditivní integrační trénink (Berard a Brockett, 2011), metoda Johansena (Johansen, 2002), Tomatise (Tomatis, 1991) či poslechový program Benaudira (Raddarz, 2012).
6.4.2. Hypersenzitivita na vůni ovlivňující příjem potravy
Při zvýšené senzitivitě čichové se snažíme dítě nevystavovat rušivým vůním vznikajícím při přípravě jídla, ale i z okolí (dezinfekce, silné pachy, zápach z pleny). Děti hypersenzitivní na vůně lépe organizují své chování, nemusejí-li čichem vnímat pokrmy, které jsou teprve připravovány, a mohou jíst ve vyvětrané místnosti, která není plná nepříjemných vůní. Přínosné může být použití hrníčku s víčkem a slámkou pro omezení vůně tekutiny a zakrývání misky víčkem mezi jednotlivými sousty. Pokud není možné uchránit dítě rušivých vjemů, je možno využít maskování nepříjemných pachů, natřít dítěti ruce krémem s aromatem, které se mu líbí, využít esenciální olej, který dítě preferuje (například vanilka, sladký pomeranč, mandle, jojobový olej), a jednu kapku nakapat na plátěný ubrousek nebo prostírání. Postupnou desenzibilizaci začínáme prohlížením si obrázků předmětů vydávajících vůni, dosažením tolerance pokrmu vydávajícího vůni v dané místnosti, na druhé straně stolu, na jídelním podnosu. V rámci terapeutických přístupů lze definovat skupiny vůní dítětem preferovaných, tolerovaných a označovaných jako nepříjemné. Na základě tohoto zjištění lze vytvořit plán postupu akceptace vůní, a to v pořadí od vůní preferovaných po vůně nepříjemné.
Tab. 2. Hypersenzitivita na vůni ovlivňující příjem potravy 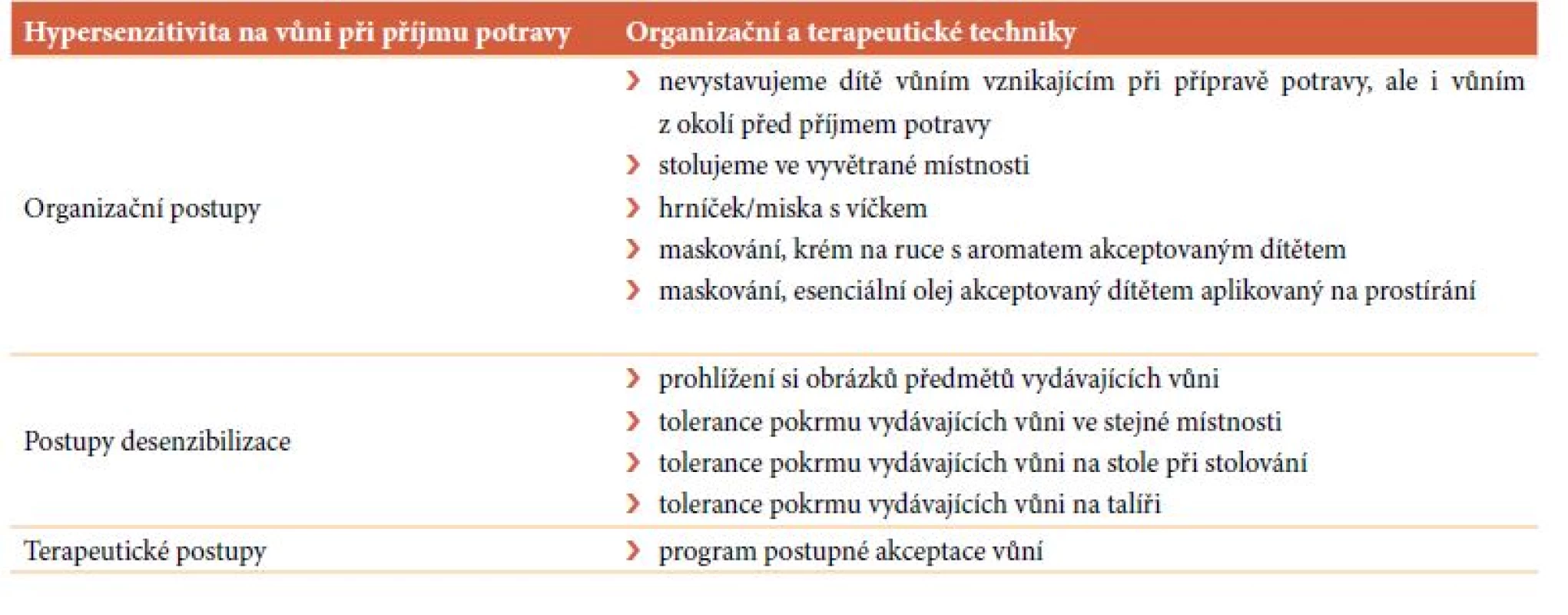
6.4.3 Hyposenzitivita na vůni ovlivňující příjem potravy
Také snížená senzitivita čichová může negativně ovlivnit motivaci dítěte přijímat nové potraviny. V terapii těchto dětí je efektivní využít program vyvinutý neurologem Robertem Melillo (2010). V rámci tohoto programu se dítěti nabízejí k identifikaci různé vůně s vyloučením zraku. Test se provádí zvlášť pro pravou a levou nosní dírku. Strana, kde je vnímání čichem horší, je stranou oslabené hemisféry. Pravá polovina mozku je citlivější na nepříjemné intenzivní pachy: černý pepř, spálené dřevo, káva, eukalyptus, rybí olej, citron, limetka, hořčice, cibule, peprmint. Tyto vůně jsou všeobecně aktivizující, probouzející. Levá polovina mozku je citlivější na příjemné vůně: vanilka, jablko, banán, třešně, hrozny, levandule, pomeranč, skořice, růže, jahoda. V rámci terapie se stimuluje jen oslabená strana vybranými vůněmi.
6.4.4 Hypersenzitivita na chuť pokrmů ovlivňující příjem potravy
Pro děti, které jsou velmi citlivé na chuť pokrmů, může být přínosné, pokud novou chuť zavádíme tehdy, když je dítě celkově klidné a má dobrou náladu, v době na začátku jídla, kdy je menší pravděpodobnost, že nová chuť u dítěte nevyvolá zvracení, či v době svačiny. Přijetí nové chuti může být snazší, pokud vystavení nových chutí následuje po aktivitách stimulujících proprioceptivní vnímání, či je simultánně provázenou jemnou vestibulární stimulací, například pomocí houpání dítěte. Desenzibilizace je možná pomocí chladných/ tepelných podnětů, nabízením zmrazených a chlazených potravin. Vycházíme z předpokladu, že pokud nový pokrm zavádíme jako vychlazený, ne ohřátý, má méně chuti. Kostky ledu lze sát před jídlem či mezi jednotlivými sousty. Zmrazenou kostku džusu lze nechat postupně rozpouštět ve sklenici vody, kdy se nová chuť do nápoje přirozeně postupně uvolňuje. Tyto postupy lze využít jen v případě, že nižší teplotu pokrmu dítě toleruje. Z terapeutického hlediska lze následně využít programy řetězení.
Tab. 3. Hypersenzitivita na chuť pokrmů ovlivňující příjem potravy 
6.4.5 Hyposenzitivita na chuť pokrmů ovlivňující příjem potravy
Při chuťové hyposenzitivitě může drobné sousto silné chuti podané na začátku příjmu potravy stimulovat ústa dítěte natolik, aby bylo ochotno zkoušet další nové chuti. Před začátkem jídla nabídněte dítěti potraviny, které jsou kořeněné, křupavé, studené či perlivou vodu (nakládané okurky, syrová mrkev, kořeněné omáčky, koření v potravě, peprmintový bonbon, kyselý želé bonbon, slaný preclík či chilli).
6.4.6 Hypersenzitivita na dotek ovlivňující příjem potravy
Při vysoké vnímavosti dítěte na dotek v ústech se mnohdy osvědčuje netrvat na přijetí kaše s kousky, která tyto děti obvykle velmi dráždí, protože nemohou kontrolovat pohyb kousků v ústech a náhodný pohyb kousků v ústech tyto děti děsí. Místo toho můžeme zkoušet brzy začít nabízet pevnou stravu nebo stravu kašovité konzistence postupně zahušťovat až na konzistenci husté kaše a poté zavádět pevnou stravu. Děti s vysokou taktilní senzitivitou k texturám pokrmů obvykle preferují pevná suchá jídla a velmi jednoznačně a dlouho odmítají přijímat omáčky či pokrmy, ve kterých dochází k promíchání více textur potravy. Přínosná je strategie řetězení a příprava jídla takové teploty, kterou dítě vyžaduje. Významný vliv má i způsob umístění lžičky do úst. Pokud potravu podávanou na lžičce otíráme o horní zuby dítěte, může to dítě velmi vystrašit, protože nemá nad pohybem sousta kontrolu, když sousto potravy rychle padá dolů do úst na jazyk. Lžičku můžeme umístit na spodní ret a počkat, až si dítě potravu samo aktivně sejme horním rtem. Podporujeme dítě v nezávislosti při krmení. Děti, které mají zvýšeně citlivá ústa, mívají často i zvýšeně citlivé ruce a vyhýbají se uchopování potravy zcela, nebo využívají špetkový úchop pro suché potraviny. Proto je potřeba věnovat se i normalizaci senzitivity rukou (mimo jiné umožnit dítěti hrát si s potravinami). Pro dítě vybíráme vhodné pomůcky pro krmení. Děti mohou odmítat být krmeny kovovou lžičkou, nebo příliš velkou lžičkou. Vybíráme malou, měkkou plastovou lžičku, kterou bude dítě dobře akceptovat. V rámci desenzibilizace lze využít fakturované pomůcky pro krmení (lžíce Johnson, Duo spoon, Lil dippers, fakturované žvýkací trubičky a grabbery). Tyto pomůcky si může dítě vkládat samo do úst a později, když si na ně dítě zvykne a akceptuje je, je lze namočit do potravy kašovité struktury a vkládat dítěti do úst. Některé děti s taktilní hypersenzitivitou tolerují vibrace logopedického vibrátoru (typu Z-vibe) vkládaného do úst, protože vibrace je vlastně také formou hlubokého tlaku. Lze využít plné i duté nástavce pro stimulace kousání a žvýkání na vibrátor Z-vibe.
V rámci terapeutické intervence je mnohdy nutné začít cílit nejprve na celé tělo a teprve posléze směřovat stimulaci k oblasti obličeje a úst. Je možnost využívat proprioceptivní techniky a tzv. těžkou práci (nesení batůžku na zádech, přenášení knih, nošení pet lahví, vylévání a vysypávání nádob, koulení medicimbalu či přetahování se lanem). I když na první pohled nemusí být rodičům zřejmá souvislost, jak tyto techniky mohou pomáhat desenzibizovat taktilní systém, zařazení aktivních proprioceptivních aktivit před začátkem stolování bývá obvykle vysoce účinné. Proprioceptivní aktivity, při kterých si klient intenzivněji při svalové kokontrakci uvědomí své tělo, pomáhají dítě uklidnit a snáze integrovat vjemy z předrážděných smyslů. Vestibulární systém integruje informace ze všech ostatních smyslů, proto pomalé lineární houpání může být přínosnou metodou i pro integraci dotykových informací. Pasivní stimulační technikou je protokol Patricie Wilbarger (1988) všeobecně známý pod názvem „brushing protocole“ využívající stimulaci hlubokým tlakem pro normalizaci senzitivity celého těla pomocí speciálního kartáče Therapressure brush s následnou kompresí velkých kloubů. Starší děti profitují více z aktivních proprioceptivních technik. V okamžiku, kdy dítě přijímá doteky na těle bez averzivních reakcí, je možno využít program Rosenfeld-Johnson (2009) pro normalizaci orálně taktilní senzitivity nebo protokol Patricie Wilbarger (1991) pro normalizaci intraorální taktilní senzitivity. Přínosné je také využití čelistního rehabilitačního programu autorky Rosenfeld-Johnson (2005), protože proprioceptivní stimulace, kterou dítě v průběhu cvičení získává, přispívá k potlačení nepříjemných taktilních vjemů v ústech.
Tab. 4. Hypersenzitivita na dotek ovlivňující příjem potravy 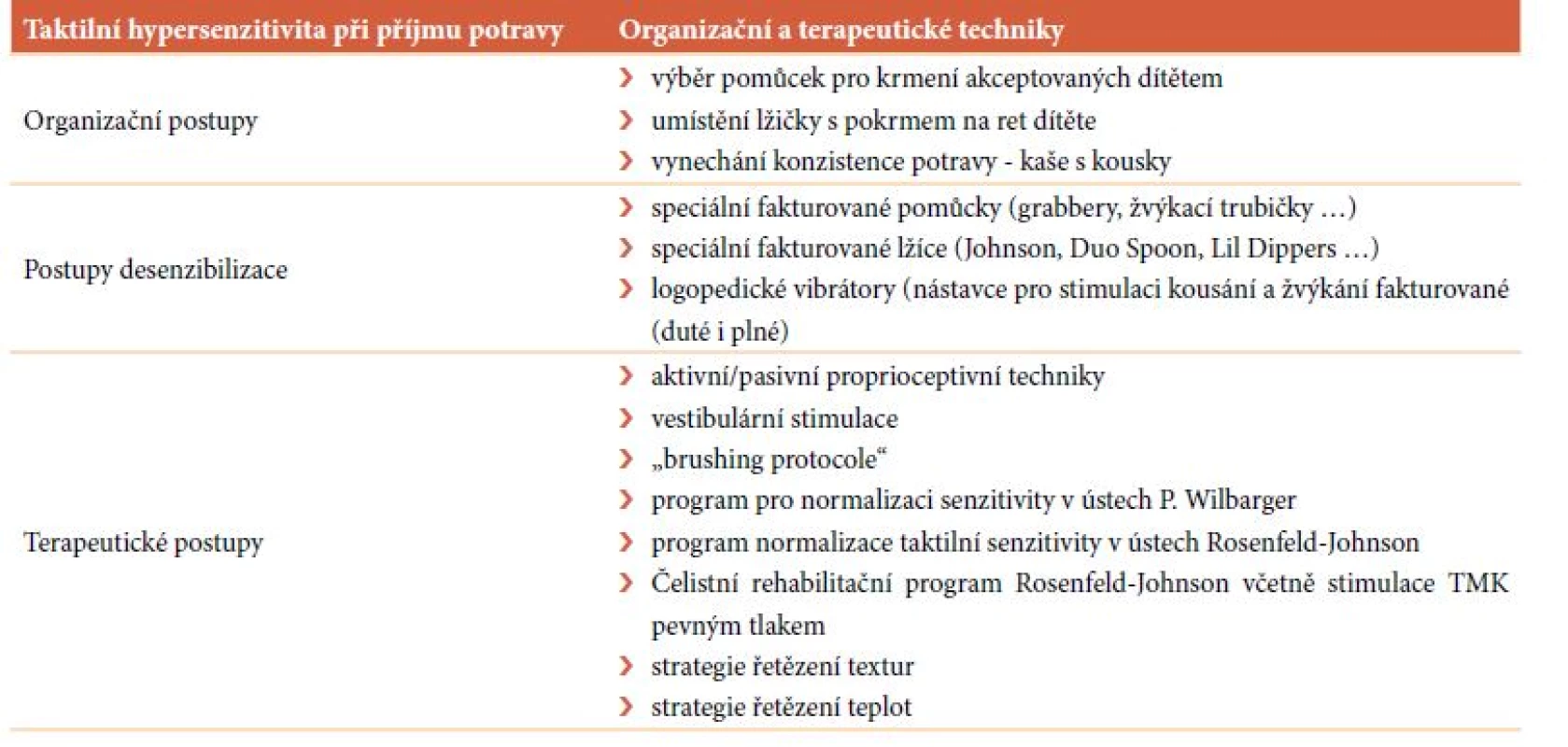
6.4.7 Hyposenzitivita na dotek ovlivňující příjem potravy
Pro děti s orálně taktilní hyposenzitivitou je přínosné, pokud zařazujeme před každým jídlem aktivity probouzející tělo i ústa, dopřáváme dětem co nejvíce aktivit ke žvýkání za použití vhodných předmětů ke žvýkání. Tyto děti potřebují žvýkat, aby se cítily organizované, stabilizované. Stimulace temporomandibulárního kloubu může podporovat i stabilitu hlubokého stabilizačního systému. Používáme žvýkací trubičky (chewy tubes, aromatické grabbery). Používáme orofaciální masáže, vibrace, různé materiály pro stimulaci. Kombinujeme relaxační vstup (pevný tlak, pomalý tah) a stimulující vstup (lehké, rychlé tahy). Nabízíme křupavé potraviny (například jablka, chipsy, preclíky, popcorn, syrovou zeleninu, opečený toast, grahamové sušenky, müsli), sycené nápoje. Využít můžeme také terapeutický program Rosenfeld-Johnson (2009) pro normalizaci senzitivity.
6.4.8 Hypersenzitivita na vizuální vjemy ovlivňující příjem potravy
Neměli bychom zapomínat, že příjem potravy u dětí může také ovlivnit přehnaná reakce dítěte na vizuální podnět. To se projevuje omezením stravy dítěte na potraviny určité barvy (béžová, hnědá) či omezením druhu jednotlivých pokrmů. Tyto děti může rozptylovat nebo dráždit, pokud je stůl, ubrus, podnos či talíř vzorovaný nebo barevný. Může je také rozptylovat množství nádobí umístěného na stole. V rámci preventivních opatření je vhodné všechny předměty, které k jídlu nepotřebujeme, umístit do poličky vedle stolu. Přetěžovat může i příliš velká porce, nebo porce složená z různých potravin. Využíváme dělený talíř nebo necháme dítě servírovat samo. Přetěžovat může i barva pokrmu, či kombinace barev na talíři. Pozor musíme dávat i na výrazné jasné, fluorescenční světlo v restauracích. Pokud je světlo přetěžující, mohou děti usínat nebo být velmi podrážděné a neschopné se na jídlo soustředit. Děti často uklidňují zelené ubrusy nebo zelené podnosy. V rámci desenzibilizace vizuálně přecitlivělých dětí lze dítěti nasazovat sluneční brýle se žlutými skly, která pomáhají snížit ostrost a palčivost příchozích vizuálních vjemů, a postupně lze snižovat dobu, po kterou je dítě nosí. Případně také v místnosti, ve které dítě stoluje, lze instalovat lustr, u kterého lze zesilovat a zeslabovat intenzitu a barevné spektrum záření. V terapii využíváme zpočátku temnější a teplejší barvy a postupně po velmi malých krocích lze barvy zesilovat a projasňovat.
Tab. 5. Hypersenzitivita na vizuální vjemy ovlivňující příjem potravy 
V rámci terapeutických postupů lze využít program pro normalizaci vizuální senzitivity navržený Robertem Melillem (2010). V rámci tohoto programu se nejprve provádí diagnostika, díky které lze stanovit, která hemisféra je při vnímání zrakových vjemů slabší. Děti v první fázi programu nosí okluzor, při pravostranném hemisferálním oslabení je blokováno pravé oko, při levostranném oslabení levé oko. Blokuje tedy přicházející světlo tak, aby nepůsobilo dysbalančně. Stimulujeme jen jednu hemisféru a zabraňujeme stimulaci druhé hemisféry. Poté po splnění kritérií úspěchu určených programem dítě nosí tzv. „hemifield glases“, brýle, které mají speciální čočky, které lze nastavit tak, aby blokovaly světlo vstupující do retiny. Okluzor či maskovací páska je vedena tak, aby kompletně zakryla polovinu skla. Na jednom oku je blokována vnější část čočky a na druhém vnitřní část. To pomůže rovnováze mozku. V závěrečné části programu je využívána přímá stimulace světlem a z terapeutického hlediska se pracuje s délkou cyklu kontrakce a dilatace zornice.
6.4.9 Hyposenzitivita na vizuální vjemy ovlivňující příjem potravy
Některé děti s vizuální hyposenzitivitou naopak hledají určitou barvu, která jim pomůže organizovat vizuální informace potřebné pro příjem potravy. Pomoci může například černá podložka a bílý talíř, uspořádání barev na talíři (zelený hrášek, oranžový plátek pomeranče), červený hrníček a barevné příbory.
Děti s obtížemi ve zpracování informací přicházejících ze smyslů mívají obvykle zasaženo více smyslových modalit. Proto je vždy potřeba vycházet z kvalitní vstupní diagnostiky. Pokud zjistíme, že došlo k zasažení mnoha smyslových modalit na vysokém stupni, je přínosné individuálně vypracovat senzorickou dietu pro každé takové dítě. Senzorická dieta je souborem činností v průběhu dne, které dítěti pomáhají zůstat organizovaným a zvládat nároky, které mu běžný den přináší.
7. Dopad na rodinu dítěte
Pečovat o dítě, které má závažný problém s příjmem potravy, je velmi zatěžující pro celou rodinu a obzvláště pak pro matku dítěte. Ta se může cítit dítětem odmítaná, může mít strach, aby její dítě dobře prospívalo. Může procházet různými fázemi a pocity popisovanými při smiřování se s chronickou nemocí/postižením (Kübler-Ross, 1989). Může situaci popírat, cítit vztek, upadat do deprese a dysorganizace a obvykle až díky odborné pomoci dospět k adaptaci a ke zvládnutí celé situace.
Úkolem klinického logopeda je objasnit rodičům pravděpodobnou příčinu obtíží při příjmu potravy u jejich dítěte, být velmi senzitivní k dynamice rodiny a edukovat dostatečně rodiče, aby byli schopni chování svého dítěte vysvětlit prarodičům, rodičům kamarádů dítěte, ve školce či škole. V rámci terapeutického vedení rodičů se osvědčuje podávat informace jak ve formě verbální, tak i v psané podobě. Neměli bychom se tedy vyhýbat přijímat do péče tyto klienty, protože přínos klinického logopeda pro děti a rodiče dětí s funkční dysfagií může být mimořádně pozitivní a takřka nedocenitelný.
Mgr. Barbora Červenková
Centrum Kociánka, Kociánka 2, 612 47 Brno
Zdroje
- AHEARN, W. H., M. L. KERWIN, P. S. EICHER, J. SHANTZ a W. SWEARINGIN. 1996. An alternating treatments comparison of two intensive interventions for food refusal. Journal of Applied Behavior Analysis. 29 (3), 321-332. ISSN 0021-8855.
- ALLEN, Katrina J. a Ralf G. HEINE. 2011. Eosinophilic esophagitis: trials and tribulations. Journal of Clinical Gastroenterology. 45 (7), 574-582. ISSN 0192-0790.
- ATKINS, D. Lanette, Michael S. LUNDY a Andres J. PUMARIEGA. 1994. A multimodal approach to functional dysphagia.Journal of the American Academy of Child & Adolescent Psychiatry. 33 (7), 1012-1016. ISSN 0890-8567.
- BABBITT, R. L., T. A. HOCH, D. A. COE, M. F. CATALDO, K. J. KELLY, C. STACKHOUSE a A. PERMAN. 1994. Behavioral assessment and treatment of pediatric feeding disorders. Journal of developmental and behavioral pediatrics. 15 (4), 278-291. ISSN 0099-037X.
- BARTOSHUK, Linda M., V. B. DUFFY, K. FAST et al. 2001. Chat makes supertasters? Abstract. Chemical Senes, 26 (8), 1074. ISSN 0379-864X.
- BECKMAN, Debra. 1986, rev. 2013. Beckman Oral Motor Assessment and Intervention. Maitland: Beckman & Associates.
- BIRCH, Leann Lipps, D. W. MARLIN, J. ROTTER. 1984. Eating as the ‘means’ activity in a contingency: Effects on young children’s food preference. Child Development, 55 (2), 431-439. ISSN 0009-3920.
- BITHONEY, W. a J. RATHBUN. 1983. Failure-to-thrive. In: LEVINE, M. W. et al., ed. Developmental and Behavioral Pediatrics. Philadelphia: WB Saunders, 1983. ISBN 0-7216-5744-3.
- CARSTENS, Christopher. Behavioral treatment of functional dysphagia in a 12-year-old boy. Psychosomatics. 1982, 23 (2), 195-196. ISSN 0033-3182.
- COE, D. A., R. L. BABBITT, K. E. WILLIAMS, C. HAJIMIHALIS, A. M. SNYDER, C. BALLARD a L. A. EFRON. 1997. Use of extinction and reinforcement to increase food consumption and reduce expulsion. Journal of Applied Behavior Analysis. 30 (3), 581-583. ISSN 0021-8855.
- COOKE Lucy J., Claire M. HAWORTH a Jane WARDLE. 2007. Genetic and environmental influences on children’s food neophobia. American journal of clinical nutrition. 86 (2), 428-433. ISSN 0002-9165.
- CRIST, William a Anne NAPIER-PHILLIPS. 2001. Mealtime behaviors of young children: a comparison of normative and clinical data. Journal of developmental and behavioral pediatrics. 22 (5), 279-286. ISSN 0196-206X.
- DAHL, M., A. M. RYDELL a C. SUNDELIN. 1994. Children with early refusal to eat: follow-up during primary school. Acta Paediatrica. 83 (1), 54-58. ISSN 0803-5253.
- DELCARMEN-WIGGINS, Rebecca a Alice CARTER. 2004. Handbook of infant, toddler, and preschool mental health assessment. New York: Oxford University Press. ISBN 9780195144383.
- DELLERT S. F., J. S. HYAMS, W. R. TREEM a M. A. GEERTSMA. 1993. Feeding resistance and gastroesophageal reflux in infancy. Journal of pediatric gastroenterology and nutrition. 17 (1), 66-71. ISSN 0277-2116.
- DI SCIPIO, William J., Karen KASLON a Robert J. RUBEN. 1978. Traumatically acquired conditioned dysphagia in children. Annals of Otology, Rhinology & Laryngology. 87 (4), 509-514. ISSN 0003-4894.
- DOVEY, Terence M., Paul A. STAPLES, E. Leigh GIBSON a Jason C. G. HALFORD. 2008. Food neophobia and ‘picky/fussy’ eating in children: a review. Appetite. 50 (2-3), 181-193. ISSN 0195-6663.
- DUFFY, Valerie B. a Linda M. BARTOSHUK. 2000. Food acceptance and genetic variation in taste. Journal of the American Dietetic Association. 100 (6), 647-655. ISSN 0002-8223.
- ENGSNER, Gunnar. 1974. Brain growth and motor nerve conduction velocity in children with protein-calorie malnutrition. Uppsala: Gunnar Engsner. Acta Universitatis Upsaliensis. 180, 1-60
- ERNSPERGER, Lori a Tania STEGEN-HANSON. 2004. Just take a bite: easy, effective answers to food aversions and eating challenges. Arlington: Future Horizons. ISBN 1-932565-12-4.
- EWING, W. M. a P. J. ALLEN. 2005. The diagnosis and management of cow milk protein intolerance in the primary care setting. Pediatric nursing. 31 (6), 486-493. ISSN 0097-9805.
- FRAKER, Cheri, Mark FISHBEIN, Sibyl COX a Laura WALBERT. 2007. Food chaining: the proven 6-step plan to stop picky eating, solve feeding problems, and expand your child’s diet. New York: Marlowe. ISBN 978-1-60094-016-3.
- GALLOWAY, Amy T., Yoonna LEE a Leann Lipps BIRCH. 2003. Predictors and consequences of food neophobia and pickiness in young girls. Journal of the American Dietetic Association. 103 (6), 692-698. ISSN 0002-8223.
- GRANTHAM-MCGREGOR, S. M., C. A. POWELL, S. P. WALKER a J. H. HIMES. 1991. Nutritional supplementation, psychosocial stimulation, and mental development of stunted children: the Jamaican Study. Lancet. 338 (8758), 1-5. ISSN 0140-6736.
- GRAVES, P. L. 1978. Nutrition and infant behavior: a replication study in the Katmandu Valley, Nepal. American journal of clinical nutrition. 31(3), 541-551. ISSN 0002-9165.
- CHATOOR, Irene, Robert HIRSCH, Jody GANIBAN, Melody PERSINGER a Ellie HAMBURGER. 1998. Diagnosing Infantile anorexia: the observation of mother-infant interactions. Journal of the American Academy of Child & Adolescent Psychiatry. 37 (9), 959-967. ISSN 0890-8567.
- CHATOOR, Irene, Jody GANIBAN, Joyce HARRISON a Robert HIRSCH. 2001. Observation of feeding in the diagnosis of posttraumatic feeding disorder of infancy. Journal of the American Academy of Child & Adolescent Psychiatry. 40 (5), 595-602. ISSN 0890-8567.
- CHATOOR, Irene. 2009. Diagnosis and treatment of feeding disorders in infants, toddlers, and young children. Washingon: Zero to three. ISBN 978-1-934019-33-7.
- IMMS, C. 2001. Feeding the infant with congenital heart disease: an occupational performance challenge. American journal of occupational therapy. 55 (3), 277-284. ISSN 0272-9490.
- KELLY, S. M., A. ROSA, S. FIELD, M. COUGHLIN, H. M. SHIZGAL a P. T. MACKLEM. 1984. Inspiratory muscle strength and body composition in patients receiving total parenteral nutrition therapy. American review of respiratory disease. 130 (1), 33-37. ISSN 0003-0805.
- KERN, Lee a Tamara J. MARDER. 1996. A comparison of simultaneous and delayed reinforcement as treatments for food selectivity. Journal of Applied Behavior Analysis. 29 (2), 243-246. ISSN 0021-8855.
- KERWIN, M. E., W. H. AHEARN, P. S. EICHER a D. M. BURD. 1995. The costs of eating: a behavioral economic analysis of food refusal. Journal of Applied Behavior Analysis. 28 (3), 245-260. ISSN 0021-8855.
- KIM, Un-kyung, Eric JORGENSON, Hilary COON, Mark LEPPERT, Neil RISCH a Dennis DRAYNA. 2003. Positional cloning of the human quantitative trait locus underlying taste sensitivity to phenylthiocarbamide. Science. 299 (5610), 1221-1225. ISSN 0036-8075.
- KNAAPILA, Antti, Hely TUORILA, Karri SILVENTOINEN a Markus PEROLA. 2007. Food neophobia shows heritable variation in humans. Physiology & Behavior. 91 (5), 573-578. ISSN 0031-9384.
- KÜBLER-ROSS, Elisabeth. 1989. On death and dying. London: Routledge. ISBN 0-415-04015-9.
- LEWIS, D., V. KHOSHOO, P. B. PENCHARZ a E. S. GOLLADAY. 1994. Impact of nutritional rehabilitation on gastroesophageal reflux in neurologically impaired children. Journal of pediatric Sumery. 29 (2), 167-170. ISSN 0022-3468.
- LINDBERG, Lene, Gunilla BOHLIN, Berit HAGEKULL a Malena THUNSTRÖM. 1994. Early food refusal: infant and family characteristics. Infant Mental Health Journal. 15 (3), 262–277. ISSN 0163-9641.
- LIU, Jianghong, Adrian RAINE, Peter H. VENABLES, Cyril DALAIS a Sarnoff A. MEDNICK. 2003. Malnutrition at age 3 years and lower cognitive ability at age 11 years. Archives of Pediatrics & Adolescent Medicine. 157 (6), 593-600. ISSN 1072-4710.
- LUISELLI, J. K., S. HALEY, a A. SMITH. 1993. Evaluation of a behavioral medicine consultative treatment for chronic, ruminative vomiting. Journal of behavior therapy and experimental psychiatry. 24 (1), 27-35. ISSN 0005-7916.
- MELILLO, Robert. 2010. Disconnected kids: the groundbreaking brain balance program for children with autism, ADHD, dyslexia, and other neurological disorders. New York: Perigee Book. ISBN 9780399535604.
- MILLER, Lucy Jane, Marie E. ANZALONE, Shelly J. LANE, Sharon A. CERMAK a Elizabeth T. OSTEN. 2007. Concept evolution in sensory integration: a proposed nosology for diagnosis. American journal of occupational therapy. 61 (2), 135-140. ISSN 0272-9490.
- MORRIS, Suzanne Evans a Marsha Dunn KLEIN. 2000. Pre-feeding skills: a comprehensive resource for mealtime development. 2nd ed. San Antonio: TSB/Harcourt. ISBN 0-761674-07-1.
- PALMER, S., R.J. THOMPSON Jr. a T. R. LINSCHEID. 1975. Applied behavior analysis in the treatment of childhood feeding problems. Developmental medicine and child neurology. 17 (3), 333-339. ISSN 0012-1622.
- PERSKE, Robert et al. eds. 1977. Mealtimes for severely and profoundly handicapped persons: new concepts and attitudes. Baltimore: University Park Press. ISBN 0839111525.
- PIAZZA, Cathleen C., Meeta R. PATEL, Charles S. GULOTTA, Bari M. SEVIN a Stacy A. LAYER. 2003. On the relative contributions of positive reinforcement and escape extinction in the treatment of food refusal. Journal of Applied Behavior Analysis. 36 (3), 309-324. ISSN 0021-8855.
- RAMSAY, M., E. G. GISEL a M. BOUTRY. 1993. Non-organic failure to thrive: growth failure secondary to feeding-skills disorder. Developmental medicine and child neurology. 35 (4), 285-297. ISSN 0012-1622.
- REED, Danielle R., Elizabeth NANTHAKUMAR, Michael NORTH, Callum BELL, Linda M. BARTOSHUK a R. Arlen PRICE. 1999. Localization of a gene for bitter-taste perception to human chromosome 5p15. The American Journal of Human Genetics. 64 (5), 1478-1480. ISSN 0002-9297.
- ROCHE, Alex F. a Shumei S. SUN. 2003. Human growth: assessment and interpretation. New York: Cambridge University Press. ISBN 0521782457.
- ROSENFELD-JOHNSON, Sara. 2005. Assessment and treatment of the jaw: putting it all together: sensory, feeding and speech. Tucson: Talk Tools. ISBN 193246025X.
- ROSENFELD-JOHNSON, Sara. 2009. Oral placement therapy for speech clarity and feeding. 4th rev. ed. Tucson: Innovative Therapists International.
- SATTER, Ellyn. 1987. How to get your kid to eat - but not too much. Emeryville: Publishers Group West. ISBN 0915950839.
- SATTER, Ellyn. 1999. Secrets of feeding a healthy family. Madison: Kelcy Press. ISBN 0967118905.
- SEVIN, Bart M., Charles S. GULOTTA, Barbara J. SIERP, Leigh A. ROSICA a Lorionna J. MILLER. 2002. Analysis of response covariationamong multiple topographies of food refusal. Journal of Applied Behavior Analysis. 35 (1), 65-68. ISSN 0021-8855.
- SWIGERT, Nancy B. 2010. The source for pediatric dysphagia. 2nd ed. East Moline: LinguiSystems. ISBN 0760609047.
- THOMMESSEN M., A. HEIBERG, B. F. KASE, S. LARSEN a G. RIIS. 1991. Feeding problems, height and weight in different groups of disabled children. Acta paediatrica Scandinavica. 80 (May), 527-533. ISSN 0001-656X.
- VAN DAHM, Kelly. 2012. Successful feeding by bottle or breast. In: Pediatric feeding disorders: evaluation and treatment. Framingham: Therapro.
- VITERI, Ferrnando E. 1991. Protein energy malnutrition. In: VITERI Ferrnando E., et al., ed. Pediatric gastrointestinal diseases. Philadelphia: B. C. Decker. 1596–1611.
- WERLE, M. A., T. B. MURPHY a K. S. BUDD. 1993. Treating chronic food refusal in young children: home-based parent training. Journal of Applied Behavior Analysis. 26 (4), 421-433. ISSN 0021-8855.
- WILBARGER Patricia, Julia Leigh WILBARGER. 1988. Sensory affective disorders: beyond tactile defensiveness. Workshop presented in White Plains, NY, 1988, April.
- WILBARGER, Patricia a Julia Leigh WILBARGER. 1991. Sensory defensiveness in children aged 2-12: An intervention guide for parents and other caretakers. Framingham: Therapro.
- WRIGHT, Peter, Josephine FAWCETT a Rosemary CROW. 1980. The development of differences in the feeding behaviour of bottle and breast fed human infants from birth to two months. Behavioural Processes. 5 (1), 1-20. ISSN 0376-6357.
- ZANGEN, T., C. CIARLA, S. ZANGEN et al. 2003. Gastrointestinal motility and sensory abnormalities may contribute to food refusal in medically fragile toddlers. Journal of pediatric gastroenterology and nutrition. 37 (3), 287-293. ISSN 0277-2116
Štítky
Logopédia Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseListy klinické logopedie
Najčítanejšie tento týždeň
2017 Číslo 2- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- Nech brouka žít… Ať žije astma!
-
Všetky články tohto čísla
- Multidisciplinární péče o perinatálně ohrožené a poškozené děti: role logopeda v týmu odborníků perinatologického centra
- Editorial
- Vývojové anomálie krku
- Raná logopedická intervence u dívky s Downovým syndromem
- Multimodální přístup v terapii dětí s funkční dysfagií
- Nedonošenost a orofaciální komplex ve vývojových souvislostech
- Zmeny svalového napätia v orofaciálnom systéme v ranom veku
- Syndrom „kamenné tváře“- Möbiův syndrom v systému komplexní péče
- Dysfagie u dětí
- Pomůcky pro terapii poruch polykání
- Rozhovor s Mgr. Marcelou Floriánkovou, nutriční specialistkou VFN v Praze
- Dysfagie je komplexní problém – rozhovor s Mgr. Kateřinou Ondrušovou a Hanou Urbánkovou z Oddělení léčebné výživy Fakultní nemocnice Brno
- Dysfagie v dětském věku – zkušenosti rodičů
- Hodně jsem se se vším prala sama - rozhovor s matkou dítěte s Möbiovým syndromem
- Nechte ho vyhladovět!
- Recenze publikace Jitky Vydrové a kol.: Hlasová terapie
- Klinická logopedie je pro mě podstatný kus života a srdcová záležitost - rozhovor s PaedDr. Evou Škodovou
- Listy klinické logopedie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vývojové anomálie krku
- Dysfagie u dětí
- Syndrom „kamenné tváře“- Möbiův syndrom v systému komplexní péče
- Zmeny svalového napätia v orofaciálnom systéme v ranom veku
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




