-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Jaká je vaše diagnóza?
Autori: O. Daum; Z. Chudáček
Pôsobisko autorov: Plzeň
Vyšlo v časopise: Čes.-slov. Patol., 46, 2010, No. 2, p. 42-49
Kategória: Jaká je vaše diagnóza?
U sedmdesátiletého muže popírajícího nadměrné užívání alkoholu došlo k atace kolikovitých bolestí v nadbřišku s následným rozvojem obstrukčního ikteru.
Při ERCP byla popsána „kompletní tumorózní přeměna Vaterské papily s výrazným prorůstáním do duodena a zúžením jeho průsvitu“. Pro podezření na „ampulom“ byl odebrán vzorek sliznice duodena k histologickému vyšetření, které nezjistilo přítomnost patologických změn.
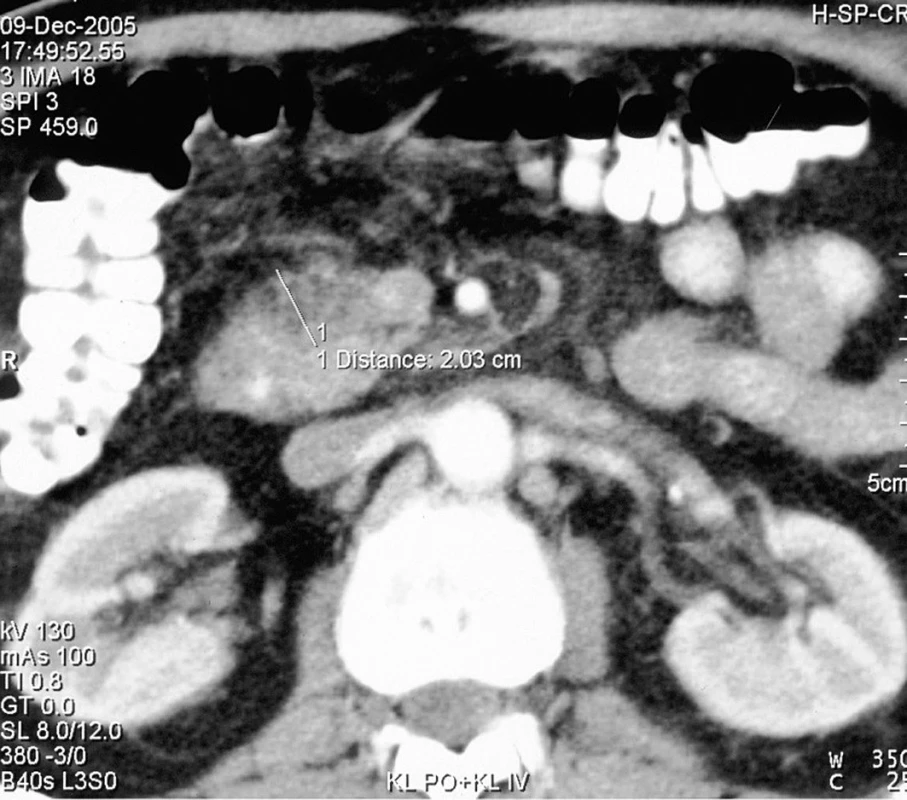
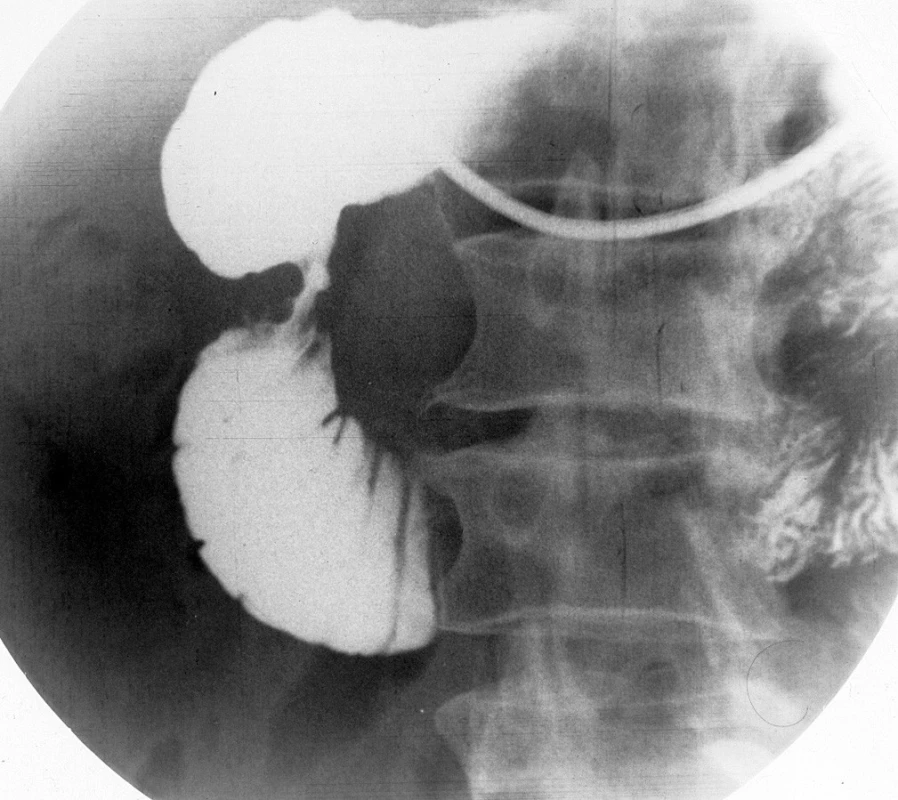
CT vyšetření prokázalo nehomogenní rozšíření hlavy slinivky. Tělo a ocas byly homogenní, nerozšířené, dobře ohraničené (obr. 1). Při duodenografii bylo patrné zúžení průsvitu druhé části duodena až na 5 mm nepravidelným útvarem vyklenujícím se z dorzolaterální stěny (obr. 2).
Pro trvající podezření na tumor Vaterské papily či hlavy pankreatu byla provedena hemipankreatoduodenektomie. Byl dodán rozstřižený resekát duodena délky 16 cm, k jehož jednomu okraji přiléhala hlava pankreatu rozměrů 6x2,9x4,8 cm. V oblasti Vaterské papily byl otvor o průměru 1 cm, stěna v jeho okolí byla nepravidelně ztluštělá.
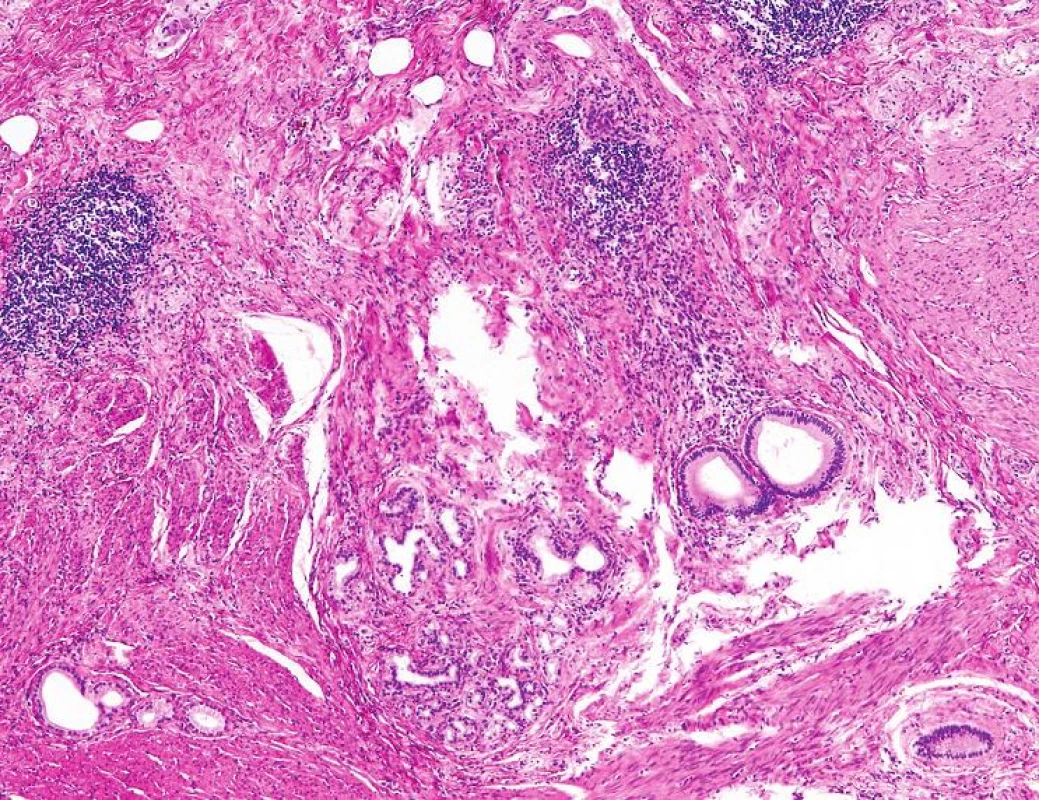
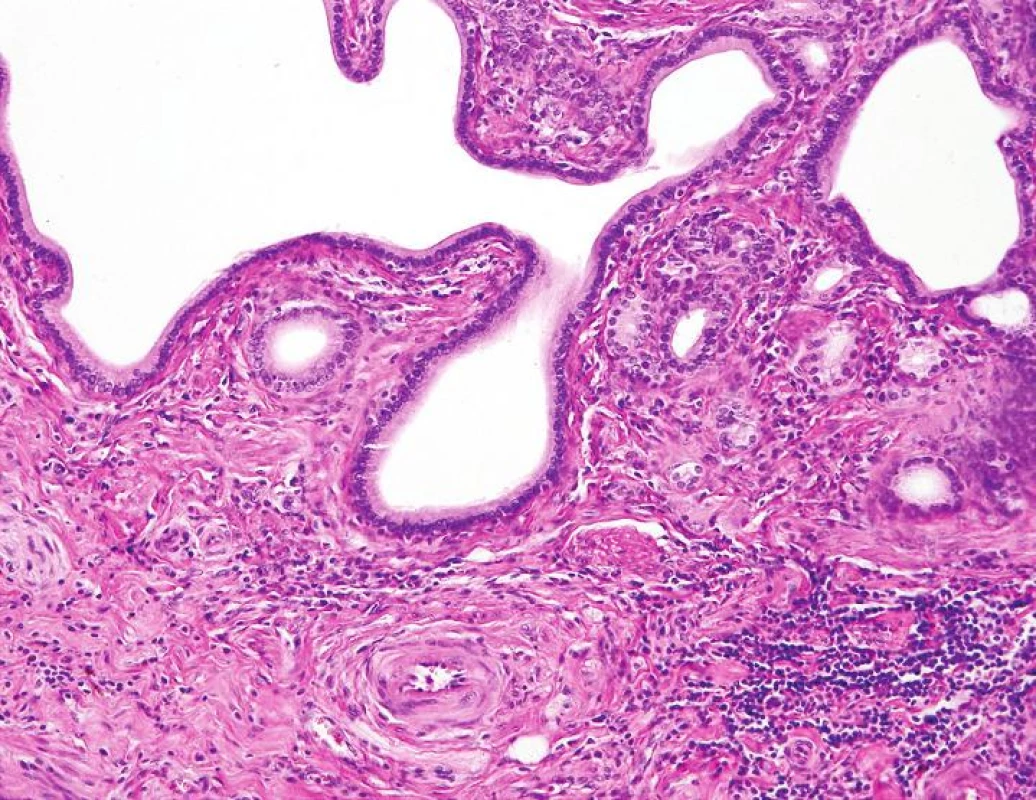
Histologicky byla ve stěně duodena a v přilehlé části hlavy pankreatu lymfoplazmocytární chronická zánětlivá celulizace s tvorbou lymfoidních folikulů a ložisková fibróza (obr. 3). Tyto změny byly přítomné zejména v okolí duktů nepravidelného tvaru, ale s buňkami s pravidelnými oválnými jádry bez mitóz a výrazných jadérek, které ložiskově prostupovaly duodenální stěnu (obr. 4). Mimo tuto oblast byly všechny části resekátu přiměřeného vzhledu.
ODPOVĚĎ: PARADUODENÁLNÍ PANKREATITIDA
Paraduodenální pankreatitida (synonymně též „groove pancreatitis“, cystická dystrofie heterotopického pankreatu, periampulární cysta duodenální stěny, pankreatický hamartom duodenální stěny) je relativně vzácné onemocnění postihující především muže okolo 50 let, často s anamnestickým údajem o vyšší spotřebě alkoholu. Makroskopicky se projevuje jako ztluštění a/nebo cystické změny stěny duodena, histologicky charakterizované přítomností chronických zánětlivých změn s fibrózou a proliferací myofibroblastů okolo ektopických struktur pankreatu v duodenální stěně a přilehlé zóně slinivky (2). Předpokládá se, že anatomické a funkční variace v oblasti mezi Vaterskou a malou duodenální papilou a přilehlou oblastí hlavy pankreatu, ve spojení s provokujícími faktory, například alkoholem, mohou vést k chronickému fibroproduktivnímu zánětu duodenální stěny a přilehlé oblasti hlavy slinivky břišní okolo ektopických a abnormálně utvářených žlázových struktur. Různý charakter těchto žlázových struktur jednak vysvětluje široké spektrum synonymních pojmů, pod kterými byla paraduodenální pankreatitida popisována, jednak určuje různý makroskopický vzhled ložiska, který může vést buď ke klinickému podezření na pseudocystu či benigní cystický tumor hlavy pankreatu v případě výrazného rozšíření abnormálních žlázových struktur, nebo na karcinom papily či hlavy pankreatu v případě solidní léze (5).
Na rozdíl od periampulárního adenomu či adenokarcinomu je při paraduodenální pankreatitidě sliznice ampuly duodena bez dysplastických změn. Žlázky prostupující duodenální stěnu při paraduodenální pankreatitidě postrádají jaderné atypie a jejich obrys je spíše zaoblený než ostře zaúhlený, čímž se odlišují od infiltrace invazivním duktálním adenokarcinomem pankreatu. Méně důležité je odlišení paraduodenální pankreatitidy od benigních lézí, zejména chronické alkoholické pankreatitidy, která však postrádá vazbu na duodenopankreatický přechod a obsahuje kalcifikace (4). Daleko méně často se vyskytuje poměrně nedávno nově definovaná autoimunní pankreatitida (dříve lymfoplazmocytární sklerozující chronická pankreatitida). Ta je však také lokalizována spíše ve vlastním pankreatickém parenchymu a histologicky ji charakterizuje infiltrace plazmatickými buňkami pozitivními v imunohistochemickém průkazu IgG4. U menšího počtu pacientů je zvýšena i sérová hladina IgG4 (1, 3, 6).
O. Daum, Z. Chudáček, Plzeň
e-mail:daum@fnplzen.cz
Zdroje
1. Adsay, N.V., Basturk, O.,Thirabanjasak, D.: Diagnostic features and differential diagnosis of autoimmune pancreatitis. Semin. Diagn. Pathol., 22, 2005, s. 309–317.
2. Adsay, N.V., Zamboni, G.: Paraduodenal pancreatitis: a clinico-pathologically distinct entity unifying “cystic dystrophy of heterotopic pancreas,” “para-duodenal wall cyst,” and “groove pancreatitis”. Semin. Diagn. Pathol., 21, 2004, s. 247–254.
3. Klimstra, D.S., Adsay, N.V.: Lymphoplasmacytic sclerosing (autoimmune) pancreatitis. Semin. Diagn. Pathol., 21, 2004, s. 237–246.
4. Kloppel, G.: Chronic pancreatitis of alcoholic and nonalcoholic origin. Semin. Diagn. Pathol., 21, 2004, s. 227–236.
5. Zamboni, G., Capelli, P., Scarpa, A., et al.: Nonneoplastic mimickers of pancreatic neoplasms. Arch. Pathol. Lab. Med., 133, 2009, s. 439–453.
6. Zhang, L., Notohara, K., Levy, M.J., Chari, S.T., Smyrk, T.C.: IgG4-positive plasma cell infiltration in the diagnosis of autoimmune pancreatitis. Mod. Pathol., 20, 2007, s. 23–28.
Štítky
Patológia Súdne lekárstvo Toxikológia
Článek Plán akcí IPVZ
Článok vyšiel v časopiseČesko-slovenská patologie

2010 Číslo 2-
Všetky články tohto čísla
- Fibroblasty – buňky známé či neznámé?
- Krevní a lymfatické cévy v kalcifikované aortální stenóze. Příspěvek k teorii o její zánětlivé patogenezi
- Prof. MUDr. Jozef Babala, CSc. – k nedožitým osemdesiatinám
- Nálezy ve sliznici tlustého střeva po orálním podání fosforečnanu sodného v přípravě před kolonoskopií. Morfologické změny napodobující kolitidu
- Plán akcí IPVZ
- Jaká je vaše diagnóza?
- Guidelines for autopsy investigation of sudden cardiac death
- U. von Streitberg, G. Seitz, Bamberg: Dobrý let
- Česko-slovenská patologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Fibroblasty – buňky známé či neznámé?
- Nálezy ve sliznici tlustého střeva po orálním podání fosforečnanu sodného v přípravě před kolonoskopií. Morfologické změny napodobující kolitidu
- Jaká je vaše diagnóza?
- Prof. MUDr. Jozef Babala, CSc. – k nedožitým osemdesiatinám
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy