-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Zvýšení účinku fotodynamické terapie na bazocelulární karcinom synchronní aplikací pulzního barvivového laseru
Increasing the Effect of Photodynamic Therapy on Basocellular Carcinoma by Synchronic Application of Pulsed Dye Laser
For being the most frequent malignity, basocellular carcinoma represents a significant medical, psychological and economic problem, despite its very rare destructive growth and metastases. In particular, success of present therapy of relapsing basaliomas is very low (and decreases to 50%) and it is therefore necessary to search for new methods for increased efficiency with simultaneous esthetic results of treatment (85% of basaliomas are in the head and neck region). Photodynamic therapy is based on activation of a photosensitization agent belongs to most successful possibilities, but fails in up to 4% of primary superficial basaliomas; in nodular and relapsing ones in the generally not recommended. The objective of the study is to improve efficiency of the method by activation of photodynamic therapy by pulsed dye laser, which also exerts a photoselective effect (destroys nutritive vessels). In a study performed in 128 basaliomas with a high proportion of relapsing, laboriously treated ones, a statistically significant high efficiency of activation of aminolevulinic acid with pulsed dye laser has been confirmed as compared with the conventional red light. The efficiency was 89.4% versus 71.9% in favor of the laser.
Key words:
basaliomas - photodynamic therapy - aminolevulinic acid - pulsed dye laser
Autori: M. Vlk; R. Šmucler
Pôsobisko autorov: Stomatologická klinika 1. LF UK a VFN, Centrum fotonické medicíny, Praha
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 108, 2008, 3, s. 67-71
Súhrn
Bazocelulární karcinom představuje vzhledem k tomu, že je nejčetnější malignitou, výrazný zdravotnický, psychologický a ekonomický problém, i když jeho metastazování, jakož i destruktivní růst jsou velmi vzácné. Zejména u recidivujících bazaliomů je současná úspěšnost léčby velmi nízká (klesá k 50 %), a proto je potřeba hledat metody ke zvýšení účinnosti při současném estetickém výsledku léčby (85 % bazaliomů v oblasti hlavy a krku). Fotodynamická terapie založená na aktivaci fotosenzibilizátoru patří k nejúspěšnějším možnostem, ale selhává až u 4 % primárních superficiálních bazaliomů; u nodulárních a recidivujících se vesměs nedoporučuje. Cílem studie je zlepšit účinnost metody aktivací fotodynamické terapie pulzním barvivovým laserem, který má i efekt fotoselektivní (ničí nutritivní cévy). Ve studii provedené na 128 recidivujících bazaliomech s vysokým podílem opakovaných, obtížně léčitelných, se statisticky signifikantně potvrdila vyšší účinnost aktivace aminolevulové kyseliny pulzním barvivovým laserem než konvenčním červeným světlem. Úspěšnost léčby byla 89,4% versus 71,9% ve prospěch laseru.
Klíčová slova:
bazaliom - fotodynamická terapie - aminolevulová kyselina - pulzní barvivový laserÚVOD
Bazocelulární karcinom (dále BCC) je nejčastějším novotvarem kůže, který se vyskytuje na lidském těle v lokalitách, které jsou nejvíce vystaveny povětrnostním vlivům, zejména pak slunečnímu záření. Z 85 % se BCC tvoří v oblasti hlavy a krku ( nos, obličej, čelo, uši apod.). Jedná se o lokálně infiltrující a destruktivně rostoucí nádor, který jen zřídkakdy metastázuje (méně než 1 %, tj. 1 : 50 000) [1]. BCC dělíme do 5 klinických kategorií: nodulární, superficiální, sklerotizující, pigmentovaný a ulcus rodens. BCC se vyskytuje v převážné většině případů jako solitární ložisko (přibližně v 70 %), nebo tvoří mnohočetné afekce (zbývajících 30 %). Při léčbě BCC lze využít řadu léčebných metod: chirurgickou excizi, kyretáž, kryoterapii, laserovou terapii (CO2-laser), radioterapii, chemoterapii (např. 5-fluorouracil), imunoterapii (interferon-gama), fotodynamickou terapii a podobně. Zvláštním klinickým problémem je recidivující bazaliom, kde efektivita nejčastěji používané excize postupně klesá s počtem recidiv od 94-98 % až k 50 % po 4. excizi (poté označován jako obtížně léčitelný „difficult to treat“ BCC) [1, 5].
Fotodynamická terapie (dále PDT), která je současnou moderní onkologií uznávanou alternativní metodou v léčbě superficiálního bazocelulárního karcinomu (dále sBCC) kůže, je založená na selektivní nekrotizaci tumoru chemickou reakcí fotosenzibilizátoru po světelné expozici. Nejběžnější je PDT založená na působení kyseliny aminolevulové, popsaná Kennedym [3] (dále ALA-PDT), kde obvykle po nanesení preparátu inkubujeme v okluzi na kůži látku několik hodin (nejčastěji 3), a poté aktivujeme červeným světlem. Tato metodika má jednu z nejvyšších úspěšností (96-100%) při obvykle nejlepších estetických výsledcích terapie [2, 4]. Je tedy indikovaná pro zejména rozsáhlé léze v esteticky důležitých oblastech (obličej). Bohužel penetrace světla i látky je limitována dvěma milimetry, což prakticky omezuje indikace na superficiální bataliom [4, 6]. Abychom dosáhli stejných výhod i u nodulárního bazaliomu, je třeba zvýšit účinnost metody. V minulosti se nám u virových bradavic podařilo zlepšit účinnost ALA-PDT aktivací pulzním barvivovým laserem o vlnové délce 585-595 nm (dále PDL) [7], který kromě aktivace fotodynamické terapie fotoselektivní koagulací nekrotizuje tumor. Tento laser je přednostně pohlcován v červených strukturách bohatých na hemoglobin, obzvláště je tedy použitelný na hypervaskularizované struktury. Ověřit, zda shodná synergie bude působit i u recidivujícího superficiálního i nodulárního bazaliomu, bylo předmětem této studie.
MATERIÁL A METODIKA
Metody
Principiálně jsou k užití fotodynamické terapie, jakožto metody léčby BCC, nutné 3 faktory: fotosenzibilizátor, světelný paprsek a ložisko bazocelulárního karcinomu. Fotosenzibilizátor je látka, která je selektivně vychytávána nádorovými buňkami a následně ovlivňuje její metabolismus. Mechanismus účinku fotosenzibilizátoru, lépe řečeno po jeho aktivaci, tkví v oxidaci lipidů a proteinů nádorové buňky. Dochází tak k porušení membrány a buněčných organel, čímž se zasahuje do významných buněčných funkcí. Výsledkem je v konečném stádiu navození nekrózy či apoptózy nádorové buňky. Pro lokální aplikaci se obvykle jako fotosenzibilizátor užívá buď 5-aminolevulová kyselina (například preparát Levulan, USA), nebo metylester-aminolevulové kyseliny (použili jsme preparát Metvix, PhotoCure, Dánsko). Dále je nutné fotosenzibilizátor aktivovat – k tomuto procesu nejčastěji slouží červené světlo emitující diody (použili jsme přístroj Aktilite, PhotoCure, Dánsko) nebo lze použít argonový laser, Hg/ Xe lampy a podobně. My jsme v metodě B použili k aktivaci pulzní barvivový laser (ScleroPlus, Candela, USA) v nastavení - vlnová délka 590 nm, hustota energie-20J cm-2 při průměru paprsku 5 mm a době expozice 1,5 ms.
Terapeutický protokol jsme zahájili skarifikací kůže v oblasti ložiska BCC, čímž se zvyšuje průnik fotosenzibilizátoru k nádorovým buňkám, k čemuž jsme použili exkochleační lžičku (Medin, ČR). Výkon jsme prováděli vesměs bez jakéhokoliv znecitlivění, jen výjimečně jsme aplikovali infiltrační anestezii (Supracain 4%, Zentiva, ČR). Poté se v tenké vrstvě nanáší fotosenzibilizátor ve formě krému, přičemž vrstva je tenká 0,1 cm a šíře vrstvy přesahuje laterálně o 1 cm rozsah viditelné hranice ložiska BCC. Celé ložisko přelepíme fólií (v našem případě Tegaderm, 3M, USA) k zajištění inkubace, a tím hlubší penetrace účinné látky. Pro zamezení předčasné aktivace fotosenzibilizátoru, např. denním či umělým světlem, je nutné ložisko ještě krýt pro světlo nepropustnou vrstvou (v našem případě nesterilními chirurgickými gázovými čtverci – Sunmed, Čína). Následuje 3hodinová inkubace, tj. doba, po kterou proniká fotosenzibilizátor do nádorových buněk. Po uplynutí časového horizontu se okluzní fólie sejme a fotosenzibilizátor se aktivuje. Vzhledem k mírné bolestivosti, způsobené vznikající postupnou nekrotizací, se ložisko kontinuálně ochlazuje, např. proudem vzduchu (v našem případě bytový ventilátor). V protokolu léčby doporučeném výrobcem je opakování procesu po 7 dnech bez ohledu na výsledek prvního ošetření. V naší studii jsme použili jen jednu léčbu, čímž jsme se pokusili kvantifikovat výsledky ekonomičtějšího protokolu a též přesněji rozlišit výsledky obou metod.
V naší studii jsme komparovali dvě metody aktivace fotosenzibilizátoru :
Metoda A - aktivovali jsme fotosenzibilizátor červeným světlem (Aktilite, vlnová délka 632 nm a výkon 4 W) po dobu 20 minut ze vzdálenosti od 5 do 8 cm.
Metoda B - aktivovali jsme fotosenzibilizátor pulzním barvivovým laserem (ScleroPlus, Candela, výkon 20 J/ cm2) ze vzdálenosti dané distanční tyčkou - 6 cm.
Metodu A jsme použili u 14 pacientů (tj. 45 % z celkového souboru pacientů) na léčbu 62 afekcí (tj. 48 % z celkového počtu afekcí) - z toho sBCC čítal 34 afekcí (27 %) a nBCC 28 afekcí (22 %). Metodu B jsme použili u 17 pacientů (tj. 55 % z celkového souboru pacientů) na léčbu 66 afekcí (tj. 52 % z celkového počtu afekcí) - z toho sBCC čítal 36 afekcí (28 %) a nBCC 30 afekcí (23 %) (graf 1).
Graf 1. Použití metod na jednotlivých formách BCC. 
Studie
Cílem naší studie bylo zhodnotit objektivní léčebnou úspěšnost dvou námi zvolených metod při terapii recidivujícího BCC a zjistit i pacientovu preferenci jedné z hodnocených léčebných metod. Největší důraz byl kladen na zjištění recidiv v přesně vymezených časových horizontech (kontrolní vyšetření po 1, 6 a 12 měsících od primární léčebné kúry). Studie probíhala od listopadu 2004 do ledna 2005. Základní soubor pacientů, ze kterého jsme v naší studii vycházeli, čítal celkem 31 osob. Mužského pohlaví bylo 16 osob (tj. 52 % z celkového počtu pacientů), ženského pohlaví 15 osob (tj. 48 % z celkového počtu pacientů), což odpovídalo literárním údajům o rozložení BCC v populaci. Průměrný věk pacientů zavzatých do studie byl 62,5 roku, u mužů 62,44 a u žen 62,46, opět randomizováno podle literárních údajů.
Studovali jsme jak solitární afekce (tj. 48 % z celkového souboru pacientů) tak i mnohočetné léze (tj. 52 % z celkového souboru pacientů). Převaha mnohočetných lézí u recidivujících BCC je těžko randomizovatelná, neboť forma nádorů a recidiv závisí na mnoha faktorech a liší se studii od studie. Z klinických kategorií se jednalo o superficiální, nebo nodulární BCC. Veškeré afekce byly histologicky verifikovány a všechny byly v minulosti neúspěšně léčeny chirurgickou excizí, po které následovalo nové histologické vyšetření. Ze studie byli předem vyřazeni pacienti, kteří nepodstoupili kontroly v daných intervalech, tedy kontroly za 1 měsíc, za 6 měsíců, za 12 měsíců. Při kontrolách po uplynutí 1 roku byla akceptována tolerance do 3 týdnů.
Celkový počet lézí (bez klinického dělení) byl 128, z čehož superficiální BCC (dále sBCC) tvořilo 70 afekcí (tj. 55 % z celkového počtu afekcí), nodulární BCC (dále nBCC) tvořilo 58 afekcí (tj. 45 % z celkového počtu afekcí) (graf 2).
Graf 2. Distribuce forem bazaliomů ve studii. 
VÝSLEDKY
Subjektivní evaluace
V průběhu studie jsme kladli velký důraz na subjektivní hodnocení léčby pacientem. K tomuto účelu nám posloužila stupnice snášenlivosti od 1 do 5, kde 1 znamenala nejlepší a naopak 5 nejhorší snášenlivost použité terapie. Metodu A pacienti hodnotili na stupnici snášenlivosti v průměru jako 2 (~2,07 SD 0,87) - blíže tabulka 1. Metodu B hodnotili pacienti na stupnici snášenlivosti v průměru jako 2 (~2,12 SD 0,67) - blíže tabulka 2. Tento rozdíl je podle Fisherova testu statisticky nesignifikantní (tab. 1, tab. 2).
Tab. 1. Subjektivní hodnocení metody A. 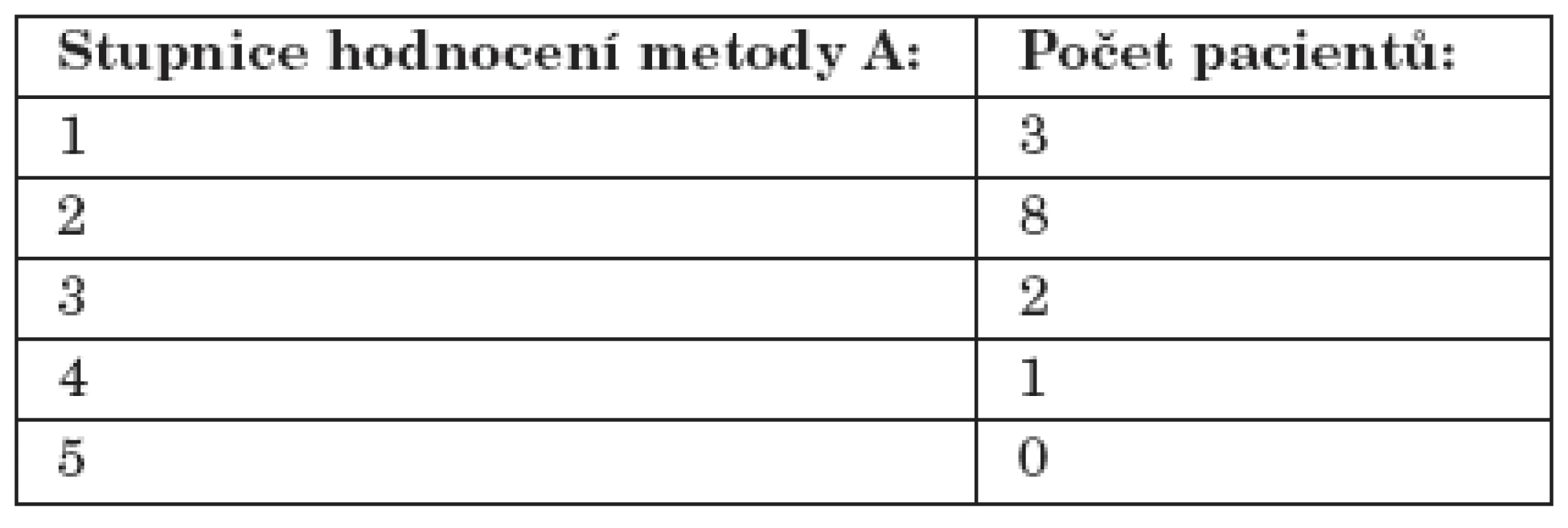
Tab. 2. Subjektivní hodnocení metody B. 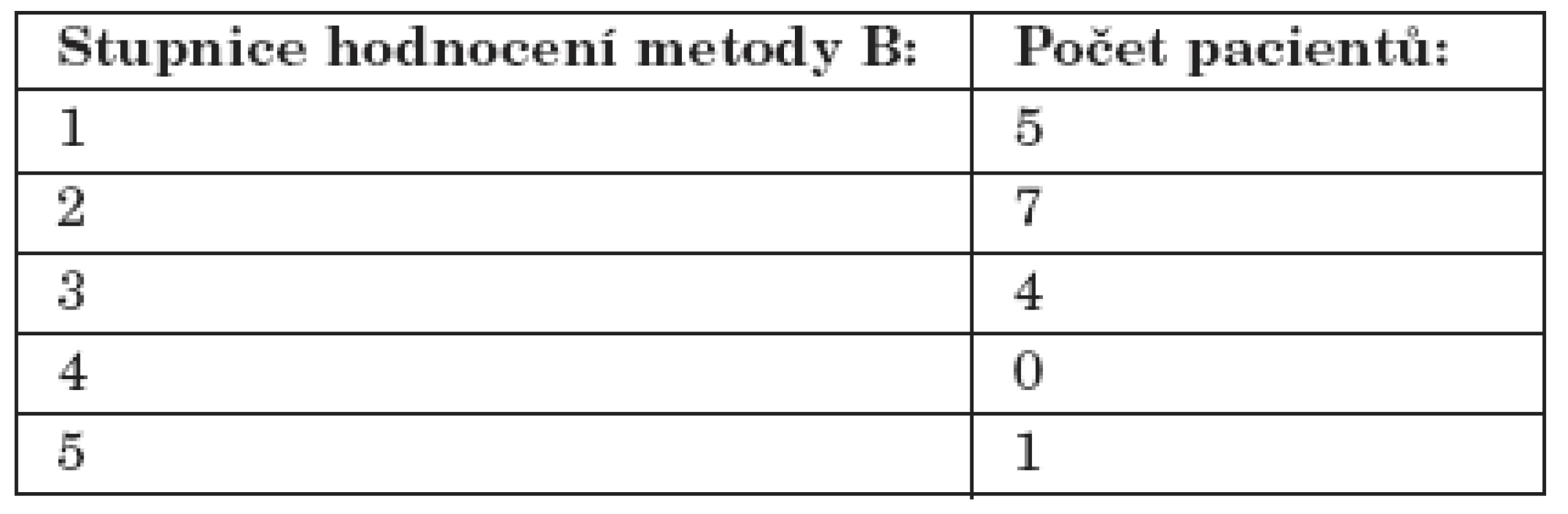
Objektivní evaluace
Jak již bylo výše uvedeno, kontrolní vyšetření se prováděla po uplynutí 1 měsíce, 6 měsíců a 12 měsíců od primární léčebné kúry. Objevila-li se již recidiva při kontrole po 1 měsíci, zopakovala se v příslušném lokusu léčebná kúra, (sekundární léčebná kúra) a další kontrolní vyšetření se opětovně provedlo za 1 měsíc od sekundární léčebné kúry. Po uplynutí 1 měsíce od primární léčebné kúry byla zjištěna recidiva u 5 pacientů (tj. u 16 % z celkového souboru pacientů) v 6 lokusech (pouze u jednoho pacienta byla zaznamenána recidiva ve dvou lokusech, zbývající 4 pacienti měli recidivu v jednom lokuse). Metoda A byla použita u 4 z 5 pacientů, kde se recidiva objevila po 1 měsíci, u jednoho pacienta byla použita metoda B. Těchto 5 pacientů, u kterých se objevila recidiva, podstoupilo následně sekundární léčebnou kúru. Za 1 měsíc od sekundární léčebné kúry se neobjevila žádná recidiva.
Po 6 měsících od primární léčebné kúry se objevila recidiva u jednoho pacienta ve dvou lokusech (tj. u 3 % z celkového souboru pacientů). Jednalo se o prvotní výskyt recidivy u tohoto pacienta, který podstoupil léčebnou metodu A. Po uplynutí 12 měsíců od primární léčebné kúry se objevila recidiva u 6 pacientů (tj. u 20 % z celkového souboru pacientů) v 8 lokusech (4 pacienti měli recidivu v 1 lokusu, zbývající 2 pacienti ve 2 lokusech). (Pozn.: Pro zajímavost lze podotknout, že u 2 ze 6 pacientů, u kterých se objevila recidiva po 12 měsících, se jednalo o recidivu afekce při užití sekundární léčebné kúry, tj. recidiva se objevila i po 1 měsíci po primární léčebné kúře. U 4 pacientů se recidiva objevila poprvé až po 1 roce od primární léčebné kúry.) Metoda A byla použita u 4 pacientů s recidivou po 12 měsících, metoda B u 2 pacientů (tab. 3). (Pozn.: Recidiva BCC u 2 z 5 pacientů, u kterých se objevila recidiva již po 1 měsíci, se objevila i po 12 měsících. Zde bylo užito léčebné metody A.).
Tab. 3. Počet pacientů s recidivou v závislosti na použité metodě. 
Procentuální vyjádření: V odstupu 1 měsíce od primární léčebné kúry se objevila recidiva přibližně u 16 % pacientů, po 6 měsících u 3 % a po 12 měsících se recidiva vyskytla téměř u 20 % pacientů. U pacientů, kteří podstoupili léčebnou metodu A, se recidiva objevila při kontrolním vyšetření po 1 měsíci ve 28,6 %, po 6 měsících u 7 % a po 12 měsících ve 28,6 %. U pacientů podstoupivších metodu B se recidiva objevila při kontrolním vyšetření po 1 měsíci v 5,9 %, po 6 měsících žádná a po 12 měsících v 11,8 % (tab. 4). Rozdíl účinnosti léčby je Fisherovým testem statisticky signifikantní ve všech obdobích i celkově.
Tab. 4. Procentuální zastoupení pacientů s recidivou v závislosti na použité metodě. 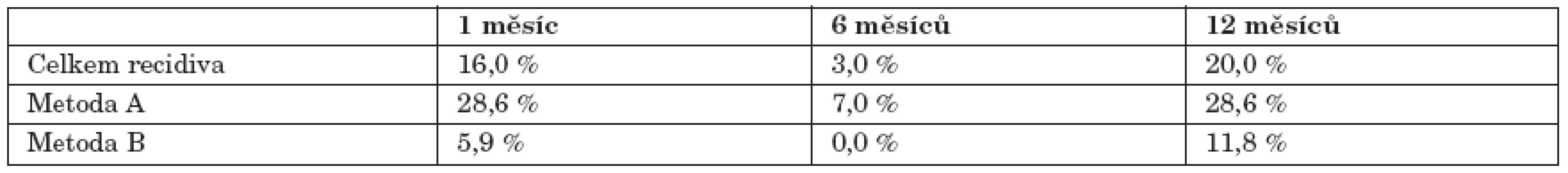
Z výše uvedených dat lze dopočítat výslednou clearing rate (míru vyléčení) u obou metod (tab. 5).
Tab. 5. Clearing rate u obou metod. 
Co se týká klinické formy recidivy, které se objevily při kontrolním vyšetření po uplynutí 12 měsíců od primární léčebné kúry, tak se jednalo pouze o formu nBCC. (Recidivu u afekcí typu sBCC jsme při kontrole po uplynutí 1 roku od léčebné terapie neprokázali.)
ZÁVĚRY
- Aktivace fotodynamické terapie pulzním barvivovým laserem poskytla na limitovaném vzorku recidivujících bazaliomů hlavy a krku statisticky signifikantně vyšší účinnost, než konvenční aplikace červeného světla. Výsledky by však potřebovaly verifikaci na větších souborech a delší dobu pozorování – optimálně 5 let.
- I když je charakter subjektivních obtíží zcela odlišný (pulzní barvivový laser způsobuje intenzivní bolest po dobu cca 1 sekundy, zatímco ozáření diodami menší bolest, ale nejméně 20 minut), rozdíl v subjektivním vnímání nebyl statisticky signifikantní. Laser poskytuje organizační výhodu ošetřujícímu díky zkrácení celé aktivace z desítek na jednotky minut. Konvenční zdroj světla je naopak mnohem lacinější a tedy dostupnější.
- Naše výsledky je obtížné literárně komparovat, neboť jsme použili originální protokol a léčili jsme recidivující bazaliomy, které byly dosud v léčbě PDT jen málo zkoumány. Obecně však lze říci, že naše clearing rate je výrazně nižší než literární [1] údaje jak pro primární sBCC (96–100%), tak i pro primární nBCC (88-94%). Vzhledem k vysokému zastoupení „difficult to treat“ BCC, kde jsou předpoklady vyléčení jinými metodami v intervalu 50–70 %, lze odůvodnit použití této nové metody. I když nebyly estetické výsledky v této studii objektivizovány, nepochybně lze z pozorování potvrdit vysokou estetickou úspěšnost metody. Objektivizace je však v tomto případě nesmírně obtížná, neboť všechna ošetření probíhala v terénu modifikovaném předchozími výkony. Eventuální použití jako metody volby však vyžaduje verifikaci na větších souborech a další modifikaci.
- Mezi možné modifikace lze zařadit i iniciální snížení tloušťky tumoru ablací laserem, jak jsme publikovali, s vysokým terapeutickým i estetickým efektem [8].
- Další úpravou protokolu, která by velmi pravděpodobně zvýšila clearing rate, by byla automatická aplikace PDT po 7 dnech dle protokolu výrobce krému Metvix. U fotodynamické terapie je však indikace finančně limitována a automatické zdvojnásobení ceny sníží okruh možných pacientů.
- Pravděpodobně hlavní limitou všech léčebných modalit BCC je špatná diagnostika skutečných hranic tumoru. V současné době zkoušíme řídit PDT pomocí ultrazvukového a fluorescenčního ohraničení ložiska a první výsledky jsou velmi zajímavé. Zejména pak poukazují, že mnoho tumorů přesahuje o více, než je bezpečnostní lem PDT (1 cm) viditelné okraje léze. Zde je třeba hledat hlavní příčinu selhávání všech metod terapie BCC.
Práce vznikla za finanční podpory IGA MZ ČR – grant č. 8390-3
MUDr. Marek Vlk
Stomatologická klinika 1. LF UK a VFN
Centrum fotonické medicíny
Ke Karlovu 13
120 00 Praha 2
Zdroje
1. Nestor, M. S., Gold, M. H., Kauvar, A. N., Taub, A. F., Geronemus, R. G., Ritvo, E. C., Goldman, M. P., Gilbert, D. J., Rochet, D. F., Alster, T. S., Anderson, R. R., Bank, D. E., Carruthers, A., Carruthers, J., Goldberg, D. J., Hanke, C. W., Lowe, N. J., Pariser, D. M., Rigel, D. S., Robins, P., Spenser, J. M., Zelickson, B. D.: The use of photodynamic therapy in dermatology: results of a consensus conference. J. Drugs. Dermatol., 5, 2006, 2, s. 140-154.
2. Fink-Puches, R., Soyer, H. P., Hofer, A., Kerl, H., Wolf, P.: Long-term follow-up and histological changes of superficial nonmelanoma skin cancers treated with topical delta-aminolevulinic acid photodynamic therapy. Arch Dermatol., 134, 1998, 7 s. 821-826.
3. Kennedy, J. C., Pottier, R. H.: Endogenous protoporphyrin IX, a clinically useful photosensitizer for photodynamic therapy. J. Photochem. Photobio. B, 14, 1992, s. 275–292.
4. Calzavara-Pinton, P. G.: Repetitive photodynamic therapy with topical delta-aminolaevulinic acid as an appropriate approach to the routine treatment of superficial non-melanoma skin tumours. J. Photochem. Photobiol. B, 29, 1995, 1, s. 53-57.
5. Pieh, S., Kuchar, A., Novak, P., Kunstfeld, R., Nagel, K., Steinkogler, F. J.: Long term results after surgical basal cell carcinoma excision in the eyelid region. Br. J. Opthalmol, 1999, s. 83-88.
6. Ackroyd, R., Kelty, C., Brown, N., Reed, M.: The History of photodetection and photodynamic therapy. Photochemistry and Photobiology, 74, 2001, 5, s. 656–669.
7. Šmucler, R., Jatšová, E.: Comparative study – aminolevulic acid PDT + Pulsed Dye Laser versus Pulsed Dye Laser alone in treatment of viral warts. Photomedicine and Laser Surgery, 23, 2005, s. 202-205.
8. Šmucler, R., Vlk, M.: Combination of Er:YAG laser and photodynamic therapy in treatment of nodular basal cell carcinoma. Laser Surg. Med., (v tisku-manuscript-LSM-07-0131).
Štítky
Chirurgia maxilofaciálna Ortodoncia Stomatológia
Článok vyšiel v časopiseČeská stomatologie / Praktické zubní lékařství
Najčítanejšie tento týždeň
2008 Číslo 3
-
Všetky články tohto čísla
- Naše dosavadní zkušenosti s ošetřením dětí a mladistvých v sedaci při vědomí N₂O/O₂
- Úrazy dočasných zubů (Souborný referát)
- Laudatio k životnímu jubileu prof. MUDr. Jiřího Mazánka, DrSc.
- Mezioborová spolupráce při rekonstrukci rozsáhlých defektů v maxilofaciální oblasti
- Zvýšení účinku fotodynamické terapie na bazocelulární karcinom synchronní aplikací pulzního barvivového laseru
- Endoskopie čelistní dutiny ve stomatochirurgii
- Dentální slitiny kovů Část II.: Biologické vlastnosti slitin (Souborný referát)
- Česká stomatologie / Praktické zubní lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Úrazy dočasných zubů (Souborný referát)
- Endoskopie čelistní dutiny ve stomatochirurgii
- Naše dosavadní zkušenosti s ošetřením dětí a mladistvých v sedaci při vědomí N₂O/O₂
- Zvýšení účinku fotodynamické terapie na bazocelulární karcinom synchronní aplikací pulzního barvivového laseru
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



