-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Změny incidence postižení vývoje u dětí s velmi nízkou a extrémně nízkou porodní hmotností ve 24 měsících korigovaného věku, narozených v letech 1997–2007
Changes in the developmental outcome of very low and extremely low birth weight infants at 24 months’ corrected age born in 1997–2007
Objective:
To describe the incidence of developmental impairments (DI) among very low birth weight (VLBW) infants at 24 months’ corrected age, born in perinatal centers in 1997-2007, and evaluate their changing prognosis of intact development.Design:
Prospective epidemiological study.Setting:
Follow-up clinics of neonatal centers level III.Methods:
Live birth rate, in-hospital mortality, neonatal morbidity, DI and quality of survival were assessed. Neonatal morbidity was analyzed in periods 2000/2, 2003/5, and 2006/7 by the data of Institute of Health Informatics and Statistics. DI and quality of survival were evaluated in cohorts of VLBW infants born in 1997/9 (period I), 2000/2 (period II), 2003/5 (period III) and 2006/7 (period IV).Results:
Live birth rate of VLBW newborns in 1997-2007 increased in total of 39.5%, in-hospital mortality decreased, significantly in 1997-9 (fall of 10%). Neonatal morbidity, except infections, also declined. Significant decrease in DI - CP and visual impairment, was observed after period II, in category 1000‑1499 g of 7/1.5%, in infants < 1000 g of 8/7% resp. After period II, the prevalence of impaired children 1000-1499 g decreased of 5%, whereas in category < 1000 g only small decrease of 2% occurred in period III. Number of children without impairment increased gradually in both categories.Conclusions:
The study showed significant increase in surviving VLBW infants, especially in category < 1000 g. Increased survival rate at concurrent fall in severe neonatal morbidity (except infections) was not accompanied with worsened prognosis of an intact development.Key words:
very low birth weight infants, live birth rate, in-hospital mortality, neonatal morbidity, developmental impairments.
Autori: P. Zoban; I. Borek; H. Budošová; E. Dortová; J. Hálek; P. Hitka; H. Kubinová; M. Píšová; H. Podešvová; R. Pudíková; B. Tesařová; B. Zlatohlávková; (pracovní Skupina České Neonatologické Společnosti Pro Sledování Pozdní Morbidity)
Vyšlo v časopise: Ceska Gynekol 2010; 75(5): 455-461
Súhrn
Cíl studie:
Popsat incidenci vývojových postižení u dětí s porodní hmotností pod 1500 g ve 24 měs. korigovaného věku, narozených v letech 1997-2007 a posoudit vývoj jejich prognózy na přežití bez poškození.Typ studie:
Prospektivní epidemiologická studie.Název a sídlo pracoviště:
Ambulance pro rizikové děti neonatologických center.Metodika:
Sběr dat zahrnoval údaje o živorodnosti, ústavní mortalitě, neonatální morbiditě a pozdní morbiditě (PM). Neonatální morbidita v obdobích 2000/2, 2003/5 a 2006/7 byla hodnocena podle dat ÚZIS. PM a počty postižených dětí byly sledovány u kohort dětí < 1500 g bez vrozených vad, narozených v PC v letech 1997/9 (období I), 2000/2 (období II), 2003/5 (období III) a 2006/7 (období IV) a vyšetřené ve 24 měs. korigovaného věku.Výsledky:
Živorodnost novorozenců < 1500 g se mezi lety 1997 a 2007 zvýšila o 39,5 %, ústavní mortalita klesala, výrazně v letech 1997-1999 (o 10 %). Neonatální morbidita, kromě infekcí, se také snížila. K významnému poklesu vývojových postižení – DMO a poškození zraku došlo po období II, v kategorii 1000-1449 g o 7/o 1,5 %, < 1000 g o 8/o 7%. Prevalence postižených dětí 1000-1499 g se po období II snížila o 5 %, v kategorii < 1000 g došlo k poklesu až během období III (o 2 %). Počty dětí bez postižení se průběžně zvyšovaly.Závěr:
Studie prokázala významný nárůst přežívání novorozenců s velmi nízkou porodní hmotností, zejména v kategorii 1000 g. Zvýšené přežívání těchto dětí, při rostoucí živorodnosti a poklesu závažné neonatální morbidity, neohrozilo kvalitu jejich dalšího vývoje.Klíčová slova:
novorozenci s velmi nízkou porodní hmotností, živorodnost, ústavní úmrtnost, neonatální morbidita, vývojová postižení.Úvod
Pokroky porodnické péče a neonatologické intenzivní péče během posledních dvou desetiletí výrazně zvýšily šance novorozenců s velmi nízkou a extrémně nízkou porodní hmotností na přežití. Přitom je známo, že právě tyto děti jsou zvýšenou měrou ohroženy výskytem vývojových postižení (psychomotorických a neurosenzorických) [4, 10, 30]. Ve vyspělých zemích jsou výsledky hodnocení vývoje dětí s velmi nízkou a extrémně nízkou porodní hmotností standardní součástí auditů porodnické a neonatologické péče [10]. U nás se výskyt závažných vývojových postižení (tzv. pozdní morbidity – PM) u dětí pod 1500 g sleduje a vyhodnocuje počínaje ročníkem narození 1997 [33].
Cílem tohoto sdělení je poskytnout přehled o výskytu nejvážnějších forem pozdní PM u dětí s porodní hmotností pod 1500 g, narozených v perinatologických centrech (PC) v letech 1997-2007, v kontextu s vývojem jejich živorodnosti, neonatální morbidity a specifické ústavní mortality.
Soubory, metodika a hodnocení
Dílčím cílem studie bylo popsat vývoj živorodnosti, neonatální morbidity podílející se na vzniku PM a ústavní mortality novorozenců s velmi nízkou a extrémně nízkou porodní hmotností. Hlavním cílem pak bylo získat přehled o dlouhodobém výskytu závažných forem PM u těchto dětí.
Studované kohorty tvořili novorozenci/děti s velmi nízkou a extrémně nízkou porodní hmotností, bez vrozených vývojových vad, porození v PC v letech 1997–2007, propuštění a zařazení do dlouhodobého sledování.
Longitudinální vývoj živorodnosti a ústavní mortality (ÚM) v rámci hmotnostních kategorií 500-1499 g, resp. 1000-1499 g a pod 1000 g byl hodnocen podle meziročních změn a rozdílu aktuální živorodnosti/mortality v roce 1997 a 2007.
Neonatální morbidita, zvyšující riziko PM. Na základě relevantních klinických studií jsme vybrali následující formy neonatální morbidity:
- cerebrální morbiditu (peri-/intraventrikulární krvácení ≥ III. st., posthemoragický hydrocefalus a cystickou periventrikulární leukomalacii) [12, 23],
- časné a pozdní infekce (projevy do, resp. po 48 hodinách života) [1],
- bronchopulmonální dysplazii – BPD (závislost na O2 ve 36 týdnech postkoncepčního stáří) [9, 23],
- podávání kortikoidů pro BPD [19, 31],
- retinopatii nedonošených dětí ≥ III. st. (ROP ≥ III. st.) [23],
- nekrotizující enterokolitidu (NEC) [20].
Incidence vybraných forem neonatální morbidity byla hodnocena podle dat ÚZIS (ročenky „Rodička a novorozenec 2000–2007“) v obdobích 2000/2, 2003/5 a 2006/7. Období 1997/9 nebylo hodnoceno pro neúplnost dat.
Hodnocení neuromotorického a senzorického vývoje dětí probíhalo v ambulancích pro rizikové děti při PC. Abychom získali dostatečně robustní data, vytvořili jsme kohorty dětí podle hmotnostních kategorií (1000-1499 g a < 1000 g) a období narození (1997/9 - období I, 2000/2 - období II, 2003/5 - období III, 2006/7 - období IV). Podle doporučení Evropské asociace perinatální medicíny z roku 1996 [3] jsme ve 24 měsících korigovaného věku dětí hodnotili výskyt:
- a) dětské mozkové obrny - DMO,
- b) retardace vývoje - VR, (diagnóza stanovena pomocí Bayley Scales of Infant Development II - psychomotorického a mentálního indexu vývoje - PDI/MDI),
- c) postižení zraku (těžká slabozrakost, zbytky zraku, praktická slepota/slepota) a sluchu (ztráta sluchu na lepším uchu o ≥ 40 dB v pásmu 0,5–4 kHz).
Výskyt jednotlivých postižení byl vztažen k celkovému počtu propuštěných dětí v každém ze čtyř sledovaných období. Získané údaje jsme porovnali v chronologickém sledu.
Prognózu přežití a intaktního vývoje ve 2 letech korigovaného věku a její změny jsme hodnotili na základě procentuálních počtů ze všech živě narozených dětí v jednotlivých obdobích. Výsledky pak byly chronologicky porovnány v rámci každé z obou hmotnostních kategorií (1000-1499 g a < 1000 g). Za poškozené jsme považovali dítě se záchytem jedné nebo více sledovaných forem PM.
Ke statistickému vyhodnocení výsledků byl použit „χ2 - test“ pro nominální data.
VÝSLEDKY
Živorodnost a ústavní mortalita (ÚM)
Zvýšení živorodnosti novorozenců pod 1500 g v PC mezi rokem 1997 a 2007 odpovídalo 39,5 % živorodnosti v roce 2007. Nárůst živorodnosti novorozenců 1000 až 1499 g byl proti kategorii < 1000 g vyšší (47,5 % vs. 25 %) (obr. 1). ÚM novorozenců pod 1500 g v PC výrazně klesla v období 1997-1999 (o 10 %), v následujících 8 letech se však její pokles zpomalil (pokles o 5 % celkem). Tento trend byl pozorován v obou hmotnostních kategoriích. Úhrnná ÚM novorozenců 1000-1499 g se mezi lety 1997 a 2007 snížila o 7 %, u novorozenců pod 1000 g až o 20 % (obr. 2).
Obr. 1. Vývoj živorodnosti novorozenců s velmi nízkou porodní hmotností v Perinatologických centrech (1997 - 2007) 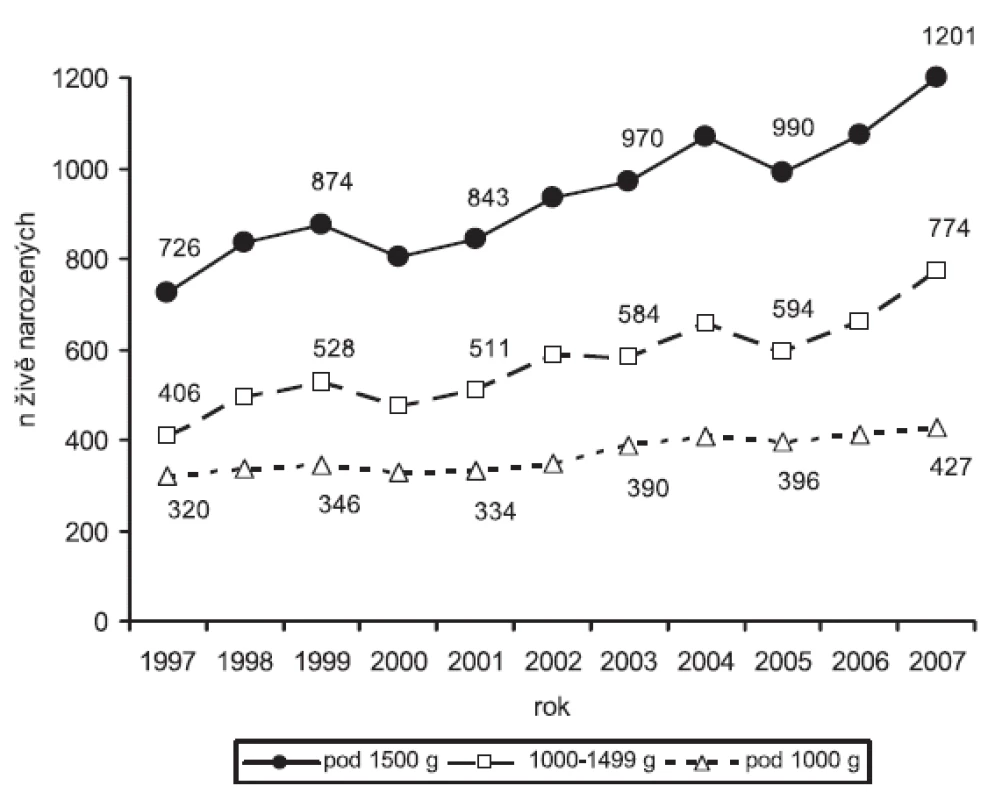
Obr. 2. Ústavní mortalita novorozenců s velmi nízkou porodní hmotností v Perinatologických centrech(1997 - 2007) 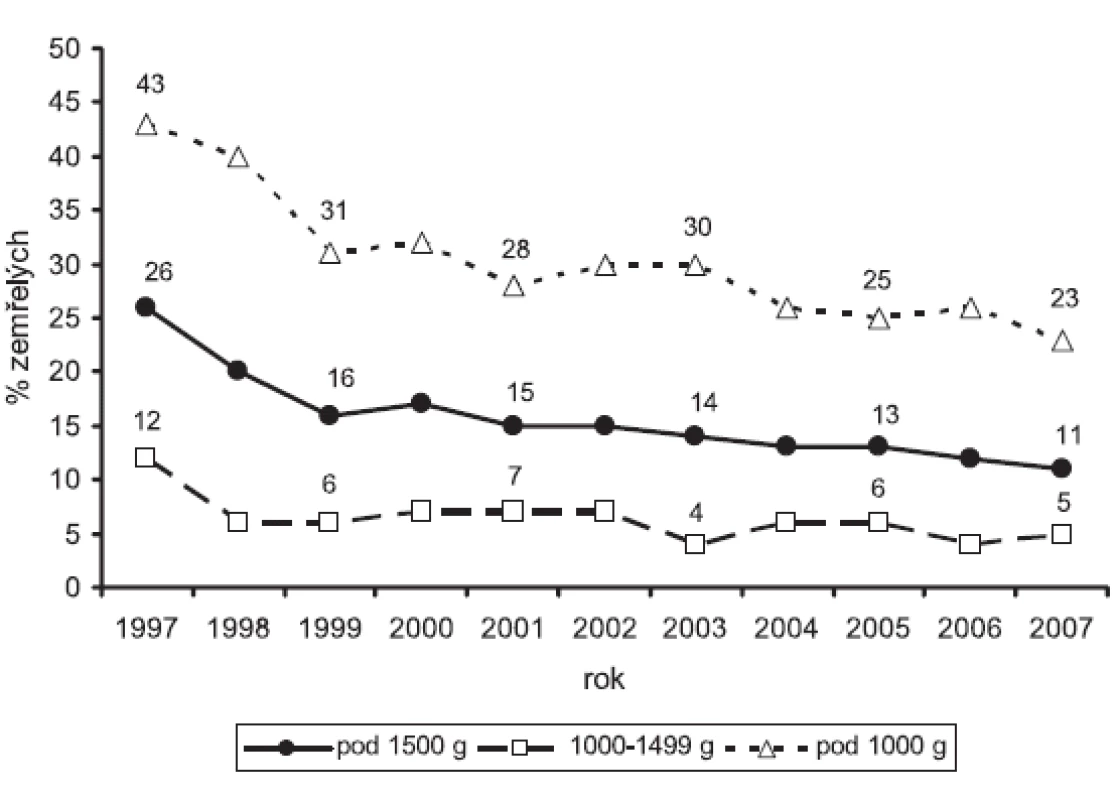
Neonatální morbidita
U novorozenců 1000-1499 g došlo mezi obdobími 2000-2002 až 2006-2007 vč. k významnému snížení cerebrální morbidity (o 7 %, p < 0,001), časných infekcí (o 4 %, p < 0,001). Podávání kortikoidů pro BPD kleslo o 3 % (p < 0,001) a výskyt ROP ≥ 3+ o 2 % (p < 0,01). Prevalence pozdních infekcí se ale nezměnila (tab. 1). Významný pokles neonatální morbidity jsme zaznamenali i u novorozenců pod 1000 g. Cerebrální morbidita se snížila o 12 % (p < 0,0001), BPD o 7 % (p < 0,01), podávání kortikoidů pro BPD o 9 % (p < 0,0001) a ROP ≥ 3+ o 5 % (p < 0,001). Časné infekce se příliš nesnížily, pozdní dokonce stouply (tab.1).
Tab. 1. Neonatální morbidita, podílející se na vzniku vývojových postižení dětí s velmi nízkou porodní hmotností (zpracováno podle dat ÚZIS Praha) 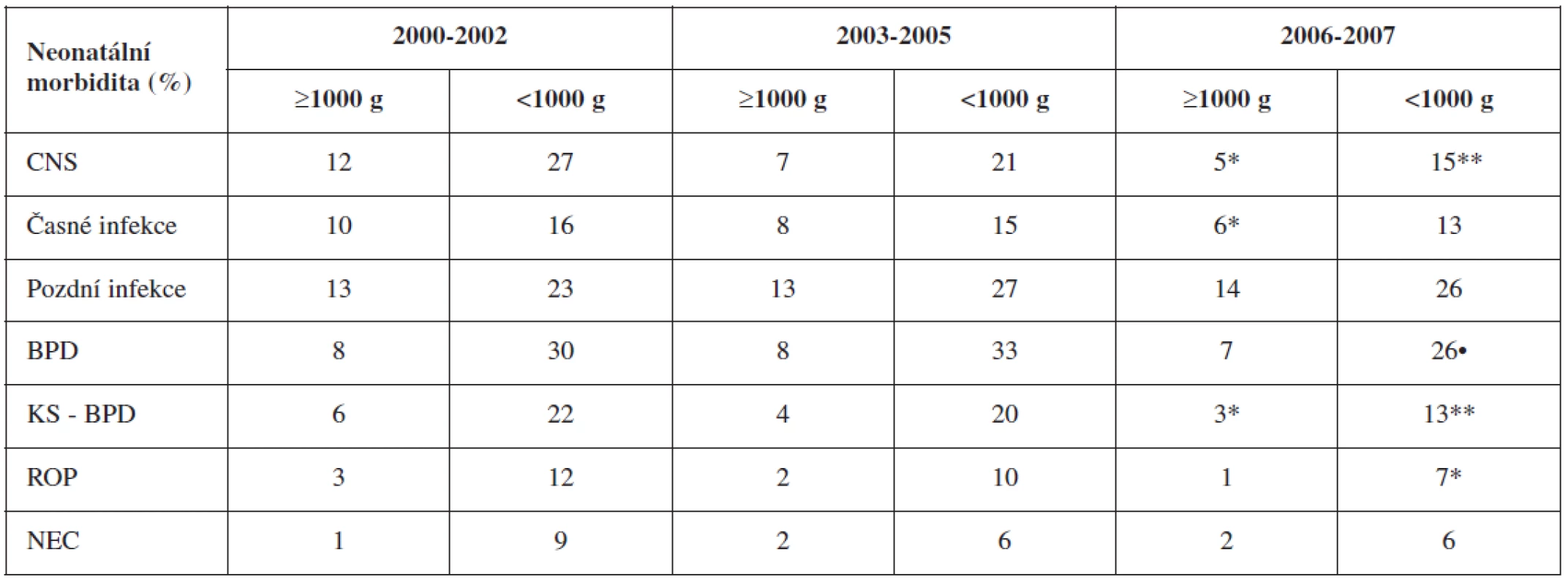
Komentář: CNS morbidita = peri-/intraventrikulární krvácení, posthemoragický hydrocefalus, cystická periventrikulární leukomalacie, BPD = bronchopulmonální dysplazie, KS – BPD = kortikoidy podávané pro BPD, ROP = retinopatie nedonošených dětí, NEC = nekrotizující enterokolitida. * signifikantní rozdíl proti předchozí nejvyšší hodnotě (• p <0,01; * p <0,001; **p <0,0001) PM ve 24 měsících korigovaného věku
K poklesu PM došlo až v obdobích III-IV vč. U dětí s porodní hmotností 1000-1499 g se výskyt DMO snížil o 7 % (p < 0,0001), poruch vidění pro ROP o 1,5 % (p < 0,01). Výskyt VR klesl pouze o 1 %, poruchy sluchu se trvale pohybovaly na hladině 0,5–1 % (obr. 3a). V kategorii dětí pod 1000 g došlo ve stejném časovém intervalu k významnému snížení DMO (ze 20 na 12 %, p < 0,0001) a postižení zraku (ze 12 na 5 %, p < 0,0001). Výskyt ostatních forem PM se snížil jen lehce nebo se nezměnil (obr. 3b).
Obr. 3a. Pozdní morbidita dětí s porodní hmotností 1000 -1499 g ve 2 letech korigovaného věku 
Obr. 3b. Pozdní morbidita dětí s porodní hmotností pod 1000 g ve 2 letech korigovaného věku 
Prognóza přežití a intaktního vývoje ve 2 letech korigovaného věku a její změny
Rozdíl ÚM kohort dětí kategorie 1000-1499 g narozených v obdobích I a IV byl 3 % (p < 0,001). Počet postižených dětí se během období II zvýšil o 2 %, k významnému poklesu o 5 % došlo v obdobích III a IV (p < 0,0001). Prevalence dětí bez postižení v témže období vzrostla o 16% (p < 0,00001) (obr. 4a). V rámci kohort dětí pod 1000 g činilo celkové snížení ÚM 14 % (p < 0,0001). Počty dětí s postižením se během období II zvýšily ze 17 na 22 %, v období III klesly na 18 % a na stejné hladině zůstaly i v období IV. Počet dětí bez postižení stoupl ze 34 % v období I na 53 % v období IV (p < 0,00001) (obr. 4b).
Obr. 4a. Vývoj prognózy přežití bez poškození ve 2 letech korigovaného věku (kategorie 1000 -1499 g) 
Obr. 4b. Prognóza postnatálního vývoje dětí s porodní hmotností pod 1000 g 
DISKUSE
Během posledních dvou desetiletí se v důsledku výrazně klesající specifické úmrtnosti zvýšily počty přežívajících novorozenců s velmi nízkou a extrémně nízkou porodní hmotností [7, 10]. Výrazný pokles mortality v devadesátých letech, zejména v kategorii < 1000 g, se však po roce 2000 zpomalil až téměř zastavil [29, 30]. Podobný trend lze pozorovat i u nás, kdy rychlý pokles ÚM v letech 1997-1999 (o 10 %) se po roce 2000 zřetelně zpomalil (5 % během dalších 8 let). Větší pokles ÚM jsme pozorovali u novorozenců pod 1000 g. Počet všech propuštěných novorozenců pod 1500 g se za 11 let zvýšil o 8 %, v kategorii 1000-1499 g o 3 %, v kategorii < 1000 g až o 15 %. Vysvětlení můžeme hledat především ve zlepšení neonatologické intenzivní péče a vyrovnávání její kvality mezi jednotlivými centry.
Prenatální faktory, nejvíce ohrožující dlouhodobý vývoj novorozenců s velmi nízkou a extrémně nízkou porodní hmotností, jsou uvedeny v tabulce 2. Především se jedná o nepříznivý vliv samotného porodu před 30. týdnem gravidity [11], prenatálních infekcí [13, 25], růstové retardace plodu [26], vícečetných těhotenství [17, 27] a preeklampsie [8]. Za účinný prvek snižování neonatální a postneonatální morbidity, a tím i PM, se pokládá implementace regionálního systému diferencované péče [32], který u nás funguje již od poloviny devadesátých let. Transfer plodů in utero, ohrožených porodem před 32. týdnem se u nás dlouhodobě pohybuje kolem 85-86 %, což nedosahuje řada zemí s vyspělou péčí o těhotnou, plod a novorozence. V souvislosti s měnícím se charakterem neonatální morbidity je zajímavý názor Paula a spol., že zlepšením prenatální péče došlo k částečnému přesunu „fetální morbidity“ do období po porodu, a tím k agravaci neonatální morbidity [14].
Tab. 2. Prenatální rizikové faktory ohrožující dlouhodobý vývoj dětí s velmi nízkou porodní hmotností 
Komentář: DMO = dětská mozková obrna, VR = retardace vývoje, TORCH = adnátní infekce toxoplasmóza, rubeola, cytomegalovirová infekce, sy. neonatální hepatitidy, herpetická infekce, HIV. Pro objektivnější posuzování vyhlídek velmi nezralých novorozenců na přežití bez poškození vývoje se doporučuje poměřovat rizikovou perinatální morbiditu nejen tradičně k porodní hmotnosti a gestačnímu věku, ale také k tomu, zda byly nebo nebyly prenatálně podány kortikoidy nebo zda se jednalo o jedno - nebo vícečetné těhotenství [28]. Dnes není pochyb o tom, že prenatálně podávané kortikoidy snižují nejen respirační a cerebrální morbiditu, ale že rovněž zlepšují šanci velmi nezralých dětí na přežití bez vývojového poškození [6].
Vyhodnocením prevalence neonatální morbidity související s PM jsme zjistili, že jak v kategorii novorozenců s porodní hmotností 1000-1499 g, tak pod 1000 g došlo k jejímu snížení s výjimkou časných a pozdních infekcí, jejichž souvislost s PM je dobře známa [1]. Naší prioritou pro zlepšení vyhlídek těchto dětí na přežití bez poškození tak je hledání účinné prevence peri - a neonatálních infekcí (zejména nozokomiálních) a u novorozenců pod 1000 g i nadále předcházení vzniku cerebrální morbidity a těžké BPD.
DMO, VR a postižení zraku a sluchu patří ke standardně sledovaným vývojovým postižením [9, 30, 31]. Hodnocení jejich výskytu se provádí mezi 18-30 měsíci, nejčastěji ve 24 měsících korigovaného věku [5, 15, 31]. U nás podle doporučení Evropské asociace perinatální medicíny hodnotíme výskyt PM u sledovaných dětí ve 24 měsících korigovaného věku, kdy ještě převládá kauzální vazba daného postižení vývoje s perinatální morbiditou [3]. Naše pozorování ukazují, že během rychlého poklesu ÚM (období I a II) byl výskyt sledované PM vysoký. U dětí 1000-1499 g byl záchyt DMO v 8-10 %, VR v 5 %, postižení vizu až v 5 % případů. U dětí pod 1000 g činil výskyt DMO 20 %, VR 16 % a postižení zraku 12 %.
V obdobích III a IV, při pozvolnějším poklesu ÚM a při snižování neonatální morbidity, došlo k významnému poklesu sledované PM v obou hmotnostních kategoriích dětí. Na konci období IV jsme se přiblížili nebo vyrovnali kvalitním výsledkům studií z Evropy i zámoří [2, 10, 18, 30]. Uváděný výskyt DMO u dětí pod 1500 g se pohybuje mezi 6-9 %, VR mezi 10-14% a postižení sluchu do 1 % [16, 21, 22, 24]. U dětí pod 1000 g jsme na konci období IV konstatovali pokles výskytu DMO na 12 %, VR na 13 %, postižení sluchu bylo zachyceno u 3 % sledovaných dětí. Referenční údaje incidence DMO se pohybují mezi 10-22 %, VR kolem 20 % a sluchu do 4 % [16, 22, 24]. Srovnávat incidenci postižení zraku s publikovanými údaji je obtížné, protože v naprosté většině vykazují pouze slepotu („legal blindness“). Naše definice zahrnuje širší škálu, od těžké slabozrakosti až po slepotu vč. Designem a definičně nám nejbližší studie Salta a spol. uvádí závažná postižení zraku u 1 % dětí < 1500 g a u 3 % dětí < 1000 g [22]. Frekvence výskytu poruch sluchu je u nás obecně vyrovnaná, nízká a srovnatelná s citovanými údaji [21].
Prevalence počtů postižených dětí v kategorii 1000 až 1499 g se významně snížila, v kategorii pod 1000 g se nezměnila. Proti tomu procento dětí bez postižení v obou hmotnostních kategoriích plynule narůstalo. Výsledky vypovídají o tom, že zvyšující se přežívání novorozenců s nízkou a zejména s extrémně nízkou porodní hmotností, nebylo provázeno nárůstem postižení kvality jejich dalšího vývoje.
Vesměs pozitivní zjištění se podle našeho názoru zakládají především na dobře fungujícím transferu hrozících porodů před 32. týdnem do PC, na důslednější prenatální indukci plicní zralosti a profylaktickém podávání surfaktantu, na snižování mechanické plicní ventilace ve prospěch režimu nCPAP a na aktivním přístupu k uzávěru otevřené tepenné dučeje a uvážlivém podávání kortikoidů pro BPD.
Část studie od roku 2005 byla podpořena MZO FNM 2005.
Doc. MUDr. Petr Zoban, CSc.
Novorozenecké oddělení
Gynekologicko-porodnická klinika
2. LF UK a FN v Motole
V Úvalu 84
150 06 Praha 5
e-mail: petr.zoban@lfmotol.cuni.cz
Zdroje
1. Bassler, D., Stoll, BJ., Schmidt, B., et al. Using a count of neonatal morbidities to predict poor outcome in extremely low birth weight infants: added role of neonatal infection. Pediatrics, 2009, 123, 1, p. 313-318.
2. Doyle, LW., Davis, PG., Morley, CJ., et al. Outcome at 2 years of age of infants from the DART Study: A Multicenter, International, Randomized Controlled Trial of Low-Dose Dexamethasone. Pediatrics, 2007, 119, p. 716-721.
3. Dunn, PM., McIlwaine, G. Perinatal Audit. A report produced for the European Association of Perinatal Medicine. Prenatal and Neonatal Medicine, 1996, 1, p. 160-194.
4. Field, DJ., Dorling, JS., Manktelow, BN., Draper, ES. Survival of extremely premature babies in geographically defined population: prospective cohort study of 1994-9 compared with 2000-5. BMJ, 2008, 336 (7655), p. 1221-3. Epub 2008 May 9. doi: 10.1136/bmj 39555.670718BE.
5. Fily, A., Pierrat, V., Delporte, G., et al. Factors associated with neurodevelopmental outcome at 2 years after very preterm birth: the population-based Nord-Pas-de-Calais EPIPAGE cohort. Pediatrics, 2006, 117, 2, p. 357-366.
6. Foix-L’Helias, L., Marret, S., Ancel, AY., et al. Impact of the use of antenatal cortoícosteroids on mortality, cerebral lesions and 5-year neurodevelopmental outcomes of very preterm infants: the EPIPAGE cohort study. BJOG, 2008, 115, p. 275‑282.
7. Hintz, SR., Kendrick, DE., Vohr, BR., et al. Changes in neurodevelopmental outcomes at 18 to 22 months’ corrected age among infants of less than 25 weeks’ gestational age born in 1993-1999. Pediatrics, 2005, 115, p. 1645-1651.
8. Kirton, A., deVeber, G. Cerebral palsy secondary to perinatal ischemic stroke. Clin Perinatol, 2006, 33, p. 367-386.
9. Kobaly, K., Schluchter, M., Minich, N., et al. Outcomes of extremely low birth weight (1 kg) and extremely low gestational age (28 weeks) infants with bronchopulmonary dysplasia: effects of practice changes in 2000 to 2003. Pediatrics, 2008, 121, 1, p. 73-81.
10. Milligan, DWA. Outcomes of children born very preterm in Europe. Arch Dis Child Fetal Neonatal Ed, 2010, 95, 4, p. F234-F240.
11. Msall, ME. The Panorama of cerebral palsy after very and extremely preterm birth: evidence and challenges. In: Hermansen, MC. Perinatal cause of cerebral palsy. Clin Perinatol, 2006, 33, p. 269-284.
12. Noguchi, KK., Walls, KC., Wozniak, DF., et al. Acute neonatal glucocorticoid exposure produces selective and rapid cerebellar neural progenitor cell apoptotic death. Cell Death Digger, 2008, 15, 10, p. 1582-1592. doi: 10.1038/cdd.2008.97.
13. O’Shea, TM., Allred, EN., Dammann, O., et al. The ELGAN study of the brain and related disorders in extremely low gestational age newborns. Early Hum Dev, 2009, 85, 11, p. 710‑725.
14. Paul, DA., Leef, KH., Locke, RG., et al. Increasing illness severity in very low birth weight infants over a 9-year period. BMC Pediatr, 2006, 6 : 2. doi: 10.1186/1471-2431-6-2.
15. Peralta-Carcelen, M., Moses, M., Adams-Chapman, I., et al. Stability of neuromotor outcome at 18 and 30 moths of age after extremely low birth weight status. Pediatric, 2009, 123, p. e887-e895. doi: 10.1542/peds.2008-0135.
16. Peters, KL., Rosychluk, RJ., Hendson, L., et al. Improvement of short - and long-term outcomes for very low birth weight infants: Edmonton NIDCAP trial. Pediatrics, 2009, 124, 4, p. 1009-1020.
17. Pharoah, POD. Risk of cerebral palsy in multiple pregnancies. Clin Perinatol, 2006, 33, 2, p. 301-313.
18. Platt, MJ., Cans, C., Johnson, A., et al. Trends in cerebral palsy among infants of very low birthweight (< 1500 g) or born prematurely (< 32 weeks) in 16 European centres: a database study. Lancet, 2007, 369, p. 43-50.
19. Powell, K., Kerkering, KW., Barker, G., Rozycki, HJ. Dexamethasone dosing, mechanical ventilation and the risk of cerebral palsy. J Matern Fetal Neonatal Med, 2006, 19, 1, p. 43‑48.
20. Rees, CM., Pierro, A., Eaton S. Neurodevelopmental outcome of neonates with medically and surgically treated necrotizing enterocolitis. Arch Dis Child Fetal Neonatal Ed, 2007, 92, 3, p. F193-F198.
21. Roth, AE., Hildesheimer, M., Maayan-Metzger, A., et al. Low prevalence of hearing impairment among very-low-birth-weight infants as detected by universal neonatal hearing screening. Arch Dis Child Fetal Neonatal Ed, 2006, 91, 4, p. F257-262.
22. Salt, A., D’Amore, A., Ahluwalia J., et al. Outcome at 2 years for very low birth weight infants in a geographical population: risk factors, cost, and impact of congenital anomalies. Early Hum Dev, 2006, 82, 2, p. 125-133.
23. Schmidt, B., Asztalos, EV., Roberts, RS., et al. Impact of bronchopulmonary dysplasia, brain injury, and severe retinopathy on the outcome of extremely low-birth-weight infants at 18 months: results from the trial of indomethacin prophylaxis in preterms. JAMA, 2003, 289, p. 1124-1129.
24. Sommer, C., Urlesberger, B., Maurer-Fellbaum, U., et al. Neurodevelopmental outcome at 2 years in 23 to 26 weeks old gestation infants. Klin Pediatr, 2007, 219, 1, p. 23-29.
25. Soraisham, AS., Singhal, N., McMillan DD., et al. A multicenter study on the clinical outcome of chorioamnionitis in preterm infants. Am J Obstet Gynecol, 2009, 200, 4, 372.e1-6 Epub 2009 Feb 14.
26. Spinillo, A., Gardella, B., Preti, E., et al. Rates of neonatal death and cerebral palsy associated with fetal growth restriction among very low birthweight infants. A temporal analysis. BJOG, 2006, 113, 7, p. 775-780.
27. Topp, M., Huusom, LD., Langhoff-Roos, J., et al. Multiple birth and cerebral palsy in Europe: a multicenter study. Acta Obstet Gynecol Scand, 2004, 83, 6, p. 548-553.
28. Tyson, JE., Parikh, NA., Langer, J., et al. Intensice care for extreme prematurity – moving beyond gestational age. N Engl J Med, 2008, 17, 358, 16, p. 1672-1681. doi: 10.1056/ NEJMMoa073059.
29. Washburn, LK., Dillard, RG., Goldstein, DJ., et al. Survival and major neurodevelopmental impairment in extremely low gestational age newborns born 1990-2000: a retrospective cohort study. BMC Pediatrics, 2007, 7, 20 doi: 10.1186/1471-2431-7-20.
30. Wilson-Costello, D., Friedman, H., Minich, N., et al. Improved neurodevelopmental outcomes for extremely low birth weight infants in 2000-2002. Pediatrics, 2007, 119, 1, p. 37-45.
31. Wood, NS., Costeloe, K., Gibson, AT., et al. The EPIcure study: associations and antecedents of neurological and developmental disability at 30 months of age following extremely preterm birth. Arch Dis Child Fetal Neonatal Ed, 2005, 90, p. F134-F140. doi: 10.1136/adc.2004.052407.
32. Zeitlin, J., Ancel, PY., Delmas, D., et al. Changes in care and outcome of very preterm babies in the Parisian region between 1998 and 2003. Arch Dis Child Fetal Neonatal Ed, 2010, 95, p. F199-F193.
33. Zoban, P. Neuromotorická a senzorická morbidita dětí s porodní hmotností do 1500 g jako ukazatel kvality perinatální a neonatální péče. Čes.-slov. Pediatr, 2004, 59, 12, s. 610-614.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článek EditorialČlánek Vakuumextrakce
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2010 Číslo 5- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Editorial
- Porodnické kleště – překonaná porodnická technika?
- Vakuumextrakce
- Léze periferních nervů v porodnictví a gynekologii. Přehled
- Analýza děložních ruptur v kraji Vysočina v pětiletém období
- Streptokoky skupiny B v perinatológii
- Analýza souboru rodiček s asthma bronchiale
- Možnosti stanovení fetomaternální hemoragie
- Laboratorní a klinické ukazatele stavu novorozence po porodu
- Změny incidence postižení vývoje u dětí s velmi nízkou a extrémně nízkou porodní hmotností ve 24 měsících korigovaného věku, narozených v letech 1997–2007
- Psychosociální intervence při porodu mrtvého plodu v historii a dnes
- Rekurentný spontánny ovariálny hyperstimulačný syndróm
- Bezpečnost TVT-O z anatomického pohledu
- Roční zkušenost s léčbou závažného PMS/PMDD hormonální antikoncepcí s drospirenonem v ambulantní praxi
- Efekt hormonálnej liečby hyperandrogénneho syndrómu
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Laboratorní a klinické ukazatele stavu novorozence po porodu
- Vakuumextrakce
- Léze periferních nervů v porodnictví a gynekologii. Přehled
- Roční zkušenost s léčbou závažného PMS/PMDD hormonální antikoncepcí s drospirenonem v ambulantní praxi
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



