-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinický případ: Bizarní chronické eroze na obličeji
Autoři: O. Kodet 1,2; P. Dundr 3; L. Lacina 1,2; H. Bělohradská 1; J. Štork 1
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. Jiří Štork, CSc. 1; Anatomický ústav 1. LF UK, Praha přednosta prof. MUDr. Miloš Grim, DrSc. 2; Ústav patologie 1. LF UK a VFN, Praha přednosta prof. MUDr. Ctibor Povýšil, DrSc. 3
Vyšlo v časopise: Čes-slov Derm, 86, 2011, No. 3, p. 153-155
Kategorie: Repetitorium
Pacientem byl 93letý muž, který nikdy vážněji nestonal, dlouhodobě neužíval žádné léky, alergie neudával. Více než dva roky pozoroval nehojící se eroze zejména na čele a laterálních partiích obličeje, méně v oblasti výstřihu a proximálně na dorzálních stranách horních končetin. Lokální kortikosteroidy vedly jenom k přechodnému zlepšení, nikdy nedošlo k úplnému zhojení.
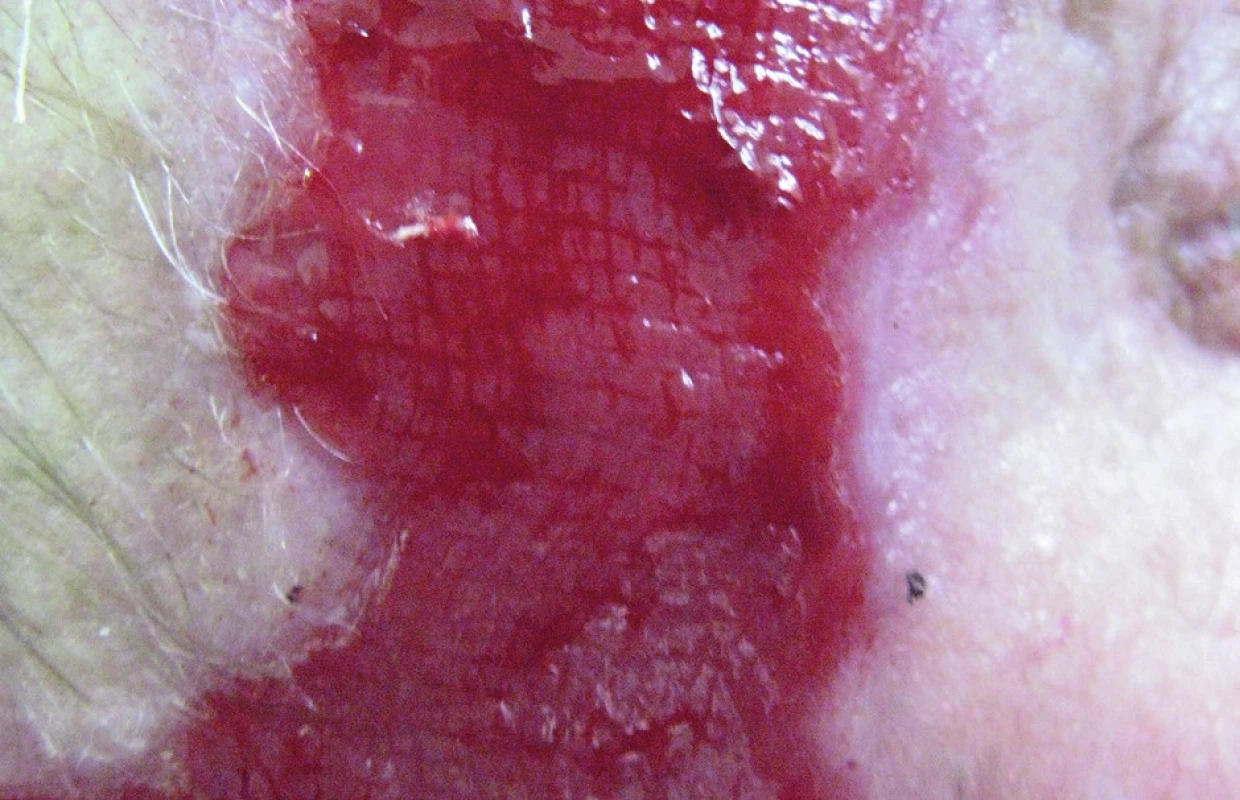
Probatorní excize z projevu ukázala subepidermální puchýř se zánětlivou reakcí v horním koriu. Diagnosticky byl zvažován bulózní pemfigoid, případně i jizvící pemfigoid, intenzita zánětlivé reakce svědčila spíše proti diagnóze porfýrie. Vyšetření přímou imunofluorescencí nebylo provedeno, jelikož se pacient na další kontroly nedostavil. Při konziliárním vyšetření nemocného na našem pracovišti byly patrné na levé straně čela a na pravé straně obličeje dvě erodované, proti zdravé tkáni ostře ohraničené plochy s mírně vyvýšenou červenou spodinou velikosti 6 x 3 cm a 16 x 6 cm (obr. 1, 2). Jiné kožní projevy zastiženy nebyly.
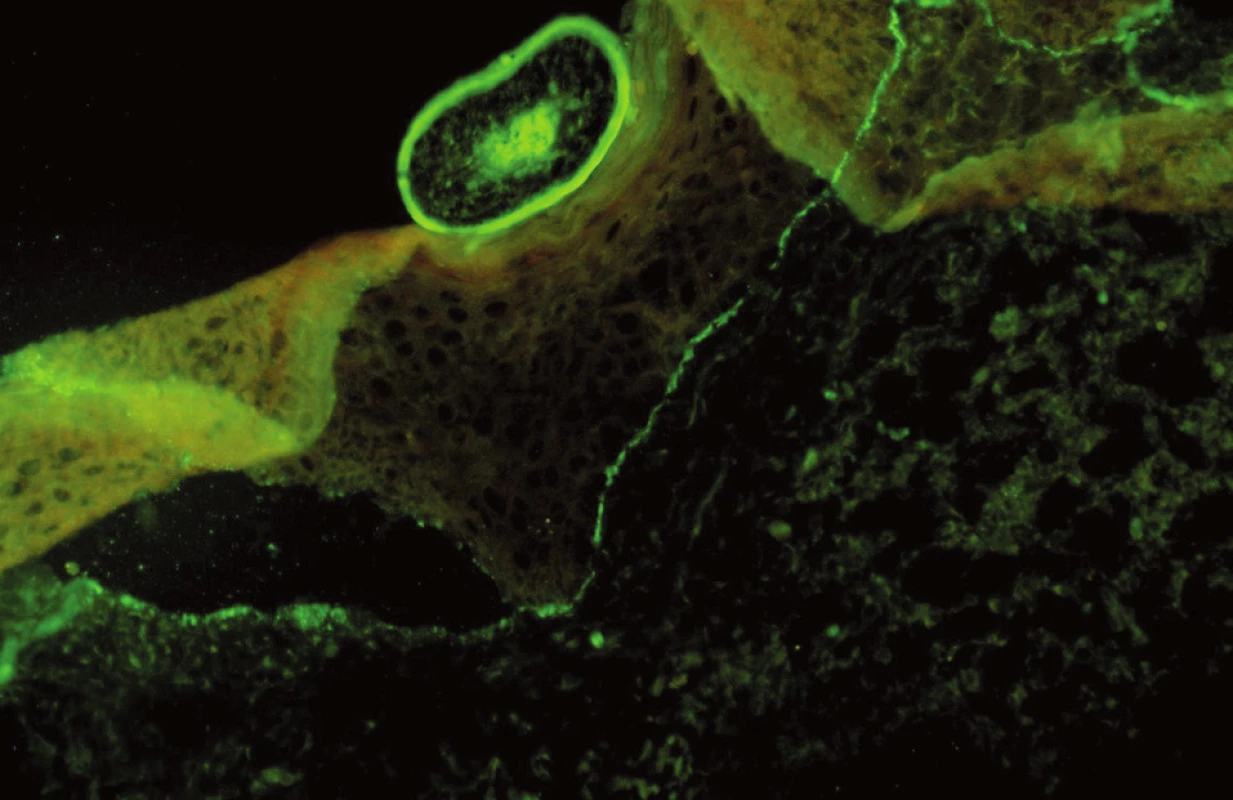
Byla provedena probatorní biopsie z okraje erodované plochy k histologickému vyšetření (obr. 3) a z perilezionální kůže k vyšetření přímou imunofluorescencí, která vykázala pozitivitu v oblasti imunoglobulinu G a C3 komplementu (obr. 4).
HISTOLOGIE
Epidermis je zachována pouze v kraji excize, kde vykazuje mírnou spongiózu a lymfocytární exocytózu, zbytek vzorku je erodovaný. Povrch eroze je kryt fibrinem prostoupeným smíšeným zánětlivým infiltrátem. Horní třetina koria vykazuje jizevnatou novotvorbu vaziva a dále kolmo k povrchu probíhající kapiláry. V jejich okolí jsou přítomny rozsáhlé perivaskulární splývající infiltráty s převahou plazmacytů a přítomností četných Russelových tělísek. Tyto infiltráty jsou patrné i v dolní partii excize, podkoží nebylo do biopsie zavzato. Místy jsou patrné obrovské mnohojaderné buňky typu z cizích těles v okolí vlasových stvolů. V superficiálních partiích vzorku je patrná příměs eozinofilů (obr. 3).
Imunohistochemický nález: Zastižené plazmatické buňky jsou směsná populace kappa a lambda pozitivních buněk.
Přímá imunofluorescence: C3 a IgG – lineární zrnitá IF podél bazální membrány epidermis (obr. 4).
Závěr: Nepříznačný obraz chronického jizevnatého procesu, vzhledem k pozitivní přímé imunofluorescenci v oblasti lineární podél bazální membrány v oblasti C3, je možno zvážit dg. lokalizovaného jizvícího pemfigoidu.
Závěr
Lokalizovaný jizvící pemfigoid typu Brunsting-Perry.DISKUSE
V roce 1957 popsali Brunsting a Perry několik případů mužů vyššího věku, u kterých docházelo dlouhodobě k tvorbě subepidermálních puchýřů a patrná byla tendence k následnému jizvení. Unikátním rysem těchto případů však byla zejména lokalizace na hlavě a krku při úplné absenci postižení sliznic. Nově popsaná chorobná jednotka tedy byla považována za určitou variantu jizvícího pemfigoidu [1, 6].
Histologická vyšetření ve shodě s nálezy u jizvícího pemfigoidu popisují subepidermální puchýř a dermální leukocytární infiltrát složený z neutrofilů, lymfocytů a ve variabilní míře i z eozinofilů a plazmacytů. Biopsie ze starší léze mohou být již nepříznačné, jejich celularita může být již menší a převažovat mohou naopak fibroplastické nálezy výrazných kolagenních fibril orientovaných paralelně s povrchem epidermis.
Imunohistochemicky byla metodou přímé imunofluorescence později prokázána lineární imunodepozita podél bazální membrány epidermis. Užitečnou modifikací imunofluorescenčního vyšetření se u těchto případů ukázala metoda SSS (salt split skin, epidermis je v tomto případě odloučena od dermis pomocí 1 molárního roztoku chloridu sodného – toto arteficiální rozštěpení umožňuje zpřesnění lokalizace vazebného místa protilátky). Protilátky jsou nejčastěji třídy IgG (respektive přesněji IgG4), často jsou zastižena i depozita C3 složky komplementu. Pozitivita v třídě IgA, IgM, či ve fibrinogenu je méně častá [5]. Nepřímá imunofluorescence (tj. vyšetření pacientova séra na substrátu jakým je např. opičí jícen) vykazuje pozitivitu ve třídě IgG jen u menší části pacientů (cca 20–30%) [5].
Molekulárně biologickými metodami byly určeny později autoantigeny obdobné jako u pemphigoid cicatricans, tedy zejména BPAG2 (podle molekulové hmotnosti BP 180). S postupem doby přibývalo ovšem pacientů s odlišnými jinými imunohistochemickými nálezy, autoprotilátky deponované lineárně v zóně bazální membrány reagovaly s autoantigeny jako BPAG1 (BP 230), laminin 5, α6 a β4 integrin [2].
Velmi překvapivým zjištěním byla vazba autoprotilátek na kolagen VII. Nálezy u takových pacientů byly klinicky konzistentní s diagnózou jizvícího pemfigoidu typu Brunsting-Perry, ale imunohistochemicky se již nález jednoznačně přiblížil formě epidermolysis bullosa acquisita (EBA) [3]. Vzhledem ke vzácnosti onemocnění a nevelkému počtu dokumentovaných případů nepanuje literárně dosud úplná shoda v zařazení těchto nálezů, utilitárně je možno tyto případy označovat jako Brunsting - -Perry-like EBA [3].
Nicméně, spektrum zjištěných literárně publikovaných autoantigenů neustále a rychle roste (laminin 332, desmoplakin I a II; 1). K úplnému popisu a správnému zařazení některých pacientů je stejně jako u ostatních puchýřnatých onemocnění třeba i elektronová mikroskopie a některé jiné metody (např. Westernblotting, ELISA aj.). Jejich dosažitelnost může být v praxi problematická.
Terapeuticky je možno používat silná kortikoidní externa [6], nicméně jejich efekt je spíše morbostatický. U klasického jizvícího pemfigoidu byly s úspěchem užity i kalcineuronové inhibitory. Řada pacientů vyžaduje s ohledem na rozsah postižení zejména důkladnou ošetřovatelskou péči.
Systémové léky jistě zahrnují i kortikoidy, jejich efekt ale může být u některých případů relativně chabý, zejména u pacientů jejichž imunohistochemický nález se blíží EBA, či u pacientů s omezujícími komorbiditami – tedy pokud iniciální dávka není dostatečně vysoká (cca pod 8 mg metylprednisolonu/kg/den; alespoň v počátku je výhodné i. v. podání, později možno převést na perorální formu s ekvivalentní dávkou, např. prednisonu v dávce 20–60 mg/den). Dobrých výsledků lze dosáhnout dapsonem (50–200 mg/den), kolchicinem (1–2 mg/den), méně zkušeností je s azathioprinem (2–2,5 mg/kg/den), cyklofosfamidem (1–2 mg/kg/den), či mykofenolát mofetilem (1,0–2,5 mg/kg/den). Výhodná je kombinace kortikoidů a ostatních imunosupresiv, kortikoid je podáván v postupně snižující se dávce asi 6 měsíců a druhá účinná látka je postupně vysazována s odstupem dalších 6–12 měsíců za pravidelných kontrol klinického stavu a eventuálně laboratoře. Literárně je udáván určitý využitelný efekt antibiotik tetracyklinové řady, v našich podmínkách je zkušenost s tímto přístupem spíše limitovaná. Málo používány jsou i intravenózní imunoglobuliny (IVIG), či monoklonální protilátky anti-CD20 (rituximab).
Při hodnocení možné asociace syndromu Brunsting - -Perry s jinými chorobami je nutno se odkázat na poznatky zjištěné obecně u jizvícího pemfigoidu. U některých pacientů (s pozitivitou protilátek proti epiligrinu) bylo maligní onemocnění přítomno již ve fázi vzniku prvních puchýřnatých projevů, u části z nich došlo k prokázání nádoru se zpožděním. Onkologický screening a dispenzarizace je tedy u takových pacientů jistě hodná doporučení. Popsány jsou i případy, kdy precipitujícím faktorem propuknutí tohoto onemocnění bylo trauma, či doprovodná farmaka (např. furosemid v kombinaci s osluněním) [5].
Závěrem lze konstatovat, že tento případ upozorňuje na stálý význam imunofluorescenčního vyšetření při bližším určování některých vzácnějších dermatóz.
Podpořeno projektem UK – podpora specifického univerzitního výzkumu.
Do redakce došlo dne 14. 4. 2011.
Kontaktní adresa:
MUDr. Lukáš Lacina, Ph.D.
U Nemocnice 2
128 08 Praha 2
e-mail: lukas.lacina@lf1.cuni.cz
Zdroje
1. CETKOVSKÁ, P. Autoimunitní bulózní dermatózy. Čes-slov Derm, 2006, 81, 4, s. 188–197.
2. FUKUDA, S., TSURUTA, D., UCHIYAMA, M. et al. Brunsting-Perry type pemphigoid with immunoglobulin G autoantibodies to laminin-332, BP230 and desmoplakins I/II. Br. J. Dermatol., 2011, [online], [cit. 2011-05-09]. URL: http://onlinelibrary.wiley.com/doi/10.1111/j.1365-2133.2011. 10343.x/pdf
3. JOLY, P., RUTO, F., THOMINE, E. et al. Brunsting-Perry cicatricial bullous pemphigoid: a clinical variant of localized acquiredepidermolysis bullosa? J. Am. Acad. Dermatol., 1993, 28, s. 89–92.
4. KIM, J. H., KIM, Y. H., KIM, S. C. Epidermolysis bullosa acquisita: a retrospective clinical analysis of 30 cases. Acta Derm. Venereol., 2011, 91, 3, s. 307–312.
5. MARTÍN, J. M., PINAZO, I., MOLINA, I. et al. Cicatricial pemphigoid of the Brunsting-Perry type. Int. J. Dermatol., 2009, 48, 3, s. 293–294.
6. YANCEY, K. B. Cicatricial pemphigoid. In Wolff, K. et al. Fitzpatrick’s Dermatology in general medicine. 7th Ed., New York,USA: Mc Graw Hill Medical, 2008, p. 481–485.
Štítky
Dermatológia Detská dermatológia
Článek Pityriasis rubra pilarisČlánek Miliaria pustulosaČlánek Černá skvrna na plosceČlánek Odborné akce v roce 2011
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2011 Číslo 3- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Pityriasis rubra pilaris
- DOŠKOLOVÁNÍ LÉKAŘŮ – KONTROLNÍ TEST Pityriasis rubra pilaris
- Význam diagnostické hypoalergenní diety u pacientů s atopickým ekzémem
- Dispenzarizace pacientů s maligním melanomem
- Miliaria pustulosa
- Klinický případ: Bizarní chronické eroze na obličeji
- Černá skvrna na plosce
- Praha zažila svátek dermatoskopie
- Zápis ze schůze výboru ČDS konané dne 7. dubna 2011
- Zápis ze shromáždění členů ČDS ČLS JEP
- Zápis ze schůze výboru ČDS konané dne 19. května 2011
- Spomienka na prof. MUDr. Eugena Hegyiho DrSc. (1917–2011)
- Odborné akce v roce 2011
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pityriasis rubra pilaris
- Miliaria pustulosa
- Černá skvrna na plosce
- Význam diagnostické hypoalergenní diety u pacientů s atopickým ekzémem
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy